内科胸腔镜联合尿激酶治疗结核包裹性胸膜炎的临床观察
何大川,雷 雪,董 琼,浦 青,杨丽霞,高 菡
(南充市中心医院/川北医学院第二临床医院:1呼吸科;2:综合科,四川南充 637000)
·经验交流·
内科胸腔镜联合尿激酶治疗结核包裹性胸膜炎的临床观察
何大川1,雷 雪2,董 琼1,浦 青1,杨丽霞1,高 菡1
(南充市中心医院/川北医学院第二临床医院:1呼吸科;2:综合科,四川南充 637000)
目的 观察内科胸腔镜联合胸腔内注射尿激酶治疗结核包裹性胸膜炎的临床价值。方法 回顾性分析3年内106例结核包裹性胸膜炎患者分别经内科胸腔镜联合尿激酶治疗(A组)、尿激酶治疗(B组)、常规治疗(C组)3种不同治疗方法的临床疗效及安全性。结果 治疗后A组肺活量占预计值百分比、用力肺活量占预计值百分比、肺总量占预计值百分比优于B、C组(P<0.05),B组优于C组(P<0.05)。A组显效率,有效率优于B、C组,B组优于C组(P<0.05)。A组中2例患者术后并发气胸,其中1例右侧肺压缩90%均经引流治疗治愈。结论 内科胸腔镜联合胸腔内注射尿激酶治疗结核包裹性胸膜炎疗效较好,安全性高。
尿纤溶酶原激活物;结核包裹性胸膜炎;内科胸腔镜
结核性胸膜炎临床常见,是肺外结核的一种表现[1]。结核性胸膜炎病程中常出现不同程度胸膜粘连,肥厚,纤维化,形成包裹性胸腔积液,即使早期发现并规范抗结核治疗,仍有10%~72%形成包裹性积液,从而影响肺功能,导致愈后差[2]。由于抗结核药物难以进入包裹腔内,除全身抗结核治疗外,局部治疗亦很重要,常规治疗方法胸腔内注射尿激酶,可以一定程度解除胸膜粘连[3]。内科胸腔镜可以直视下解除胸膜粘连,充分引流,治疗脓胸疗效确切,但内科胸腔镜治疗结核性胸膜炎鲜有报道[4]。本研究内科胸腔镜联合尿激酶治疗结核性包裹性胸膜炎的效果,现报道如下。
1 资料与方法
1.1 一般资料 选取 2012年6月至2015年6月在本院住院临床诊断结核包裹性胸膜炎患者106例。纳入标准:(1)具有发热、胸闷、气短、咳嗽等症状及胸腔积液体征,病史在3个月以内。(2)胸腔彩超检查示胸腔内有明显分隔的液性暗区,胸部CT提示包裹性积液,但胸膜增厚小于或等于10 mm,非广泛性胸膜粘连。(3)胸腔积液检验结果ADA 数值大于45 U/L。排除标准:其他原因引起的胸腔积液及患有严重心、肝、肾、造血系统、精神及神经系统疾病患者。所有患者均签署知情同意书。3组患者以单侧包裹性胸腔积液居多,年龄、身高、体质量、胸腔积液量、胸膜厚度等比较,差异无统计学意义(P>0.05),见表1。

表1 3组临床资料比较
1.2 方法
1.2.1 主要设备 可弯曲内科胸腔镜(Olympus LTF-240型),专用套管(Trocar),无菌缝合包,闭式引流瓶等,中心静脉导管包。
1.2.2 内科胸腔镜前准备 检查前行血常规,凝血4项,血气分析,输血前4 项,心电图,肺功能,胸部CT检查,胸部B 超定位,诊断性胸腔穿刺,取胸腔积液标本行胸腔积液常规、生化等检查。
1.2.3 内科胸腔镜操作过程 A组患者均行内科胸腔镜检查及治疗术前及术中监测血压、呼吸、心率、血氧饱和度、并给吸氧2~5 L/min。患者取健侧卧位,以腋中线或腋后线第 6~8肋间为手术部位,采用2%利多卡因局部逐层麻醉皮肤和壁层胸膜,切开皮肤,切口长约1.5~2.0 cm,止血钳逐层钝性分离至胸膜壁层,进入胸膜腔。插入套管,沿导管插入内科。尽可能抽净胸腔积液,对脏层、壁层胸膜进行全面检查,钳取4~6块组织送病理检查。术毕拔出内科胸腔镜及套管,置胸腔引流管及中心静脉导管。
1.2.3 治疗情况 A组患者在胸腔镜直视下以有齿活检钳充分钳取,分解胸膜粘连组织,破除包裹腔,负压吸出残留组织,积液。生理盐水冲洗胸膜术中粘连处后喷洒尿激酶(20万U+生理盐水20 mL)。24~72 h后水封瓶液面无波动拔除胸腔引流管,沿中心静脉导管胸腔注入尿激酶(10万U+生理盐水20 mL,每周3次)夹管4 h后引流。B、C组不进行内科胸腔镜操作,B组诊断结核性胸膜炎后胸腔植入中心静脉导管沿中心静脉导管胸腔注入尿激酶(10万U+生理盐水20 mL,每周3次)夹管4 h后引流。C组胸腔植入中心静脉导管沿中心静脉导管引流胸腔积液不进行胸腔腔内注射尿激酶。3组充分引流胸腔积液,每日胸腔积液引流量小于100 mL停止引流,拔除中心静脉导管。3组均给予常规治疗抗结核治疗(2HRZE/6HR方案)6个月及口服糖皮质激素(泼尼松,30 mg/d,每周减5 mg)治疗1个月以上。
1.2.4 疗效评价 抗结核治疗6月结束后复查肺功能,复查胸部B超、CT,结合临床治疗情况评价疗效。显效:无症状及体征,无肋间隙变窄和胸廓变形,胸部CT示无明显胸膜肥厚,无包裹,胸腔积液小于100 mL;有效:无症状和体征,无肋间隙变窄和胸廓变形,胸部CT示有部分胸膜肥厚小于5 mm,无包
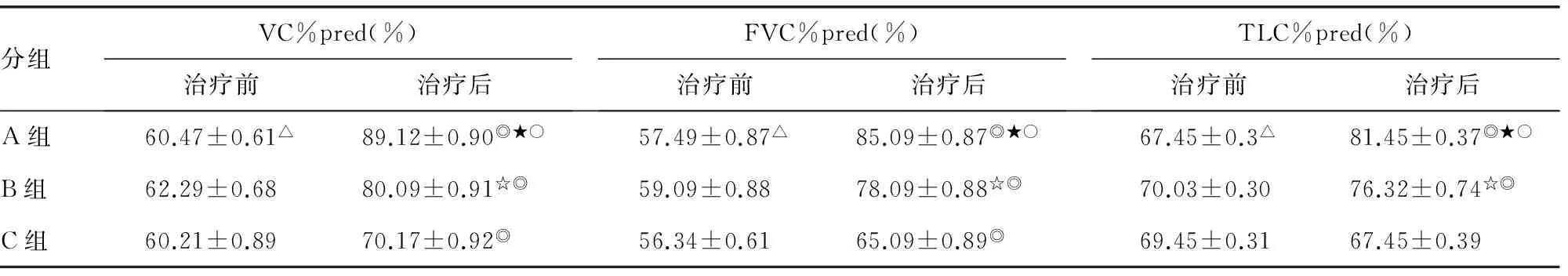
表2 3组治疗前后肺功能比较
△:P>0.05,治疗前3组比较;◎:P<0.05,与治疗前比较;★:P<0.01,与C组比较;☆:P<0.05,与C组比较;○:P<0.05,与B组比较。VC%pred(%):肺活量占预计值百分比;FVC%pred(%):用力肺活量预计值百分比;TLC%pred(%):肺总量占预计值百分比。
裹,胸腔积液胸腔积液小于100 mL;无效:有症状及体征,有肋间隙变窄和胸廓变形,胸部CT示明显胸膜肥厚大于5 mm,有包裹,胸腔积液大于100 mL。
2 结 果
2.1 3组治疗前后肺功能比较 3组治疗前肺功能无差异,表现为限制性通气功能减低肺活量,3组治疗后A组肺活量,用力肺活量,肺总量占预计值明显优于B、C组,差异有统计学意义(P<0.05)。B优于C组,差异有统计学意义(P<0.05),见表2。
2.2 3组临床疗效比较 治疗后,A组显效26例占该组66.7%,有效10例占该组27.8%,无效2例占该组5.6%,A组显效率,有效率优于B组及C组,差异有统计学意义(P<0.05)。B组显效21例占该组58.3%,有效7例占该组19.4%优于C组,差异有统计学意义(P<0.05),见表3。

表3 3组临床疗效对比[n(%)]
2.3 不良反应 在所有患者中,内科胸腔镜后胸痛常见但较轻微,经非甾体抗炎药止痛治疗可缓解。A组术后2例患者出现轻度非感染性发热,未做特殊处理,体温下降致正常。A组2例并发气胸,其中1例肺压缩90%,经闭式引流后肺复张,顺利拔除引流管。A组手术后24 h引流血性胸腔积液相对B、C组较多,但不影响循环,无需止血,输血治疗。
3 讨 论
30%~80%胸腔积液病因是结核性胸膜炎[5]。结核性胸膜炎特点是容易形成包裹,内科胸腔镜下常可以看到结核包裹性胸膜炎患者脏、壁层胸膜有不同程度粘连,增厚形成广泛包裹。结核包裹性胸膜炎形成是由于胸腔积液中含有纤维蛋白原、大量纤维蛋白及其降解产物,使胸腔积液黏稠、产生蛋白凝块,使积液分隔包裹,从而影响胸腔积液的吸收,进而加重胸膜包裹的形成[6]。结核性胸膜炎的治疗以往多采用抗结核药物治疗同时反复抽吸胸腔积液或加用小剂量激素,但部分患者因胸膜粘连、包裹、增厚造成病变部位药物浓度降低,临床治愈困难或日后复发。由于病程迁延,胸膜增厚粘连进行性加重,造成胸廓塌陷,肺体积缩小,导致限制性通气功能障碍,需要外科手术治疗,甚至不能治愈严重影响患者生活质量。
本研究显示:结核包裹性胸膜炎患者给予内科胸腔镜治疗,充分分离,解除粘连,包裹组织治疗,联合术中,术后胸腔注入尿激酶治疗,抗结核,小剂量糖皮质激素,引流胸腔积液治疗。治疗后6个月胸腔镜治疗组患者肺功能,治疗效率,有效率明显优于常规抗结核治疗及单纯胸腔注入尿激酶组。内科胸腔镜术操作简单,仅需局部麻醉下进行,其创伤小,术后恢复快。内科胸腔镜不但能对胸腔积液性进行准确的诊断,同时可对胸腔内结核性纤维粘连进行有效治疗[7-8]。本研究术中通过负压吸尽胸腔内积液,短期内清除了大量纤维蛋白、纤维蛋白原及其降解产物可促使肺尽快复张,改善肺通气功能,尽可能缩短病程。通过内科胸腔镜治疗可减轻脏、壁层胸膜粘连,对已经形成的粘连,包裹积液腔,可以通过钳取清除粘连,剥离脏壁层粘连,破除包裹,并吸出包裹中的积液。尿激酶治疗结核性胸膜炎的效果已有较多报道[9]。尿激酶是纤溶酶原激活物,能够激活纤溶酶原,促进纤维蛋白溶解。本研究将上述两种方法联合,胸腔镜治疗后胸腔内注入尿激酶。在内科胸腔镜治疗后,将尿激酶注入结核性胸腔积液患者胸腔内,其更容易分布于胸膜表面或漂浮于胸液中的纤维蛋白,可以清除胸膜粘连和间隔形成,同时降低胸腔积液黏稠性,保证胸腔积液引流通畅。本研究显示内科胸腔镜治疗组术后2例患者并发气胸,1例肺压缩90%,可能与术中钳取分离粘连,包裹有关,经引流治疗治愈。
较多研究表明,内科胸腔镜在诊断胸腔积液病因方面有良好的应用[10]。本研究纳入对象以病程在3个月以内,胸膜厚度在10 mm以内患者,显示内科胸腔镜联合胸腔内注射尿激酶治疗结核包裹性胸膜炎疗效较好,安全性高。
[1]Light RW.Update on tuberculous pleural effusion[J].Respirology,2010,15(3):451-458.
[2]Gopi A,Madhavan SM,Sharma SK,et al.Diagnosis and treatment of tuberculous pleural effusion in 2006[J].Chest,2007,131(3):880-889.
[3]郭剑波,朱成楚,叶加洪,等.电视胸腔镜治疗急性脓胸28例[J].中国内镜杂志,2007,13(10):1105-1106.
[4]Medford AR.Medical thoracoscopy in multiloculated and organised empyema[J].Respiration,2013,85(1):87.
[5]Udwadia ZF,Sen T.Pleural tuberculosis:an update[J].Curr Opin Pulm Med,2010,16(4):399-406.
[6]俞森洋.胸膜和胸膜腔的解剖和生理功能的研究[J].中华结核和呼吸杂志,2001,24(1):13-15.
[7]张廷梅,袁国琴,潘慧兰,等.内科胸腔镜用于结核性胸腔积液104例效果评价[J].山东医药,2012,52(31):58-60.
[8]刘志光,吴怀球,张卫东,等.电子支气管镜代替胸腔镜在不明原因胸腔积液诊断中的应用[J].中国内镜杂志,2012,18(1):85-88.
[9]Cases Viedma E,Lorenzo Dus MJ,González-Molina A,et al.A study of loculated tuberculous pleural effusions treated with intrapleural urokinase[J].Respir Med,2006,100(11):2037-2042.
[10]童建林,汪明雪,唐从发,等.内科胸腔镜在老年胸腔积液患者68例中的应用[J].重庆医学,2015,44(1):47-49.
何大川(1976-),副主任医师,硕士,主要从事呼吸介入工作。△
,E-mail:826800782@qq.com。
10.3969/j.issn.1671-8348.2017.08.032
R561.1
B
1671-8348(2017)08-1106-03
2016-07-24
2016-09-22)

