宫颈治疗方式对妊娠结局及分娩方式的影响
陈湘漪,孙国强,管 平,李 敏
(湖北省妇幼保健院产科,武汉 430070)
论著·临床研究
宫颈治疗方式对妊娠结局及分娩方式的影响
陈湘漪,孙国强△,管 平,李 敏
(湖北省妇幼保健院产科,武汉 430070)
目的 探讨宫颈治疗对妊娠结局及分娩方式的影响。方法 收集2012年6月至2015年6月该院住院分娩且孕前在该院行各类宫颈治疗的初产妇共249例为研究组,研究组按不同治疗方式分为手术治疗组97例(环形电刀锥切术和宫颈冷刀锥切术)及物理治疗组152例(激光和聚焦超声)。选取同期在该院住院分娩,无宫颈治疗史的初产妇250例作为对照组。观察各组的早产率、胎膜早破率、分娩方式、产程、新生儿体质量。结果 (1)研究组剖宫产率为65.86%,早产率为13.65%,胎膜早破发生率为20.48%,均明显高于对照组,差异有统计学意义(χ2=18.428、10.452、8.066,P<0.05)。研究组新生儿体质量为(3 360.71±517.08)g,较对照组轻,差异有统计学意义(χ2=2.459,P<0.05)。(2)宫颈手术治疗组及物理治疗组剖宫产率分别为76.28%和59.21%,差异有统计学意义(χ2=7.681、P<0.01)。两组胎膜早破发生率分别为28.87%和15.13%,差异有统计学意义(χ2=6.858,P<0.01)。(3)手术治疗组、物理治疗组、对照组顺产产程时间分别为(7.18±2.97)、(7.27±3.17)和(7.71±2.88)h,各组间比较差异无统计学意义(χ2=0.915、0.790、0.143,P>0.05)。结论 各类宫颈治疗增加了早产、胎膜早破及剖宫产率,对产程时间无影响。
妊娠结局;宫颈治疗;分娩方式
慢性宫颈炎及宫颈上皮内瘤变是妇科常见疾病,据报道,湖北某地区宫颈疾病普查中宫颈炎性病变占宫颈病变88.27%,宫颈上皮内瘤样病变占8.98%,随着宫颈癌发病率呈上升和年轻化趋势,妇女保健意识渐增强及对宫颈疾病的诊疗水平的提高,孕前宫颈治疗也逐年增加。宫颈疾病的治疗分为物理治疗,如激光、微波、冷冻、聚焦超声等;手术治疗,如环形电刀锥切术(LEEP)、宫颈冷刀锥切术等[1-4]。本文对孕前曾在本院行宫颈治疗,并于2012年6月至2015年6月在本院住院分娩的249例孕妇,对其分娩方式及妊娠结局进行总结分析。
1 资料与方法
1.1 一般资料 2012年6月至2015年6月在该院分娩孕妇共45 632例,选取所有孕前曾在本院行宫颈治疗,有完整病例资料的初产妇作为研究组,经资料登记后总结如下:孕前行各类宫颈治疗的初产妇共249例,占分娩总数0.55%,年龄21~40岁,孕周29.5~41.2周。同时选取同期在本院住院分娩,无宫颈治疗史的初产妇250例作为对照组。
1.2 方法 研究组患者宫颈治疗前均行宫颈细胞学检查和(或)阴道镜活检,根据检查结果确诊为宫颈糜烂或宫颈上皮内瘤变,宫颈糜烂患者根据其意愿在本院选择行激光或聚焦超声治疗;宫颈上皮内瘤变根据病变程度在本院行环形电刀锥切术(LEEP)或冷刀锥切术治疗。根据治疗分类系统登记研究组一般情况、孕产史、此次妊娠的分娩方式及妊娠结局。
2 结 果
2.1 宫颈治疗的类型 研究组共249例,其中采用LEEP术94例(37.75%),激光63例(25.30%),聚焦超声89例(35.74%),宫颈冷刀锥切术3例(占1.21%)。据资料统计,宫颈治疗后3年内分娩者有176例,占70.68%。
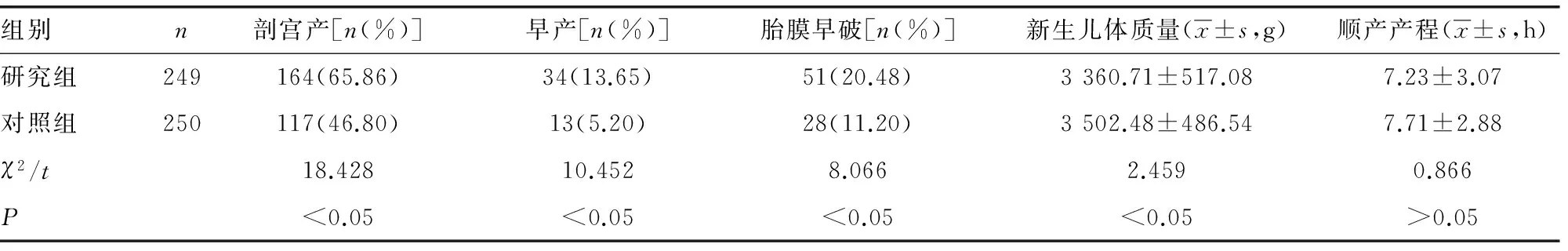
表1 研究组与对照组妊娠结局比较

表2 手术治疗组与对照组妊娠结局比较

表3 物理治疗组与对照组妊娠结局比较

表4 手术治疗组与物理治疗组妊娠结局比较
2.2 研究组和对照组分娩方式及妊娠结局的比较 研究组和对照组的平均年龄分别为(30.00±3.66)岁和(29.43±2.77)岁,差异无统计学意义(t=0.566,P>0.05);研究组和对照组剖宫产率分别为65.86%和46.80%,差异有统计学意义(χ2= 18.428,P<0.05)。研究组和对照组的早产率分别为13.65%和5.20%,差异有统计学意义(χ2=10.452,P<0.05)。研究组和对照组的胎膜早破发生率分别为20.48%和11.20%,差异有统计学意义(χ2=8.066,P<0.05)。研究组和对照组中阴道分娩者分别有85例和133例,两组产程时间分别为(7.23±3.07)h,(7.71±2.88)h,差异无统计学意义(t=0.866,P>0.05),见表1。
2.3 不同宫颈治疗方式妊娠结局的比较 研究组按不同治疗方式分为手术治疗组(LEEP术和宫颈冷刀锥切术,97例)及物理治疗组(激光和聚焦超声,152例)。两组分别与对照组比较,其剖宫产率、早产率、胎膜早破率及新生儿体质量,差异均有统计学意义(P<0.05),见表2、3。手术治疗组和物理治疗组相比,剖宫产率和胎膜早破发生率差异有统计学意义(P<0.05),而早产率、新生儿体质量和产程差异无统计学意义(P>0.05),见表4。
2.4 产后复查情况 研究组产后2个月复查,行宫颈细胞学检查者67例,占26.9%,其余患者拒绝行宫颈细胞学检查或失访。随访成功者中不典型鳞状细胞1例,其余均为正常。
3 讨 论
3.1 宫颈治疗对妊娠结局的影响 宫颈治疗是否对妊娠结局有影响目前仍存在争议。传统观念及有关报道认为,未育妇女行宫颈治疗使流产、早产、胎膜早破、宫颈裂伤、宫颈性难产等概率增加,影响妊娠结局[5-6]。但也有研究显示,宫颈冷冻、激光、电灼等对妊娠结局无负面影响[7]。本研究发现,研究组新生儿体质量较对照组轻,研究组早产及胎膜早破发生率明显高于对照组,两组差异均有统计学意义(P<0.05),宫颈治疗增加了早产及胎膜早破的发生率,随之新生儿体质量减轻。其可能的原因有:(1)慢性宫颈炎或宫颈手术破坏了宫颈局部腺体上皮免疫防御系统,病原微生物上行感染,导致炎症,引起胎膜破裂,同时也增加了早产风险。(2)宫颈LEEP或宫颈冷刀锥切术因切除或破坏了部分宫颈组织,宫颈管缩短可能引发宫颈机能不全,引起早产、胎膜早破等[8]。
3.2 手术治疗及物理治疗对妊娠结局的不同影响 物理治疗因较手术治疗对宫颈损伤小,对生育及分娩的影响可能较小[4]。国内有文献报道,宫颈LEEP与冷刀锥切术较未行宫颈治疗者增加了孕妇早产,胎膜早破、新生儿低出生体质量的发生率[9]。但宫颈的手术治疗与物理治疗对妊娠结局影响的对照研究较少,国外学者Mathevnt等[10]提出:LEEP术治疗与物理治疗相比并不增加早产和流产率,本研究通过对比发现手术治疗组和物理治疗组早产率及新生儿体质量两组间差异无统计学意义(P>0.05),与之相符。但手术治疗组胎膜早破发生率更高,两组差异有统计学意义。因为宫颈手术部分切除宫颈管,破坏宫颈局部腺体上皮免疫防御系统,宫颈阴道菌群改变,病原微生物易侵入,导致炎症,更引起胎膜破裂[8]。宫颈的手术治疗作为对宫颈上皮内瘤变的重要而有效的治疗手段,降低了妇女罹患宫颈癌的概率,但对于未育妇女而言,妊娠后发生胎膜早破的概率增加。所以对有生育要求的宫颈病变患者应视病情合理选择治疗方式,如行手术治疗需严格掌握适应证并将术前病情充分告知。对曾行宫颈手术治疗的孕妇应列为高危妊娠,加强孕期保健,减少不良妊娠结局的产生。
3.3 宫颈治疗对分娩方式及产程的影响 国内有研究表明,宫颈手术未增加患者的剖宫产倾向,两组人群中行剖宫产的比例无明显差异[11]。Samson等[12]认为,LEEP术后妊娠妇女的剖宫产率、剖宫产的指征和未行宫颈手术的妊娠妇女差异无统计学意义(P>0.05)。本研究显示,研究组其剖宫产率高于对照组,且手术治疗组较物理治疗组剖宫产率更高,差异均有统计学意义(P<0.05)。分析其可能原因:(1)以往观念认为宫颈治疗无论是物理治疗或手术治疗,虽形式各异,但均以破坏或切除病变的宫颈组织,促进新生上皮修复为目的,由于创面的修复,可能引起宫颈管纤维组织增生,形成瘢痕组织,从而影响产程中宫颈的扩张,导致产程延长,造成宫颈性难产,且宫颈裂伤概率增加[8]。宫颈治疗特别是手术锥切可影响第一产程的进展[5]。医患双方尤其对有宫颈手术史者存在以上顾虑而选择剖宫产;(2)患者认为宫颈治疗后胎儿相对珍贵而选择剖宫产。为了解宫颈治疗是否对产程有影响,本文对产程时间进行比较,发现研究组和对照组,宫颈手术治疗组和物理治疗组中阴道分娩者的产程差异无统计学意义(P>0.05),且研究组中无宫颈裂伤发生,有1例因宫颈2次治疗,宫颈坚硬中转剖宫产。现也有学者认为,宫颈环切术者分娩产程较短,这可能与宫颈环切术术后宫颈易于扩张有关[13-14]。本研究显示宫颈治疗不影响产程进展。
3.4 产后随访情况 妊娠对宫颈病变有无影响,是否对病变有促进作用,尚无大样本报道。有文献报道57例产前LEEP 治疗产后随访0~48个月,其中2 例在产后12、18个月病灶复发,复发病变级别同产前[15]。本文总结的患者产后随访67例患者中不典型鳞状细胞1例,其余均为正常。但随访的病例较少,随访时间较短,尚需大样本及远期预后的资料研究。
总之,宫颈治疗在防治宫颈疾病发挥了显著的作用,但本研究表明宫颈治疗增加了妊娠后的早产、胎膜早破、剖宫产概率,因此,对未育妇女在治疗中应充分告知患者风险及利弊,制订个体化治疗方案[16]。对宫颈的手术治疗更应严格掌握手术指征,手术范围及术后妊娠时间间隔,对已行宫颈治疗的孕妇,列入高危管理,减少不良妊娠结局。同时宫颈治疗不应成为剖宫产的指征,其分娩方式的选择取决于产科指征,无特殊指征的患者仍提倡阴道分娩。目前宫颈治疗对妊娠及分娩结局的影响尚存在争议,尚需进一步大样本的追踪观察。近年来,我国对宫颈病变的防治及宫颈癌的诊治取得了很大的发展,但宫颈治疗对未育妇女的受孕、妊娠结局的影响及妊娠分娩对宫颈疾病转归的影响仍将是关注的焦点。
[1]谢幸,苟文丽,等.妇产科学[M].8版.北京:人民卫生出版社,2013:254-257,301-304.
[2]宋鑫,罗仪,陈双郧,等.鄂西北地区宫颈疾病的调查分析[J].公共卫生与预防医学,2006(17):42-44.
[3]Ju XZ,Yang JM,Zhou XY,et al.EMMPRIN expression as a progno sticfactorin radio therapy of cervical cancer[J].Clin Can Res,2008,14( 2):42-49.
[4]段洁,李红英,吴绪峰,等.微波与聚焦超声治疗CINⅠ的临床疗效对比分析[J].公共卫生与预防医学,2010,21(21):124-125.
[5]刘新民.妇产科手术学[M].3版.北京:人民卫生出版社,2010:473-475,457-465.
[6]Shanbhag S,Clark H,Timmaraju V,et al.Pregnancy outcome after treatment for cervical intraepithelial neoplasia[J].ObstetGynecol,2009,114(4):727-735.
[7]Montz FJ.Impact of therapy for cervical intraepithelial neoplasia on fertility[J].Am J Obstet Gynecol,1996(175):1129-1136.
[8]梁皓,胡丽娜.Leep术后宫颈并发症及妊娠结局的临床分析[J].中外医疗,2015(9):23-25.
[9]何善阳,袁力,李小利,等.宫颈锥切术对妊娠结局的影响[J].中华围产医学杂志,2011,31(14):515-518.
[10]Mathevnt P,Chemali E,Roy M,et al.Long-term outcome of a randomizd study comparing three techniques of conization:coldknife,laser,and LEEP[J].Eur J Obstet Gynecol Reprod Biol,2003(106):214-218.
[11]舒焰红,肖小敏,钱德英,等.宫颈电环切除术后妊娠结局的临床相关研究[J].现代妇产科进展,2012,24(21):768-770.
[12]Samson SL,Bentley JR,Fahey TJ,etal.The effect of loop electrosurgical excision procedure on future pregnancy outcome[J].Obstet Gynecol,2005,105(2):325-332.
[13]Paraskevaidis E,Koliopoulos G,Lolis E,etal.Delivery outcomes following loop electrosurgical excision procedure for microinvasive cervical cancer[J].Gynecol Oncol,2002(86):10-13.
[14]谢红,蔡如玉,王莉菲,等.宫颈电环切除术对患者生育的影响[J].山西医科大学学报,2012,54(43):232-234.
[15]胡敏,洪威阳.257例宫颈LEEP术后妊娠结局的临床分析[J].实用妇产科杂志,2013,29(29):72-73.
[16]周利敏,张敦兰,李红英,等.宫颈环形电切术在宫颈上皮内瘤变中的诊治作用[J].公共卫生与预防医学,2013,24(24):113-115.
Effect of different cervical treatment on pregnancy outcome and delivery mode
ChenXiangyi,SunGuoqiang△,GuanPing,LiMin
(DepartmentofObstetrics,HubeiMaternalandChildHealthHospital,Wuhan,Hubei430070,China)
Objective To explore the pregnancy outcome and delivery method after different cervical treatment.Methods A total of 249 primipara (research group) following the different cervical treatment before pregnancy were divided into operative group (97 cases)and physiotherapy group (152 cases)according to the type of cervical treatment.250 primipara (control group) of the same period had not undergone the cervical treatment.All patients were delivered in maternal and child health care hospital of Hubei province from June 2012 to June 2015.The rates of cesarean section,the preterm delivery,premature rupture of membranes,the duration of labor,neonatal weight were compared between the groups.Results (1)In the research group,the rates of cesarean section (65.86%),the risk of the preterm delivery(13.65%),premature rupture of membranes(20.48%),were significantly higher than control group(χ2=18.428,10.452,8.066,P<0.01).The neonatal weight of research group (3 360.71±517.08)g was lower in comparison with that of control group(χ2=2.459,P<0.05).(2)The rates of cesarean section of operative group and physiotherapy group was 76.28% and 59.21% (P<0.05).The premature rupture of membranes 28.87% and 15.13% in each group (P<0.05).(3)The labor duration of operative group(7.18±2.97)h,physiotherapy group(7.27±3.17)h and control group(7.71±2.88)h has no significant difference (χ2=0.915,0.790,0.143,P>0.05).Conclusion cervical treatment increases the rates of cesarean section,the risk of preterm delivery and premature rupture of membranes.But there was no effect on the duration labor of various types of cervical treatment.
pregnancy outcome;cervical treatment;delivery mode
陈湘漪(1976-),副主任医师,本科,主要从事国产医学研究工作。△
,E-mail:sun821ch@126.com。
10.3969/j.issn.1671-8348.2017.08.015
R714.7
A
1671-8348(2017)08-1054-03
2016-07-27
2016-09-25)

