血糖管理团队在危重症高血糖患者中的临床实践体会
施佳(浙江大学医学院附属第二医院,浙江杭州310009)
·护理管理·
血糖管理团队在危重症高血糖患者中的临床实践体会
施佳
(浙江大学医学院附属第二医院,浙江杭州310009)
总结外科重症监护室血糖管理团队在危重症高血糖患者管理中的临床实践及成效。组建外科重症监护室血糖管理团队,明确团队成员职责,制定血糖管理方案,医护人员经过严格的培训及考核后进入临床,以血糖管理方案为基础对高血糖危重患者进行全面、专业、规范、个性化的的血糖管理。血糖管理团队成立后异常血糖发生情况低于血糖管理团队成立前。
高血糖症;血糖管理团队;外科;危重患者
危重症患者普遍处于感染、休克、创伤、大手术等应激状态,不管是否患有糖尿病,常伴有高血糖,其机制包括胰岛素抵抗、胰岛素的相对或绝对缺乏、应激反应、应用糖皮质激素以及肠内肠外营养供给的影响等[1]。据文献报道[2],危重患者高血糖(血糖>10 mmol/L)的发生率为29%~91%,以应激性高血糖为主,其高血糖程度与病情严重程度密切相关,是影响危重症患者预后的独立危险因素,且严重高血糖与病死率增加有相关性[3],因此危重患者的血糖管理至关重要。为了更好地管理危重患者的血糖,规范医院危重患者的血糖管理流程,最大限度避免诊疗操作中出现的缺陷,使危重患者血糖控制更“安全、平稳、有效”,本院外科监护室(surgical intensive care unit,SICU)自2014年6月起组建了血糖管理团队,并在临床运行,效果较好,现报告如下。
1 背景资料
本院SICU现有床位12张,固定护士35人,主要收治外科各种复杂大型手术、重大手术术后危重症患者,包括各种严重休克、严重复合伤或多发伤(腹部外伤为主)、急性呼吸窘迫综合征等需要行呼吸管理或呼吸支持、多器官功能不全、心肺脑复苏后、肾移植术后的患者,患者年龄≥18周岁,急性生理学和慢性健康评分Ⅱ(APACHEⅡ)[4]评分≥15分。
2 血糖管理团队的组建与运行
2.1 团队组成成立科室内血糖管理团队,SICU的血糖管理涉及医疗和护理,因此,成立了由医生、护士组成的血糖管理小组。科主任担任组长,护士长担任副组长,SICU专科护士任质量控制组长,团队成员由10名监护室医生、35名护士组成。
2.2 主要职能组长主要负责血糖管理方案的制定。副组长主要负责制定科室各类人员的工作职责,负责建立和完善院内血糖管理、胰岛素管理和操作规范、低血糖救护流程及教育培训考核;督促质量控制组长完成质量控制,每月月末召开会议,将当月质量控制组长提交的相关问题、疑难病例进行分析总结及组织小组讨论,总结经验及教训,以便改进工作;主持危重患者高血糖研究项目。质量控制组长主要负责血糖管理实施过程中各个环节的质量把关,如血糖监测、胰岛素使用、营养液及液体输注、医院感染监控、方案实施、低血糖处理等,对每天检查过程中发现的问题记录并指导解决方法,及时纠正偏差,将护士在临床实施过程中的困惑及难点进行记录,并综合相关内容,每月以书面形式反馈给副组长进行会议讨论。团队成员负责科室高血糖患者的治疗、护理,承担高血糖患者的教育和评估,医生主要负责方案实施及治疗过程中专业指导,提供个性化方案,护士主要负责血糖监测及方案的具体实施,并进行正确记录。
2.3 团队的运行建立多渠道沟通方式,如微信群、医院办公自动化系统、QQ群等,并定期在各平台发布学习资料和相关事宜;每周二晨间交班后利用10 min时间医护共同学习最新内容;建立团队管理规章制度,严格管理和考勤;定期进行知识培训和技能培训并考核;收集科室血糖管理现状基线资料,开展调研,调研结果与护理部质控办共同分析,并制定全院统一的危重患者高血糖护理科研及数据管理。
2.3.1 专业培训及考核护理团队成员进行3学时操作培训,以1名老师对6名护士、面对面的形式对便携式血糖监测仪进行指尖血糖监测教学,让护士了解哪些错误操作可导致测量值不准确,需如何处理等;11学时理论培训,使医护充分认识到重症患者控制高血糖的重要性,掌握高血糖及低血糖的定义、原因,血糖执行方案的细则,危重患者营养、药物干预及医源性感染对血糖的影响,低血糖的临床表现及处理流程等;编制模拟教学案例,让护士进行模拟血糖监测、胰岛素运用及综合调节等,了解护士是否能安全执行方
案及安全用药,并经考核取得便携式血糖检测仪操作资质。
2.3.2 制定血糖管理方案根据《美国罗马琳达医院ICU胰岛素控制血糖水平指南》实施方案,经有关临床专家审核后纳入临床,制定起始胰岛素速度、胰岛素维持用量调节、血糖监测频率、影响血糖因素的对应方案及低血糖处理方案。
2.3.2.1 起始胰岛素速度见表1。
2.3.2.2 胰岛素维持用量调节方案见表2。
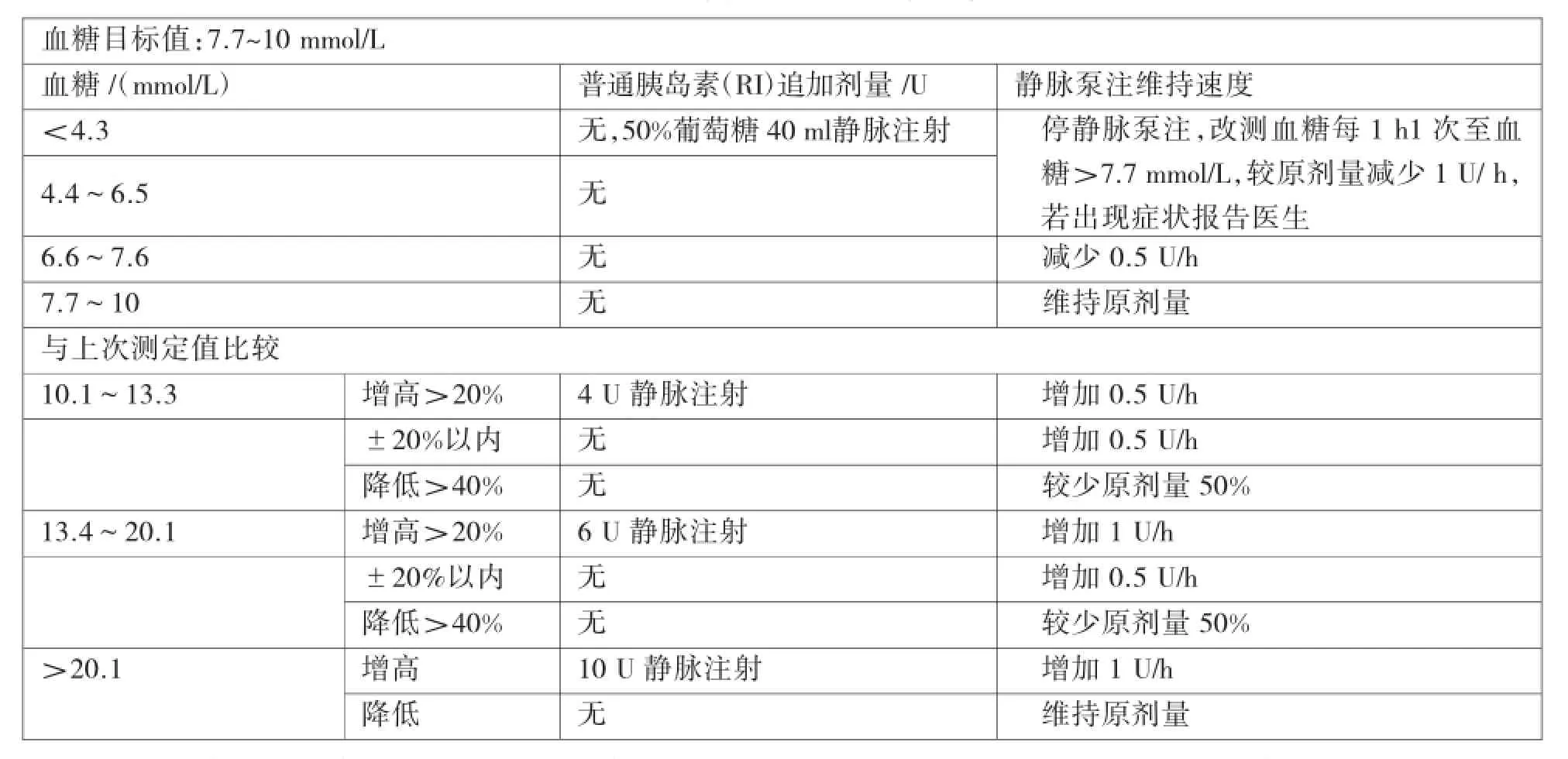
表2 胰岛素维持用量调节方案
2.3.2.3 血糖监测频率常规监测血糖每2 h1次(若糖尿病患者或血糖波动大时,监测血糖每1 h1次起),连续3次监测血糖位于目标值,可改为每4 h监测1次;若启动静脉泵注胰岛素治疗方案(见表1),监测血糖每1 h起;胰岛素用量不变的情况下,连续3次血糖位于目标值,监测血糖改为每2 h1次,再连续3次血糖位于目标值,监测血糖改为每4 h1次;血糖波动大时,如血糖增高>100%或下降>50%改监测血糖每1 h1次;任何时候测得血糖值<4.5 mmol/L,改监测血糖每1 h1次。
2.3.2.4 影响医源性血糖因素的应对方案各种应激因素常是导致应激性高血糖发生的内源性因素,包括创伤、休克、疼痛等。积极去除相应的应激因素,减少各种应激因素对机体的刺激,最大限度降低内源性激素和炎性介质的释放是控制应激性高血糖的根本措施,如控制与解除疼痛,使用多模式镇痛[5]及镇静镇痛药物联合使用;清理伤口及感染;预防导管相关性感染等措施。
2.3.2.5 危重患者营养支持影响血糖因素的应对方案危重患者营养支持期间,易导致血糖增高及波动,因此在实施营养支持期间,需加强血糖监测,稳定血糖输注速度与胰岛素控制比例,肠内营养液开始后的12~24 h,在血糖控制于目标血糖之前必须每0.5~1.0 h监测末梢血糖或动静脉血糖。对于高血糖或血糖波动大时,联系医生选择改良的高脂低碳水化合物配方以减少糖的摄入。在使用肠内、肠外营养时,保证24 h匀速输入。静脉泵注胰岛素时,若患者无任何肠内与肠外营养时,须注意同时输注含糖液体(如5%~10%葡糖糖),含糖液体需使用输液泵输入,患者转运检查过程中,可暂停胰岛素及肠内肠外营养,完毕后及时监测血糖,根据结果使用及调整胰岛素剂量。
2.3.2.6 低血糖处理方案见图1。
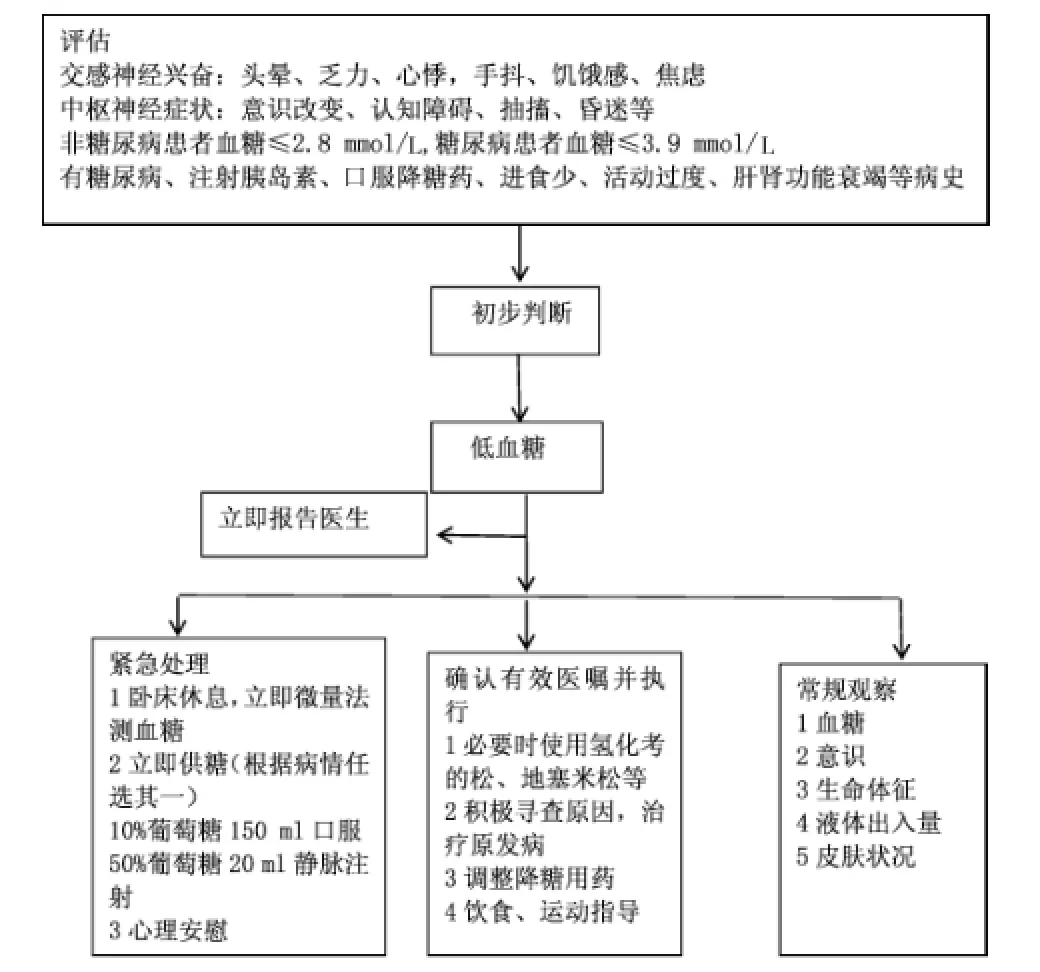
图1 低血糖处理方案
2.3.3 临床应用根据血糖管理方案,团队成员对符合高血糖诊断标准(任何时刻测血糖>13.3 mmol/L或入SICU 8 h后血糖仍>10 mmol/L)患者实施监测及处理。SICU重症患者意识不清或使用机械通气、镇静剂,无法叙述症状,且生命体征不稳定,易掩盖低血糖表现,因此,在应用胰岛素的同时,密切监测血糖,尤其夜间或停止肠内和肠外营养时加强观察,如出现心率加快、血压下降、大汗等低血糖表现,考虑低血糖的发生,立即监测血糖,必要时抽取动脉血监测血糖[6],并及时报告医生按低血糖救护流程处理,同时护士详细填写非内分泌科糖尿病低血糖登记表,糖尿病专科护士、经管护士、主管医生、护士长、科主任一起讨论原因,并提出整改措施。
3 评价方法与效果
3.1 评价方法记录每日血糖检测时间、血糖值,通过Sigmaplot 9.0软件计算出血糖-时间曲线下面积,除以总时间得到平均血糖值;记录每次高于10 mmol/L血糖值及其对应时间,通过Sigmaplot9.0软件计算高血糖-时间曲线下面积,除以总时间得到高血糖指数(HGI);计算血糖标准差,表示血糖波动情况;记录严重低血糖(血糖<2.2 mmol/L)次数及血糖测量总次数,两者的比值为严重低血糖发生率。
3.2 结果2013年6月至2014年5月(科内血糖管理团队成立前)对SICU符合高血糖诊断标准的1 701例患者监测25 502次血糖值;2014年6月至2015年5月(科内血糖管理团队成立后)对SICU符合高血糖诊断标准的1 758例患者监测26 322次血糖值,科内血糖管理团队成立前后患者血糖情况见表3。

表3 科内血糖管理团队成立前后患者血糖情况
4 体会
4.1 建立血糖管理团队有利于提高医护人员对胰岛素治疗方案实施的依从性组建血糖管理团队,有计划地对护理人员进行血糖管理培训和考核,使每位参与血糖管理医护人员了解严格血糖控制的重要性,以及执行方案的细则(如何控制与执行),血糖监测规范化操作,增加执行人员的依从性,能够安全、有效地执行胰岛素治疗方案。同时在执行过程中的问题及困惑及时反馈,及时校正,不断改善执行质量,从而提高医护人员对胰岛素治疗方案实施的依从性和工作质量,确保胰岛素治疗方案的顺利执行。
4.2 建立血糖管理团队有利于控制危重患者血糖水平成立血糖管理团队前,科内血糖管理采用传统方法,即在处理患者高血糖时主要依赖医嘱调节或在工作中依照各自经验操作,处理后不能主动连续跟踪观察血糖的变化,缺乏整体护理,医护人员对严格血糖控制的观念和研究进展不了解,缺乏系统、连贯、个体化的血糖控制认知教育,同时因夜间害怕低血糖的发生,使血糖控制目标人为上升,导致血糖波动过大。成立血糖管理团队后,团队成员参考美国罗马琳达医院血糖管理方案,经有关临床专家审核后纳入临床,将血糖控制目标设为7.7~10.0 mmol/L,将血糖浓度及血糖变化幅度作为胰岛素泵入方案的调控依据,当波动>20%,有追加剂量,按血糖分段精细调控胰岛素剂量,防止出现苏木杰现象和有效防治黎明现象[7],有血糖监测指导频率,体现个性化原则,能及时反映患者实际血糖变化,及时发现潜在高低血糖的风险,及时处理异常血糖。该方案由一批经专门培训且考试合格的SICU护士负责监测及调控,护士正确监测血糖,根据患者血糖变化,动态调整胰岛素输入量、输液(营养液)速度和种类,避免医源性血糖增高因素发生,使监测与调整药物相结合,充分发挥护士哨兵作用,提高了护士评估的主动性、连续性及操作的安全性,减少血糖漂移,及时控制高血糖,减少低血糖的发生,保证患者安全及治疗的有效。表3显示,血糖管理团队成立后异常血糖发生情况低于血糖管理团队成立前。
(本文承蒙姚梅琪老师的指导,谨此致谢!)
[1]赵学英,阙呈立,邓兰芬.ICU患者的血糖控制及护理进展[J].中华护理杂志,2008,43(1):62-64.
[2]徐晶晶,谢晓峰,黄晓萍,等.非内分泌科胰岛素泵治疗患者的多学科协作优化管理[J].护理学杂志,2015,30(13):22-25.
[3]张淑香,孙楠楠.1CU重症病人血糖控制及其护理[J].护理研究,2011,25(26):2385-2386.
[4]蔡燕,马圭金,兆辰,等.血糖不稳定指数在评估重症监护患者预后中的价值[J].中华医学杂志,2011,91(40):2853-2857.
[5]徐建国.成人术后疼痛治疗进展[J].临床麻醉学杂志,2011,27(3):299-301.
[6]彭劲东,吴东,杜斌,等.重症监护室常用血糖测量方法的一致性研究[J].中华急诊医学杂志,2011,20(4):400-404.
[7]蔡敏,唐莉莉,陈巧凤.糖尿病患者应用胰岛素泵治疗安全管理[J].医药前沿,2013,32(2):84-85.
R473.58
C
1671-9875(2017)04-0362-04
施佳(1980-),女,本科,主管护师.
2016-12-04
10.3969/j.issn.1671-9875.2017.04.022

