亚甲减与2型糖尿病患者微血管病变的关系
陈光泽
(东莞市企石医院,广东 东莞 523500)
亚甲减与2型糖尿病患者微血管病变的关系
陈光泽
(东莞市企石医院,广东 东莞 523500)
目的 探讨亚临床甲减与糖尿病微血管并发症的相关性。方法 将112例2型糖尿病患者,根据甲状腺功能结果分成两组:合并亚甲减组(60例)和单纯2型糖尿病组(52例),记录患者的年龄、病程、体重指数(BMI)、尿蛋白排泄率、眼底和周围神经检查等,比较两组各项检查的差异,探讨亚甲减与糖尿病肾病、糖尿病性视网膜病变、糖尿病性神经系统病变的关系。结果 两组在病程、体重指数、糖尿病视网膜病变、糖尿病周围神经病变上比较均无差异(P>0.05)。2型糖尿病合并甲减组女性较多,尿蛋白排泄率升高,糖尿病肾病发病率也明显升高,差异有统计学意义(P<0.05)。结论 亚甲减对2型糖尿病微血管病变发生率有一定影响,是增加糖尿病肾病发病率的重要因素。
亚临床甲减;2型糖尿病;微血管病变;临床研究
亚临床甲状腺功能减退症(亚甲减)是甲状腺功能减退的早期阶段,它的特点是血液中游离三碘甲状腺原氨酸(FT3)和游离四碘甲状腺原氨酸(FT4)水平正常,而促甲状腺激素(TSH)升高。如不尽早诊治,可最终发展为临床甲减,并将引起脂质紊乱、胰岛素抵抗、代谢综合征等一系列代谢异常。亚甲减在2型糖尿病患者中的发病率为2%~17%[1],然而关于亚甲减与糖尿病患者微血管病变的研究却较少。因此,我们重在探讨亚甲减与糖尿病微血管病变的相关性。
1 资料与方法
1.1 一般资料 选取2014年9月至2016年3月在我院就诊的112名糖尿病患者,根据是否合并甲减分为两组,合并亚甲减组(60例),单纯2型糖尿病组(52例)。
1.2 诊断标准 ①2型糖尿病诊断标准符合1999年WHO糖尿病诊断与分型标准。②亚临床甲减诊断标准:血清 TSH>4.20mmol/L,游离T3、游离T4水平在正常范围。③糖尿病肾病诊断根据2012年美国糖尿病协会诊断标准:两次晨随机尿检尿蛋白排泄率(尿微量白蛋白/尿肌酐),计算平均值,<30为正常、30~299为微量白蛋白尿、>300为大量白蛋白尿,即糖尿病肾病。④糖尿病视网膜病变:通过眼底检查,根据2002年国际糖尿病视网膜病变严重程度分级标准来诊断。⑤糖尿病周围神经病变根据神经传导功能测定结果判定。
1.3 排除标准 排除年龄<18岁或>75岁;1型糖尿病;糖尿病急性并发症、糖尿病酮症、糖尿病高渗性昏迷等;严重低血糖、严重感染、恶性肿瘤者;严重肝、肾、心功能不全者;中枢性甲减;近3月内服用过影响甲状腺功能的药物(如胺碘酮、碘剂、苯妥英钠等)。
1.4 比较方法 所有患者询问病史后,收集患者的一般指标,包括性别、年龄、病程、体重指数(BMI),禁食8h后空腹采血查糖化血红蛋白(HbA1c)、TSH、FT3、FT4,尿蛋白排泄率,进行眼底检查、神经肌电图检测,以了解糖尿病肾病、糖尿病视网膜病变、糖尿病周围神经病变的患病情况。

2 结 果
2.1 两组间一般资料比较 两组间例数、年龄、糖尿病病程、BMI比较,无统计学差异(P>0.05),见表1。
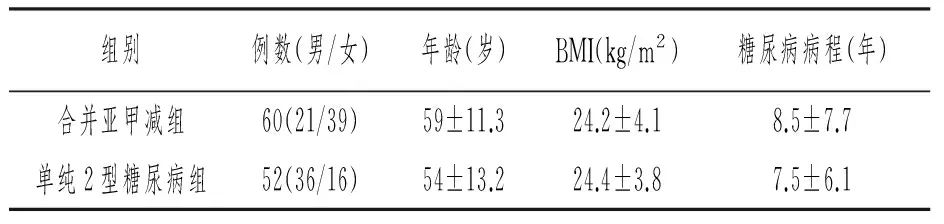
表1 两组间一般资料比较
2.2 两组生化指标比较 本病合并亚甲减组与单纯2型糖尿病组相比:FT3、FT4、HbAlc均低于单纯2型糖尿病组,TSH、尿蛋白排泄率高于单纯2型糖尿病组。两组TSH、尿蛋白排泄率上有明显差异(P<0.05)。具体见表2。

表2 两组间生化指标比较
两组比较,*P<0.05
2.3 两组2型糖尿病微血管并发症患病率比较 合并亚甲减组与单纯2型糖尿病组比较:糖尿病视网膜病变、糖尿病周围神经病变发生率高于单纯糖尿病组,差异无统计学意义(P>0.05);糖尿病肾病明显高于单纯糖尿病组,差异有统计学意义(P<0.05)。具体见表3。
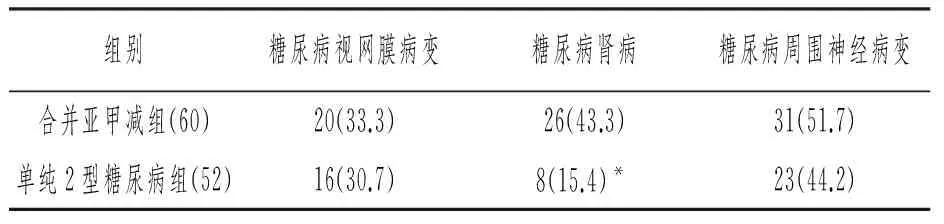
表3 微血管并发症患病率比较[n(%)]
两组比较,*P<0.05
3 讨 论
亚甲减是临床上甲状腺功能减退病程中的一个阶段,起病隐蔽,患者较少出现临床症状,检查上仅TSH升高,本病若不尽早诊治,可最终发展为临床甲减,并将引起糖脂代谢紊乱、胰岛素抵抗、代谢综合征等一系列代谢异常。关于亚甲减对糖尿病微血管病变的影响,目前还处于研究中,尚未达成共识。我们应对亚甲减与糖尿病微血管病变高度重视,探讨其内在相关性,并及时发现治疗,以改善人们生活质量。
糖尿病最主要的微血管并发症是糖尿病视网膜病变、糖尿病肾病和糖尿病周围神经病变,目前国内外关于亚甲减与糖尿病微血管并发症的内在相关性研究尚少。从现有的研究结论看,多数学者认为2型糖尿病合并亚甲减会导致糖尿病肾病发生的危险上升。在本次研究中,合并亚临床甲减的糖尿病患者,糖尿病肾病患病率高于甲状腺功能正常组糖尿病患者,尿蛋白/肌酐与单纯2型糖尿病组对比明显升高,其差异均有统计学意义(P<0.05)。糖尿病肾病发生率升高可能与亚甲减所引起的血管内皮受损功能紊乱、甲状腺激素减少有关。因甲状腺激素可促进肾脏的生长发育,肾素的分泌增多,调节了电解质平衡,从而维持肾脏血流动力学的正常运行。甲功减低时多种甲状腺抗体增加,加重肾脏疾病,同时亚甲减可反射性引起交感神经兴奋,导致肾脏血流量下降,亚甲减还会引起血脂紊乱,这些都是糖尿病肾病进展的重要危险因素。本研究中,两组在糖尿病视网膜病变发生率比较上并无显著差异(P>0.05),这与国内外的研究相一致[2]。Yang JK等学者认为,2型糖尿病合并亚甲减者,糖尿病视网膜增殖性病变及重度非增值性病变均较甲状腺功能正常者多,并通过大样本分析,证实亚甲减组糖尿病视网膜病变发生率要较高些[3-4],亚甲减有可能加重2型糖尿病视网膜病变。也有国内学者通过多因素回归分析研究得出TSH并非糖尿病视网膜病变的危险因素[5]。本次研究未发现亚甲减与糖尿病视网膜病变有显著相关性,亚甲减组糖尿病周围神经病变的发生率高于单纯2型糖尿病组。有研究显示,甲减患者周围神经病变罹患率为10%~70%[6],虽然我们对于发病机制并没有清楚的认识,但这也给了在临床诊治上新的提示。
2型糖尿病合并亚甲减中,女性患病率高,亚甲减是糖尿病肾病的重要危险因素,而对糖尿病视网膜病变和周围神经病变的影响尚无确切依据,有待更多前瞻性的研究。对于2型糖尿病患者,临床上应常规定期检测甲状腺功能,明确是否合并甲状腺疾病并予以及时诊治。
[1]PERROS P,MCCRIMMON R J,SHAW G,et al.Frequency of thyroid dysfunction in diabetic patients:value of annual screening[J].Diabet Med,2015,12:622
[2]吴景程,李晓华,彭永德,等.2 型糖尿病患者中亚临床甲状腺功能减退症与糖尿病血管并发症关系的研究[J].中华内分泌代谢杂志,2013,29(4):304
[3]YANG J K,LIU W,SHI J,et al.An association between subclinical hyplthy rodism and sight-threatening diabetic retinopathy in type 2 diabetic patients[J].Diabets Care,2014,33(5):1018
[4]YANG G R,YANG J K,ZHANG L,et al.Association between subeclinical hyplthy rodism and sight-threatening diabetic retinopathy in type 2 diabetic patients:a case-control study[J].Tohoku J Exp Med,2014,222(4):303
[5]陈吉海,卞茸文,欧阳晓俊,等.亚临床甲减对老年 2 型糖尿病患者视网膜病变的影响[J].实用老年医学,2012,26(6):497
[6]DUYFF R F,BOSCH J V,LAMAN D M,et al,Neuromuscular findings in thyroid dysfunction:a prospective clinical and electrodiagnostic study[J].J Neurol,Neurosurg Psychiatry,2000,68(6):750
R582
B
2095-4646(2016)06-0494-02
10.16751/j.cnki.2095-4646.2016.06.0494
2016-07-07)

