腹腔镜与开腹阑尾切除术治疗小儿穿孔阑尾炎术后感染并发症的比较
李玉峰,吕昌恒
(广西壮族自治区右江民族医学院附属医院,广西 百色,533000)
腹腔镜与开腹阑尾切除术治疗小儿穿孔阑尾炎术后感染并发症的比较
李玉峰,吕昌恒
(广西壮族自治区右江民族医学院附属医院,广西 百色,533000)
腹腔镜; 阑尾炎; 阑尾穿孔; 感染; 并发症
阑尾炎是小儿常见的胃肠道疾患。当化脓性阑尾炎进展为阑尾穿孔时,其临床表现重,病情凶险[1]。目前临床最常用的治疗方法包括腹腔镜手术及常规开腹手术。腹腔镜手术具有创伤小、安全性高、并发症少和疗效可靠等优点[2-4]。本研究比较腹腔镜与开腹阑尾切除术治疗小儿穿孔阑尾炎术后感染并发症情况,报告如下。
1 资料与方法
1.1 一般资料
选取2014年2月—2015年12月本院诊治的小儿穿孔阑尾炎患儿105例,其中男55例,女50例,年龄3~10岁,平均(5.51±1.35)岁,病程23.32±3.9 h。纳入标准:年龄<12岁;经临床表现、实验室检查及影像学检查确诊,符合急性穿孔型阑尾炎诊断标准[5]; 发病及入院时间明确;此前未经药物及手术治疗;临床资料完整。排除标准:胃肠道先天畸形;恶性肿瘤;凝血功能异常;过敏史;阑尾周围脓肿;其他部位感染性病变;腹部手术史;不能配合研究者。根据治疗方法的不同将患儿分为观察组和对照组,其中观察组50例,男25例,女25例,年龄3~10岁,平均(5.65±1.28)岁,病程23.01±4.1 h。对照组55例,男30例,女25例,年龄3~10岁,平均(5.48±1.87)岁,病程23.87±3.2 h。2组在年龄、性别及病程等方面比较,差异无统计学意义(P>0.05),具有可比性。
1.2 手术方法
患儿入院后均给予药物治疗和临床护理,为患儿提供各种需求和帮助,让患儿保持良好的心理状态和身体状态。术前常规应用抗生素,术后对患者应用抗生素1周。观察组采用腹腔镜手术,使用德国Stoze全套腹腔镜设备,包括摄像头、全自动高流量二氧化碳气腹机、冷光源、腹腔冲洗系统。手术方法:给予患者全麻、消毒、垫消毒巾,为手术做好准备。麻醉起效后,建立人工气腹,气压维持在8~12 mmHg。采用脐部正中孔、左下腹及下腹横纹中线穿刺孔的3孔法,放置Troca穿刺套管,通过观察孔置入腹腔镜。镜下观察并寻找阑尾位置、病变情况及腹腔内其他情况。首先吸引脓液,并根据病变的不同选择适当的手术器械,超声刀或hem-a-lock夹闭电凝处理阑尾系膜,双重结扎或hem-a-lock夹闭阑尾根部,从阑尾系膜远端切除阑尾,对阑尾残端电凝处理。采用生理盐水或抗生素冲洗并吸引腹腔内脓液。对切口进行分层仔细缝合。对照组采用常规开腹手术,术前准备及麻醉方法同观察组,患儿取仰卧位,采用右下腹麦氏切口,手术方式为阑尾切除荷包包埋术,对腹腔进行冲洗,对切口进行分层仔细缝合。
1.3 观察指标
观察术后2组患儿术后感染情况,包括手术切口感染及腹腔脓肿。分析2组患儿临床资料,包括年龄、性别、血红蛋白、白蛋白、手术时间、切口包括及引流出口等。分析小儿穿孔阑尾炎术后感染的危险因素。
1.4 统计学方法

2 结 果
观察组术后腹腔脓肿发生率为2.00%(1/50),显著低于对照组的10.91%(6/55)(P<0.05)。观察组术后切口感染率为2.00%(1/50),与对照组3.63%(2/55)比较,差异无统计学意义(P>0.05)。小儿穿孔阑尾炎术后感染危险因素的单因素分析:感染组与非感染组比较,感染组病程>24 h病例比例高于非感染组,手术时间>1 h者比例显著高于非感染组,有切口保护的比例显著低于非感染组,以原切口引流的比例显著高于非感染组(P<0.05),见表1。经Logistic多因素分析,病程、切口保护、引流出口及手术时间为小儿穿孔阑尾炎术后感染的危险因素,见表2。
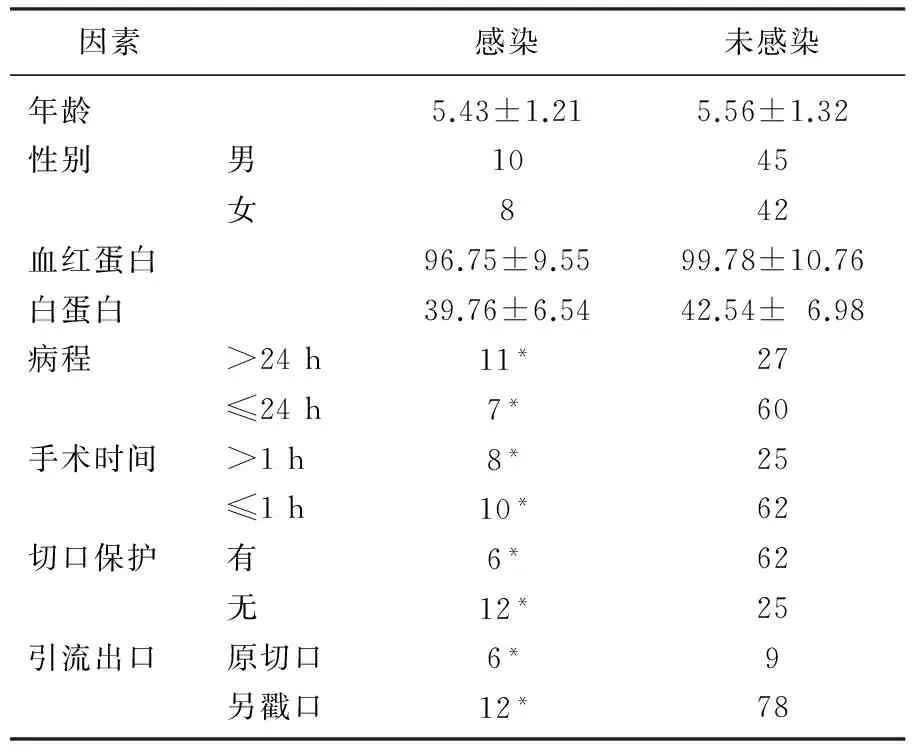
表1 小儿穿孔阑尾炎术后感染危险因素的单因素分析
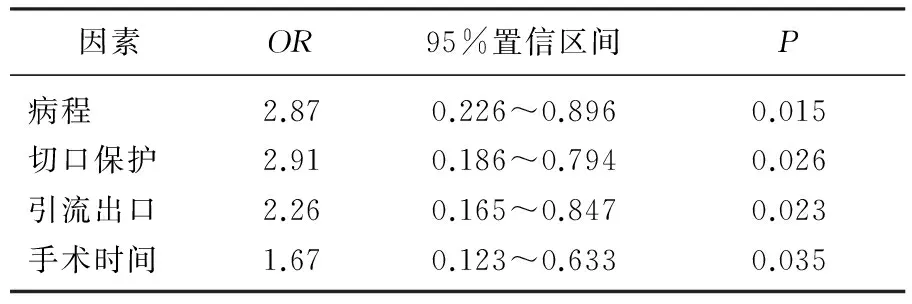
表2 小儿穿孔阑尾炎术后感染危险因素多因素Logistic分析
3 讨 论
小儿阑尾具有自身的解剖特征,婴幼儿时期呈漏斗状,管腔宽大,约2周岁后,阑尾管腔逐渐变细,但管壁较薄,平滑肌纤维较少。细菌感染、阑尾梗阻、血供异常等为小儿急性阑尾炎的常见原因,当阑尾发生炎症时,其血运异常会导致阑尾发生坏死,由于其管壁及肌层薄弱,更容易发生穿孔。小儿网膜发育不完善,难以将炎性渗出物质局限,容易导致弥漫性腹腔炎症[6]。这就导致了小儿阑尾炎临床表现、病情严重程度及治疗方法与成人阑尾炎的不同。手术治疗是小儿穿孔阑尾炎最佳的治疗方法,但小儿阑尾穿孔发生率更高,手术中对腹腔内炎性渗出物质的冲洗和吸引尤为重要[7]。
在所有阑尾炎中,穿孔型阑尾炎发生术后感染的概率最高。手术因素、营养因素、机体免疫功能、并发症和伴发病、病情病程等均与之相关。术后常见的感染类型包括切口感染及腹腔脓肿,切口的术中污染或引流管污染可能导致手术切口感染,而术中对腹腔内炎性渗出无冲洗和吸引不充分则会引起腹腔脓肿[8-9]。与常规手术比较,腹腔镜手术的优势包括手术切口小,建立气腹后,镜下视野开阔,能够更全面地观察病变,避免了隐匿部位病变的遗漏,有利于脓液的吸净。手术对肠道刺激小,胃肠道功能恢复快,术后并发症少,住院时间短[10]。本研究中,共10例患者发生切口感染及腹腔脓肿,且观察组术后腹腔脓肿发生率为2.00%,显著低于对照组的10.91%(P<0.05)。观察组术后切口感染率为2.00%,与对照组比较差异无统计学意义(P>0.05)。提示腹腔镜手术能够明显降低腹腔脓肿的发生率,开腹手术直视的视野小,难以发现视野外及视野内隐匿部位的炎性渗出和脓液,在反复大量生理盐水冲洗的过程中,会导致炎性物质对无菌部位的污染。腹腔镜则可以从更大的视野和更广的视角观察腹腔内残余的炎性渗出和脓液,全面的观察和清洗腹腔内脓液残留,从而避免了盲目的反复大量冲洗导致腹腔污染,降低了腹腔脓肿的发生[11-12]。虽然2组间切口感染发生率无显著差异,但均有一定比例的切口感染发生,切除阑尾后应该将病变阑尾包埋于无菌包装袋中再通过手术切口取出,防止阑尾与切口直接接触而引起感染。
本研究中,感染组与非感染组比较,感染组病程>24 h病例比例高于非感染组,手术时间>1 h者比例高于非感染组,有切口保护的比例明显低于非感染组,以原切口引流的比例高于非感染组(P<0.05)。经Logistic多因素分析,病程、切口保护、引流出口及手术时间为小儿穿孔阑尾炎术后感染的危险因素。小儿穿孔型阑尾炎病程越长,炎性渗出及腹腔内脓液会更多,腹腔污染更严重,术中清洗难度增大,导致术后发生腹腔内感染的概率增大。手术时间越长,往往间接说明阑尾病变越严重、阑尾复杂情况的存在或腹腔内炎性物质清洗难度大,手术时间越长可能导致病变阑尾与腹腔内组织的接触[13]。对切口的保护包括严格无菌操作、减少对腹部切口神经、血管损伤和避免切口被病变阑尾及脓液污染。腹腔镜手术可以降低腹壁创伤,采用无菌包装袋则能避免病变阑尾对切口的污染,术后对切口进行碘伏清洗,层次缝合[14]。与常规手术比较,腹腔镜手术对腹腔内炎性渗出和脓液的清洗更充分,很少需要术后放置引流,而常规手术术后多需要放置引流,引流管可能会导致肠道粘连,因此目前建议除外在明显腹腔炎症情况下,一般不需要放置引流。
[1] 齐凤芹,马燕,李秀敏. 急性阑尾炎患儿C-反应蛋白水平与病理类型之间的关系及临床意义[J]. 中国小儿急救医学,2014,21(9): 563-565.
[2] 夏禹,黄瑛. 超声与CT诊断小儿急慢性阑尾炎的对比分析[J]. 中国临床医学影像杂志,2014,25(11): 793-796.
[3] 王萍,郭映辉,李贵霞. 小儿急性阑尾炎脓液细菌培养及药敏试验结果分析[J]. 河北医药,2009,31(23): 3189-3190.
[4] 张军,刘树立,屈昕芃,等. 3D腹腔镜手术治疗小儿急性阑尾炎的探讨[J]. 中华小儿外科杂志,2014,35(6): 435-438.
[5] Jaschinski T,Mosch C,Eikermann M,et al. Laparoscopic versus open appendectomy in patients with suspected appendicitis: a systematic review of meta-analyses of randomised controlled trials[J]. BMC Gastroenterol,2015,15(1): 48.
[6] 雷斌. 降钙素原在小儿急性阑尾炎诊治中的临床应用[J]. 实用医学杂志,2014,30(12): 1984-1986.
[7] 阚雄文,张松柏,谢雄伟,等. 腹腔镜治疗小儿穿孔性阑尾炎对血清C反应蛋白和降钙素原的影响[J]. 中国微创外科杂志,2013,13(6): 496-499.
[8] 王少山,王焕良,别永江. 急性化脓性阑尾炎患者切口感染病原菌耐药性分析[J]. 中华医院感染学杂志,2014,24(14): 3433-3435.
[9] Golebiewski A,Czauderna P. The role of laparoscopy in the management of pediatric appendicitis: a survey of Polish pediatric surgeons[J]. Wideochir Inne Tech Malo Inwazyjne,2015,10(1): 101-6.
[10] 李涛,姜斌. 小儿穿孔阑尾炎腹腔镜与开腹阑尾切除术后感染并发症比较[J]. 南京医科大学学报: 自然科学版,2010(7): 1044-1046.
[11] 曹建国,李志洲,王晓刚,等. 不同术式阑尾切除术后切口感染的对比分析一项大型多中心回顾性研究[J]. 中华普通外科杂志,2014,29(12): 954-957.
[12] 任世强. 急性化脓性阑尾炎患者切口感染因素分析[J]. 中华医院感染学杂志,2015,25(2): 399-400.
[13] Desai A A,Alemayehu H,Holcomb G W,et al. Safety of a new protocol decreasing antibiotic utilization after laparoscopic appendectomy for perforated appendicitis in children: A prospective observational study[J]. J Pediatr Surg,2015,50(6): 912-4.
[14] 葛芙蓉. 腹腔镜与开腹手术治疗小儿复杂急性阑尾炎的临床疗效对比研究[J]. 中国内镜杂志,2013,19(9): 965-967.
2016-06-10
R 574.61
A
1672-2353(2016)21-101-03
10.7619/jcmp.201621034

