经直肠超声引导下前列腺穿刺活检术后全身炎症反应综合征的危险因素
李红星, 高宛生, 杨彦峰, 王智勇,魏金星
(郑州大学第一附属医院泌尿外科,河南郑州 450052)
·临床研究·
经直肠超声引导下前列腺穿刺活检术后全身炎症反应综合征的危险因素
李红星, 高宛生, 杨彦峰, 王智勇,魏金星
(郑州大学第一附属医院泌尿外科,河南郑州450052)
摘要:目的探讨经直肠前列腺穿刺术(TRUSPB)术后引发全身炎症反应综合征(SIRS)的危险因素。方法对2010年1月至2014年11月收治的前列腺穿刺活检的751例患者进行回顾性分析,运用单因素四格表χ2检验及多因素Logistic回归分析的统计学方法,筛选术后发生SIRS的危险因素。结果751例患者穿刺术后发生SIRS 49例,感染率为6.52%,其中感染性休克1例占0.13%;经四格表χ2检验,慢性细菌性前列腺炎、尿路感染、急性生理与慢性健康评分(APACHEⅡ)评分差、既往脑血管意外、糖尿病、近期多次外科手术、前列腺体积>45 mL、反复穿刺、年龄等9个因素与穿刺术后SIRS相关(P<0.05);经非条件二分类Logistic回归分析,慢性细菌性前列腺炎、尿路感染、APACHEⅡ评分差、糖尿病、既往脑血管意外、前列腺体积>45 mL等6个因素为穿刺术后SIRS的危险因素(P<0.05)。结论分析待穿刺患者相关危险因素,加强对存在相关危险因素特别是多个危险因素患者的预防控制,可降低术后SIRS的发生率。
关键词:前列腺癌; 穿刺活检;SIRS;危险因素;预防
随着(prostate-specific antigen,PSA)筛查的推广应用以及人们健康意识的提升,需要经直肠超声引导下前列腺穿刺活检术(transrectal ultrasound gguided prostate biopsy,TRUSPB)确诊前列腺癌的患者逐年增多。尽管TRUSPB安全性高、耐受性好,患者易于接受,但依然会出现出血、感染、尿潴留、感染性休克等并发症,尤其是感染性休克可危及患者生命[1]。不同地区的研究结果不尽相同,但多数学者认为近年来前列腺穿刺活检相关并发症的发生率逐年提高[2-3]。需要对穿刺术后发生全身炎症反应综合征(systemic inflammatory response syndrome,SIRS)的危险因素加以分析,提高对SIRS的认识和处理能力。我们对2010年1月至2014年11月在本院行TRUSPB的751例患者进行总结分析,现报告如下。
1资料与方法
1.1一般资料本组751例患者,年龄45~93岁,平均(73±15)岁;急性生理与慢性健康评分表(Acute Physiology and Chronic Health EvaluationⅡ,APACHEⅡ)评分差者197例;既往脑血管意外者216例;近期多次外科手术者83例;慢性细菌性前列腺炎者125例;尿路感染者171例;前列腺体积>45 mL者453例;糖尿病183例;高血压297例;术前PSA≥20 ng/mL者416例;穿刺≥2次者44例;术后病理结果是前列腺癌者496例;年龄≥65岁者536例。1.2手术方法751例患者完善相关检查明确无穿刺禁忌症后行TRUSPB术,术前口服抗生素3 d,术前晚服用复方聚乙二醇电解质散,术晨清洁灌肠。穿刺时患者取左侧卧位,碘伏消毒肛周皮肤及直肠内黏膜,向直肠腔内注入10~20 mL盐酸奥布卡因凝胶行直肠黏膜表面麻醉。在SIUI5500超声诊断仪引导下,用Bard机械活检枪和一次性Bard18G活检穿刺针行系统12针穿刺活检。
1.3诊断标准术后SIRS及感染性休克诊断标准:根据2014版《中国泌尿外科疾病诊断治疗指南泌尿系感染诊断治疗指南》[4],凡具备以下2个或2个以上条件者均可诊断为SIRS:①体温>38℃或<36℃;②心率>90次/min; ③呼吸频率>20次/min或PaCO2<32 mmHg;④外周血白细胞计数>12×109/L或<4×109/L或未成熟细胞≥10%。根据欧洲危重医学会(European Society Intensive Care Medicine,ESICM)、美国危重病医学会(Society Of Critical Care Medicine,SCCM)和国际感染论坛(International Sepsis Forumisf,ISF)共同签署的2008版《严重脓毒症和脓毒症休克管理指南》[5]:感染性休克定义为血培养检出病原菌+SIRS+难治性血压≤90 mmHg;凡术前满足以下一条或以上者均可诊断为术前尿路感染:①除外其他原因所致的体温≥38℃; ②术前查尿常规WBC≥+++;③术前清洁中段尿培养提示有细菌感染。
1.4统计学方法采用SPSS17.0软件包进行数据处理,筛选术后感染相关因素,采用单因素四格表χ2检验;采用多因素的非条件二分类Logistic回归分析,确定术后感染相关危险因素,P<0.05为差异有统计学意义。
2结果
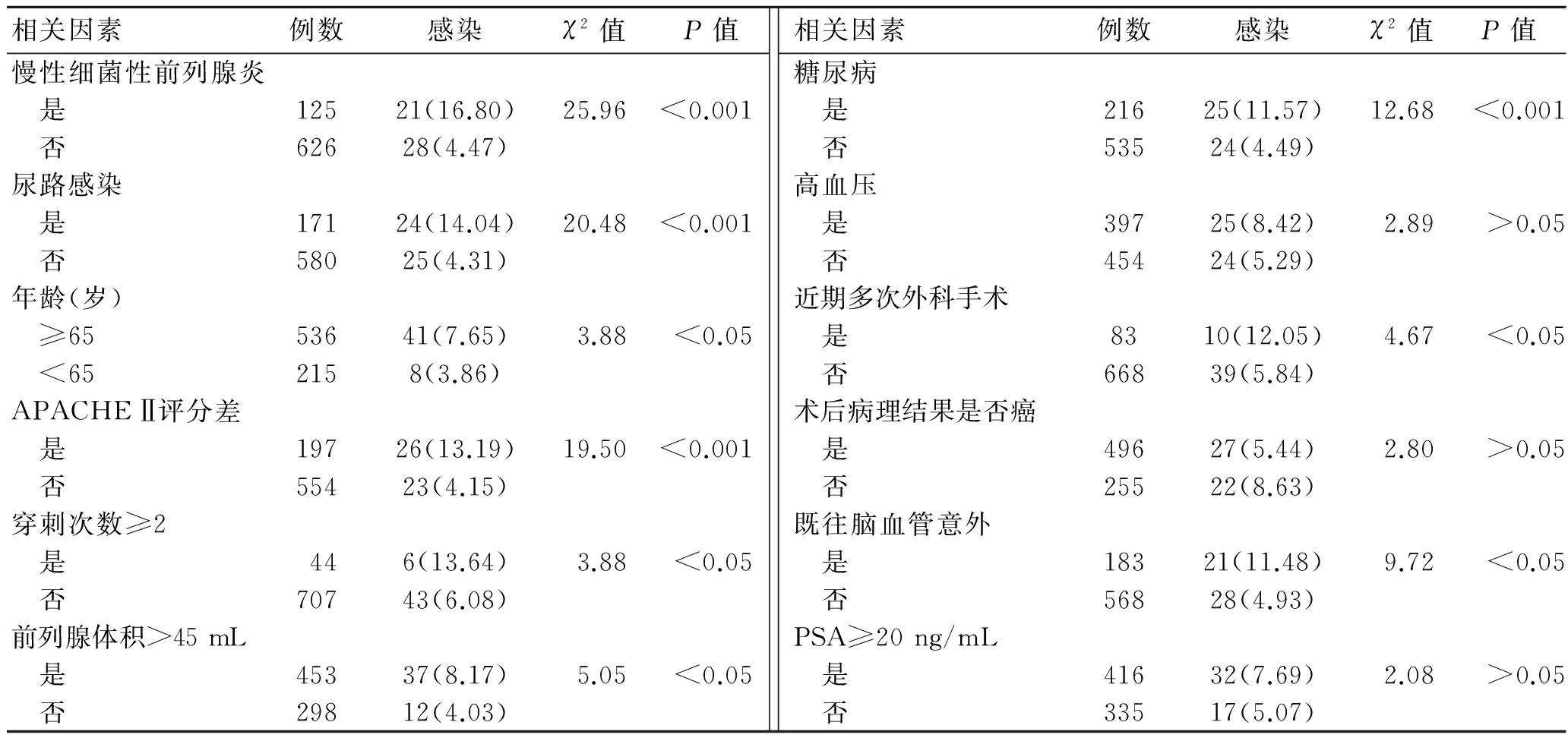
2.1影响术后SIRS发生的单因素分析751例患者中术后发生SIRS 49例(6.52%),其中感染性休克1例(0.13%)。慢性细菌性前列腺炎组(16.80%)明显高于非慢性细菌性前列腺炎组(4.47%)(P<0.001);尿路感染组感染率高达(14.04%),而非感染组为(4.31%)(P<0.01);APACHEⅡ评分差组感染率(13.19%)明显高于APACHEⅡ评分高组(4.15%)(P<0.001);糖尿病组感染发生率(11.57%)高于非糖尿病组 (4.49%)(P<0.001);既往有脑血管意外组感染率(11.48%)明显高于无脑血管意外组感染率(4.93%)(P<0.05);前列腺体积>45 mL组(8.17%)感染率高于其他组(4.03%)(P<0.05)。此外,近期多次外科手术(P<0.05)、年龄≥65岁(P<0.05)、多次穿刺(P<0.05)均影响术后SIRS发生率。即:慢性细菌性前列腺炎、尿路感染、APACHEⅡ评分差、既往脑血管意外、前列腺体积>45 mL、糖尿病、反复穿刺、年龄、近期多次外科手术等9个变量与术后发生SIRS相关(P<0.05),而PSA是否≥20 ng/mL组、是否高血压、术后病理是否前列腺癌对术后SIRS的发生没有影响(P>0.05),见表1。1例患者术后发生感染性休克,严格按照《中国泌尿外科诊断治疗指南》积极给予抗休克治疗,治愈出院。
表1影响患者术后SIRS发生的单因素分析[例(%)]
2.2多因素的非条件二分类Logistic回归分析对单因素分析结果有意义的9个变量进行多因素的非条件二分类Logistic回归分析,发现慢性细菌性前列腺炎、尿路感染、APACHEⅡ评分差、糖尿病、既往脑血管意外、前列腺体积>45 mL等6个因素是术后SIRS的相关危险因素(P<0.05,表2)。
表2影响患者术后感染的多因素Logistic回归分析
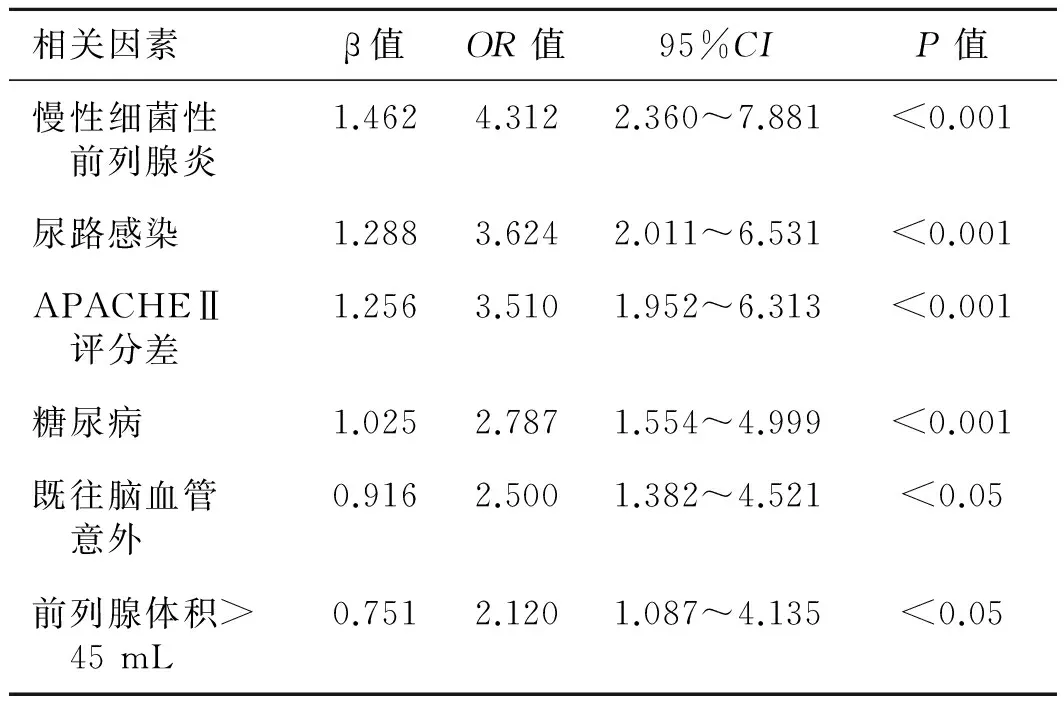
相关因素β值OR值95%CIP值慢性细菌性 前列腺炎1.4624.3122.360~7.881<0.001尿路感染1.2883.6242.011~6.531<0.001APACHEⅡ 评分差1.2563.5101.952~6.313<0.001糖尿病1.0252.7871.554~4.999<0.001既往脑血管 意外0.9162.5001.382~4.521<0.05前列腺体积> 45mL0.7512.1201.087~4.135<0.05
3讨论
TRUSPB是目前诊断前列腺癌最可靠的方法,但在临床应用中可能发生出血、感染、疼痛、尿潴留、感染性休克等并发症。本研究SIRS发生率为6.52%,感染性休克发生率为0.13%与文献报道的前列腺穿刺活检术后感染发生率0.6%~6.3%[6]基本一致。TRUSPB术后引起感染的主要细菌是大肠埃希菌[7]。该菌是正常肠道菌群,主要由穿刺针经肠道直接进入血中,或进入前列腺组织中潜伏后播散入血。由于预防性抗生素的使用,术后感染的发生一度减少,但随着大肠埃希菌耐药性的增加及新菌株的出现,为预防和治疗提出了新的挑战。SIRS并发热可发展为严重脓毒血症,极易威胁患者生命,穿刺术后死亡者几乎均为感染性休克并发多器官功能衰竭[6]。因此我们应该对TRUSPB术后引发SIRS的危险因素充分认识,避免严重并发症的发生。
目前,有关TRUSPB术后引发感染的影响因素研究较多,但结果不尽一致。MIURA等[8]研究表明,年龄>75岁、糖尿病、尿路感染、前列腺体积、穿刺针数>12以及术前未进行清洁灌肠等是影响术后感染的主要因素;ZAYTOUN等[9]研究发现,年龄、糖尿病、高血压、重复穿刺、APACHEⅡ评分低、使用抗血小板药物等是引发穿刺后感染的危险因素。本研究表明,慢性细菌性前列腺炎、尿路感染、APACHEⅡ评分差、糖尿病、既往脑血管意外、前列腺体积>45 mL是导致前列腺穿刺患者术后感染的危险因素,特别是存在上述多个因素者,感染的发生率显著增加。本研究所有患者均由经验丰富的医生操作,方法相同,操作规范。穿刺技术以及操作是否规范因素没有纳入本研究范畴。穿刺技术娴熟以及操作规范会大大降低术后并发症的发生。既往有脑血管意外较无脑血管意外的患者穿刺术后感染风险明显升高,差异具有统计学意义(P<0.001)。这可能是有脑血管病的患者肠道功能紊乱导致便秘,便秘又引起直肠内菌群结构改变,产生对喹诺酮类抗生素耐药的细菌有关[10];APACHEⅡ评分差、糖尿病的患者全身情况差,免疫力低,耐受有创检查能力下降,无形之中都增加了术后感染的风险;前列腺体积>45 mL的患者术后感染的几率增加(P<0.05),这与HUGOSSON等[11]的文献报道相一致,前列腺体积大,残余尿量增多,菌尿、脓尿的可能性增大,这些因素均会增加穿刺的出血及细菌进入前列腺组织、血液及体液中的可能性。由于我科前列腺穿刺活检患者常规术前口服环丙沙星3 d以及术晨清洁灌肠,因此术前抗生素应用及清洁灌肠因素没有列入研究范围。本研究中,年龄、穿刺次数、PSA大小以及病理结果等没有统计学意义(P>0.05),不是术后感染的危险因素。虽然患者单纯年龄增大术后感染发生率并不增高,但年龄相关的伴随疾病如糖尿病、脑血管意外等的存在,多提示术后感染可能[11]。
TRUSPB术后SIRS伴发热的患者易发展为感染性休克,单纯提高感染性休克患者的治疗效果并不能满足临床需求,需要积极预防、密切观察、早期诊断以及及时治疗是减少或避免其发生的关键[12]。因此我们建议对存在上述穿刺术后感染的危险因素的患者,通过对以下因素进行分析和干预,以避免术后严重并发症SIRS的发生:①术前因素:所有患者在术前均应行血常规、尿常规。对前列腺炎及尿路感染者,积极应用抗生素,术前复查血、尿常规及尿培养应在正常范围;合并糖尿病患者,穿刺前调整血糖至正常水平;对身体素质差,免疫力低的患者应加强营养,提高免疫力;既往脑血管意外以及便秘患者加强肠道准备。所有患者穿刺前3 d,每天应用敏感抗生素,术前晚口服复方聚乙二醇电解质散,术前2 h清洁灌肠。②术中因素:常规消毒,消毒范围包括肛门及周围皮肤15 cm。医用纱布块用碘伏浸泡,制成碘伏纱布块,用环钳将纱布块扭成条状塞入直肠距齿状线约10 cm处。③术后因素:医用纱布块用碘伏浸泡按照上述方法填塞并在直肠内保留6 h。SIRS常发生在穿刺术后12~37 h,因此穿刺术后48 h内应密切观察,一旦出现WBC过高或过低、高热、寒战、脓毒血症等临床表现者,及时采取相应治疗措施。我院对1例感染性休克患者使用碳青霉烯类抗生素泰能0.5 g,q 8 h,连续3 d静脉滴注;给予多巴胺维持血压稳定;给予甲基强的松龙80 mg,q12 h,连续2~3 d,同时给予输液、输血等全身支持治疗。治愈出院。
根据本研究结果,慢性细菌性前列腺炎、尿路感染、APACHEⅡ评分差、糖尿病、既往脑血管意外、前列腺体积>45 mL等6个因素是TRUSPB术后发生SIRS的危险因素,分析这些因素并采取相应措施,可减少术后感染发生机会,提高穿刺活检的安全性。
参考文献:
[1] RODRIGUEZ L V, TERRIS M K. Risks and complications of transrectal ultrasound guided prostate needle biopsy: a prospective study and review of the literature[J]. J Urol, 1998, 160(6): 2115-2120.
[2] 唐普贤, 王建业, 刘明, 等. 经直肠前列腺穿刺活检术并发感染性休克和MODS的临床研究[J]. 中华泌尿外科杂志, 2012, 33(7): 508-511.
[3] NAM R K, SASKIN R, Lee Y, et al. Increasing hospital admission rates for urological complications after transrectal ultrasound guided prostate biopsy[J]. J Urol, 2010, 183(3): 963-969.
[4] 陈山,魏金星,陈斌,等.泌尿系感染诊断治疗指南[M]//那彦群,叶章群,孙颖浩,等.《中国泌尿外科疾病诊断治疗指南》.北京:人民卫生出版社,2014:424-434.
[5] WAGENLEHNER F M E, PILAZ A, NABER K G, et al. Therapeutic challenges of urosepsis[J]. Europ J Clinical Investigat, 2008, 38(Suppl 2): 45-49.
[6] LOEB S, VELLEKOOP A, AHMED H U, et al. Systematic review of complications of prostate biopsy[J]. Euro Urol, 2013, 64(6): 876-892.
[7] LISS M A, PEEPLES A N, PETERSON E M. Detection of fluoroquinolone-resistant organisms from rectal swabs by use of selective media prior to a transrectal prostate biopsy[J]. J Clinic Microbiol, 2011, 49(3): 1116-1118.
[8] MIURA T, TANAKA K, SHIGEMURA K, et al. Levofloxacin resistant Escherichia coli sepsis following an ultrasound‐guided transrectal prostate biopsy: Report of four cases and review of the literature[J]. Inter J Urol, 2008, 15(5): 457-459.
[9] ZAYTOUN O M, ANIL T, MOUSSA A S, et al. Morbidity of prostate biopsy after simplified versus complex preparation protocols: assessment of risk factors[J]. Urology, 2011, 77(4): 910-914.
[10] KANG M Y, PARK J H, KWAK C, et al. Transrectal needle biopsy of the prostate: the efficacy of a pre-biopsy enema[J]. Korean J Urol, 2008, 49(3): 248-251.
[11] HUGOSSON J, CARLSSON S, AUS G, et al. Mortality results from the G?teborg randomised population-based prostate-cancer screening trial[J].Lancet Oncol, 2010, 11(8): 725-732.
[12] NAM R K, SASKIN R, LEE Y, et al. Increasing hospital admission rates for urological complications after transrectal ultrasound guided prostate biopsy[J]. J Urol, 2010, 183(3): 963-969.
(编辑何宏灵)
收稿日期:2016-01-08修回日期:2016-03-09
通讯作者:魏金星,主任医师,教授.E-mail:weijinxing1956@163.com
作者简介:李红星(1987-),男(汉族),硕士研究生.研究方向:泌尿系肿瘤.E-mail:634591903@qq.com
中图分类号:R737.25
文献标志码:A
DOI:10.3969/j.issn.1009-8291.2016.05.008
Risk factors of systemic inflammatory response syndrome after transrectal ultrasound guided prostate biopsy
LI Hong-xing, GAO Wan-sheng, YANG Yan-feng, WANG Zhi-yong, WEI Jin-xing
(Department of Urology, the First Affiliated Hospital of Zhengzhou University, Zhengzhou 450052, China)
ABSTRACT:Objective To explore the risk factors of systemic inflammatory response syndrome (SIRS) after transrectal ultrasound guided prostate biopsy (TRUSPB). Methods Clinical data of 751 patients who received TRUSPB during Jan. 2010 and Nov. 2014 were retrospectively reviewed to analyze the risk factors for postoperative SIRS with univariate four table chi-square and multivariate logistic regression analysis. Results After prostate biopsy, postoperative SIRS occurred in 49 cases (6.52%), including 1 case (0.13%) of septic shock. With univariate four table chi-square, we found that 9 variables including chronic bacterial prostatitis, urinary tract infection, APACHEⅡ score difference, past cerebrovascular accident, diabetes, multiple surgery, prostate volume >45 mL, repeated puncture, and age were associated with postoperative SIRS (P<0.05). Multivariate logistic regression analysis indicated that 6 variables including chronic bacterial prostatitis, urinary tract infection, APACHEⅡ score difference, diabetes, past cerebrovascular accident, and prostate volume >45 mL were related risk factors (P<0.05). ConclusionWe can reduce the incidence of postoperative SIRS by analyzing the risk factors and strengthening prevention and treatment of patients with risk factors, especially those with more than two risk factors.
KEY WORDS:prostate cancer; biopsy; SIRS; risk factors; prevention

