儿童后颅窝肿瘤术前梗阻性脑积水的治疗
蒋文荣海口市人民医院神经外科 海口 570208
儿童后颅窝肿瘤术前梗阻性脑积水的治疗
蒋文荣
海口市人民医院神经外科 海口 570208
目的 观察内镜第三脑室造瘘术(ETV)和脑室腹腔分流术(VPS)治疗后颅窝肿瘤梗阻性脑积水患儿的临床效果。 方法 选择我院2006—2012年80例脑积水中线后颅窝肿瘤(42髓母细胞瘤和室管膜瘤38)患儿,分为2组,A组(42例)行ETV,平均随访27.4个月,B组(38例)行VPS,平均随访25个月。 结果 A组术中大出血发生2例(6.2%)和脑脊液漏1例(3.1%)。B组分流感染发生3例(9.4%),2例患者术后4.5个月脑室死亡。硬膜下积液发生3例(9.4%),硬膜外血肿1例(4.7%),1例(4.7%)上升脑疝。相比脑室腹腔分流术,由于手术时间短(15min vs.35min),并发症发病率较低(9.3%vs. 38%),无死亡病例(0vs.4.7%),手术失败发生率较低(6.2%vs.38%)。 结论 ETV可作为后颅窝肿瘤儿童患者伴明显梗阻性脑积水的治疗首选。
内镜下第三脑室;梗阻性脑积水;儿童;颅后窝肿瘤;脑室腹腔分流术
颅后窝肿瘤是一种常见的儿童肿瘤。据估计,颅后窝肿瘤占儿童脑肿瘤的54%~60%。髓母细胞瘤约占所有儿童中枢神经系统肿瘤的20%。室管膜瘤约占所有报告的原发性颅内肿瘤10%[1]。分流术多年来一直是具有“国家标准”的手术。许多研究讨论内镜下第三脑室造瘘术(ETV)的作用。然而,技术的进步和神经影像学系统可行性的变化已使早期诊断变为现实,并使得多数小儿神经外科医生使用糖皮质激素配合脑室外引流(EVD)的方法治疗肿瘤。脑积水相关的梗阻性成分使得内部脑脊液(CSF)分流成为一种很有前途的治疗手段[2]。本研究比较两种手术即内镜下第三脑室(ETV)造瘘术和脑室腹腔分流术(VPS)的治疗效果和术后发病率[3]。现报道如下。
1 资料与方法
1.1 一般资料 选择我院2006-09—2012-09 80例后颅窝肿瘤梗阻性脑积水患儿,本次研究只选取中线后颅窝肿瘤(髓母细胞瘤和室管膜瘤)患儿,排除小脑、脑干和小脑脑桥角肿瘤。A组42例,男28例,女14例,年龄2~12岁,平均6.5岁;B组38例,男22例,女16例,年龄2.5~11.5岁,平均7.2岁。2组患者最常见的症状是颅内压增高(ICP)症状,呕吐和(或)视力模糊。A组13例(31.2%)出现步态共济失调,B组14例(38%)。A组患者出现第6神经麻痹的发生率,意识水平降低,延髓症状分别为28.1%、12.5%、6.2%,B组相应为28.5%、9.4%、14.2%。A组患者症状持续1~24周,平均14.4周;B组患者症状持续1.5~36周,平均18.6周(表1)。所有患者术后即刻完全清醒(100%)。术后CT扫描脑积水改善38例(100%),3例(9.4%)分别在术后1.5和5.5个月发生分流感染(表3),硬膜下积液3例(9.4%),硬膜外血肿1例(4.7%)。意识恶化和帕瑞诺综合征1例(4.7%),25例(66.7%)行肿瘤全切除,其余13例(33.3%)大部分肿瘤切除。3例(9.4%)出现假性脑脊膜膨出,后自行缓解。平均随访25个月。术后失败8例,均进行15次脑脊液旁路修正。第1次失败的原因:近端闭塞3例,2例远端闭塞,感染2例,1例断开。
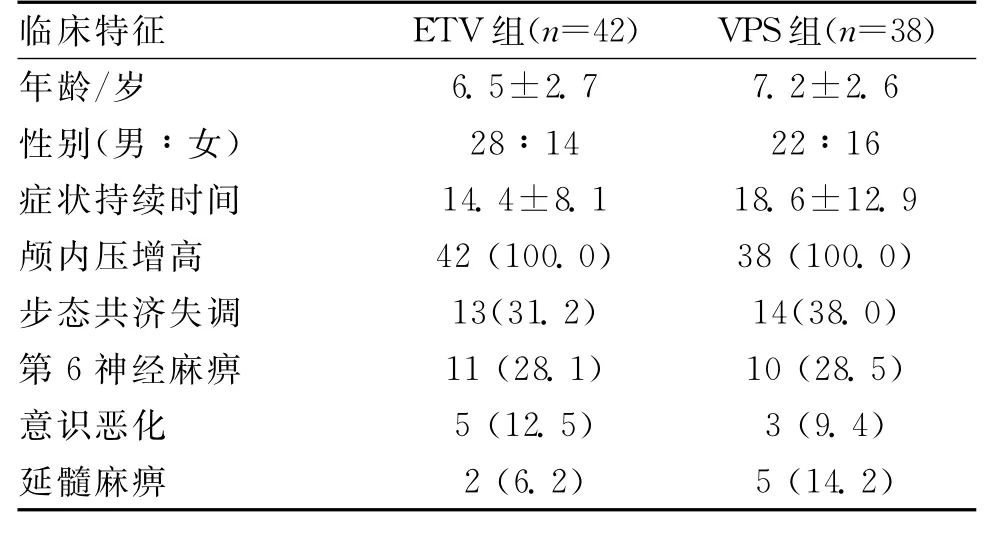
表1 80例患儿术前梗阻性脑积水临床特征
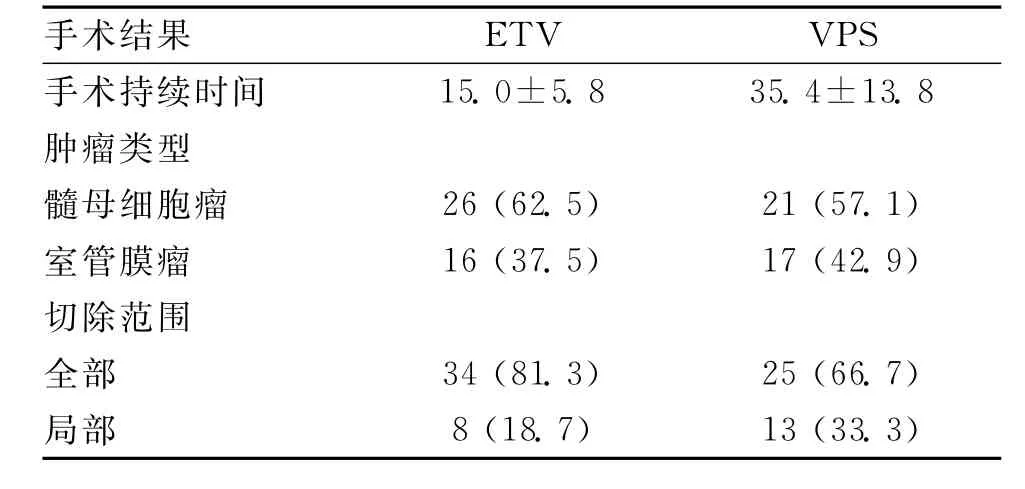
表2 80例患儿梗阻性脑积水手术结果

表3 80例梗阻性脑积水患儿手术病死率和并发症发生率
1.2 方法
1.2.1 检查方法:选择髓母细胞瘤和室管膜瘤的病例主要是由于脆弱性造成明显的梗阻性脑积水,以便对同质性的患者进行比较。所有病例均进行完整的神经系统检查。术前计算机断层扫描(CT)扫描和磁共振(MR)成像是用于检查脑室扩大程度,脑室周围水肿的存在,以及肿瘤的位置[4]。所有病例脑积水的程度根据术前CT扫描定义。所有患者有严重的脑积水,而患者有轻度、中度脑积水和非脑积水患者被排除在研究之外。分为2组:A组包括42例行ETV,B 组38例行VPS。手术失败是指脑脊液分流手术不能成功完成。
1.2.2 评估指标:评估患者术后临床效果改善或是否加重术前症状、是否发生新的神经功能障碍或并发症。3~5d对所有患者进行随访CT扫描。用于检查脑积水或脑室周围水肿或蛛网膜下腔的任何改善情况[5]。脑脊液分流手术后1~2周,可直接触摸到肿瘤。随访期间若再次发生颅内压增高症状需要重复CT扫描和(或)磁共振成像。脑积水复发即可认为术后失败。A组随访期为6.5个月~6a,平均27.4个月;B组4.5个月~5a,平均25个月。
1.3 统计学方法 应用SPSS 19.0进行统计学处理,计量资料以±s表示,计数资料以率表示。采用t检验、卡方检验、Kaplan-Meier检验,P<0.05为差异有统计学意义。
2 结果
A组26例髓母细胞瘤,室管膜瘤16例患者行ETV手术。手术时间10~30min,平均15min。2例(6.2%)发生动脉出血。术后改善颅内高压症状40例(96.9%),共济失调改善(40%),第6神经麻痹改善(66.7%)。5例意识恶化患者术后即刻完全清醒(100%)。术后CT扫描脑积水36例(87.5%)中度改善。在术后MRI检查到明显的收缩/舒张期血流证实整个脑室的脑脊液流空、通畅。脑脊液漏发生1例(3.1%)患者,术后第4天自发停止。34例(81.3%)进行肿瘤全切除,其余8例(18.7%)大部分肿瘤切除(表2)。2例患者术后6.5和14个月脑积水复发(术中大出血)。无手术相关的永久性并发症或死亡病例。平均随访27.4个月。B组21例髓母细胞瘤,室管膜瘤17例行VPS手术。手术时间20~60min,平均35min。术后改善颅内高压症状38例(100%),共济失调改善(25%),第6神经麻痹改善(50%)。
3 讨论
3.1 脑脊液分流术 后颅窝肿瘤患儿的脑积水发展情况是影响结果的主要因素之一[6]。儿童对颅内压的升高很敏感,因而,施行后颅窝肿瘤手术前应优先考虑处理脑积水。据报道,开颅手术前行分流术可改善病人的生理状况。研究证实,术前分流可降低手术病死率。但切除肿瘤时,脑积水的梗阻性成分会流出,导致脑脊液流,因此,表面上认为分流不再有必要,但病人现出现分流依赖性。由于长期生存在儿童后颅窝肿瘤变得更加频繁,因此,有关的生活质量,如术后分流依赖性问题,变得越来越重要,必须予以考虑。
3.2 脑室外引流 神经影像学系统的类型和可行性的发展已可为后颅窝梗阻性脑积水提供早期诊断[7]。脑室分流相关的潜在并发症,临床推荐另外的治疗策略即糖皮质激素联合EVD进行早期手术治疗。然而,EVD是术后感染和出血的风险因素。此外,这种治疗手段可能不适合于年幼的早期脑积水患儿。据估计,约80%的早期脑积水儿童和年龄<3岁的患儿术后出现持续性的脑积水,需要持续的术后分流。约1/3的患者终身需要安置分流装置。与此相关的因素很多包括幼龄、中线肿瘤、更严重的脑室扩大、不完整的肿瘤切除、脑脊液相关感染、长时间使用EVD装置、硬脑膜移植物和持久性假性[8]。
3.3 内镜下第三脑室造瘘术 Jones等[9]可能是第1个优先使用ETV治疗后颅窝肿瘤(髓母细胞瘤)的研究小组。该手术成功地控制了颅内高压,但患者的共济失调程度有所增加。本研究中未出现此等现象。内镜下第三脑室造瘘术,对于所有可能的病例在技术上很容易成功实现(100%)。目前研究中,这两个手术方法(ETV和VPS)经临床和影像学证明是有效的。ETV组的颅内高压症状改善96.9%,VPS组100%。术后CT扫描显示脑积水改善在ETV组87.5%和VPS组100%,但脑室尺寸的减小在VPS组中更明显。另外2个研究小组分别对17例和21例脑积水患者进行研究,结果发现ETV控制脑积水的成功率均为76%。最近的研究报道了更好的结果,一项包括67例小儿梗阻性脑积水患者的研究中,施行后颅窝肿瘤ETV手术,98.5%的患者术后即刻解决症状。在另一系列的20例小儿后颅窝肿瘤研究中,95%的患者在切除肿瘤前凭借ETV手术,成功降低了颅内压。分流装置的放置可能造成长期感染和分流故障。在一项长达10a的研究中,人均感染率22%,手术平均感染率6%。通过分流导管有可能将髓母细胞瘤和室管膜瘤的肿瘤细胞向腹膜腔迁移和散布,分流后的颅外转移率高达19%。过度排水有可能造成硬膜下、硬膜外或脑内血肿。早期分流脑积水有可能发生向上脑疝和肿瘤内出血[10]。
本研究中,术中出血是ETV组患者不良预后的重要指标。ETV组术中出血6.2%,VPS组未出血。手术后闭合的初始脑室一旦出现动脉出血,需要重新进行脑室手术。因此,我们认为增加内镜检查经验可减少手术相关并发症。VPS组术后并发症比ETV组更致命。ETV组术后并发症为脑脊液漏,仅1例(3.1%),而且短暂,保守处理可解决。VPS组患者分流术后感染3例(9.4%),其中1例脑室死亡。其他病例施行三次分流手术。术后出现2例硬膜下积液(9.4%),1例(4.7%)出现硬膜外血肿,1例(4.7%)小脑上疝,但术后马上恢复。VPS组患者硬膜下积液、硬膜外血肿以及上疝的发病率增加,可能由于VPS术后脑室明显减小造成。因此,我们认为ETV更具优势。手术后2例出现假性脑脊膜膨出,但改进分流手术后问题解决。ETV组总体并发症发生率9.3%,B组为38%(P<0.05)。由于ETV手术时间短,并发症发病率较低,无死亡病例,手术失败几率较低,我们推荐ETV作为后颅窝肿瘤术前梗阻性脑积水的首选治疗方案。
[1]周章明,王辉,曹刚,等.儿童外伤性后颅窝硬膜外血肿的诊治[J].中华创伤杂志,2009,25(7):591-592.
[2]林友城,严国凤,黄陈铭,等.小儿急性外伤性硬膜外血肿的微创治疗[J].中国临床神经外科杂志,2005,10(4):20.
[3]陈建发,陈引香,朱红胜,等.腹腔镜侧脑室经腹腔暂时性外引流治疗脑积水临床疗效分析[J].海南医学,2013,23(21):61-63.
[4]卢科,姚洁民,陈俭,等.腹腔镜下脑室-腹腔分流术治疗小儿脑积水32例疗效分析[J].海南医学,2011,22(9):70-71.
[5]周强,邢俭,杨庆哲,等.儿童后颅窝肿瘤术前脑积水分流手术的体会[J].中华神经外科杂志,2007,23(3):207-208.
[6]鲍南,顾硕,吴晔明,等.脑室镜三脑室造瘘术治疗小儿阻塞性脑积水[J].中华神经外科杂志,2006,22(9):519-521.
[7]刘华,彭玉平,漆松涛,等.神经内镜治疗后颅窝囊肿合并脑积水31例分析[J].中华神经医学杂志,2011,10(8):817-821.
[8]翟广,刘献志.儿童后颅窝髓母细胞瘤62例[J].第四军医大学学报,2007,28(15):1 420-1 421.
[9]Jones RF,Stening WA,Brydon M.Endoscopic third ventriculostomy[J].Neurosurgery,1990,26(1):86-91.
[10]肖哲,陆四方,曾而明,等.儿童外伤性后颅窝血肿的手术治疗[J].中华创伤杂志,2003,19(2):115.
(收稿2014-04-21)
R742.7
B
1673-5110(2015)03-0085-03

