智能审核与医疗服务治理
杨燕绥
(清华大学医院管理研究院 北京 100084)
1 医疗保险基金压力与精细化管理
1998年至2014年间,中国几乎用世界最快的速度为十几亿人口建立了基本医疗保险制度,城镇职工实现了从公费医疗保险向社会医疗保险的转型,快速发展带来的基金压力需要管理创新和精细化。以我国职工基本医疗保险为例,进口小、出口大,基金支出压力日益凸显。职工医保费率为工资的8%,且有50%进入了个人账户。由于养老保险费率高,医疗保险近期不可能提升费率,个人账户政策近期难以调整。医疗费用报销比例达到75%-90%,已经没有多少提升空间,且由于福利刚性,待遇不能降低。
据人社部公布的《2014年度人力资源和社会保障事业发展统计公报》显示,2014年城镇基本医疗保险基金总收入9687亿元,同比增长率为17.4%,支出8134亿元,增长率为19.6%。职工医保统筹基金减去个人账户积累3913亿元,累计结余额为1624亿元。个人账户累计结余额占总结余额的70%。社会统筹基金支出月数不足2.5个月。而2015年我国人均医疗费用增长率约为14%以上,高于GDP预期7.5%的增长率。
同时,医疗保险支出面对如下四大挑战:一是科技进步,美国纽豪斯教授的研究表明,自1960年以来的OECD国家数据显示,医疗技术进步带来的费用增长占总医疗费用增长的60%左右;二是人口老龄化,2014年我国职工基本医疗保险缴费者和退休者内部赡养比从3∶1降为2.9∶1;三是大处方,药品耗材检查费用占总医疗费用的比例过高,有研究表明,假设1991年非合理性业务收入为0,则预计2015年该指标将达到2699亿元,2020年为6909亿元,即医疗机构“多开药、多做检查” 的浪费行为存在,且日益严重;四是欺诈骗保危及基金安全。
由上可知,医疗保险基金开源无望只能合理节流,在精细化管理基础上,实现医疗服务利益相关人之间的合作与共赢。精细化管理即指基于明确的目标和指标体系,实现量化的工作布局和绩效考评。医疗保险基金精细化管理的主要特征如下:
(1)医疗保障目标明确。在宏观上,人均医疗费用增长率应当与经济发展水平相适应。有研究建议,人均医疗费用增长率含科技附加值应为GDP的1.15倍。如果2015年GDP增长率为7%,人均医疗费用增长率的合理区间为8%-8.5%。在中观上,个人支付占医疗总费用的比例应当低于20%。在微观上,医疗保险基金报销比例在70%(日本标杆)-90%(德国标杆)之间。(2)医疗服务指标科学。国家应当从医疗资源配置、医疗保险政策和医疗服务治理三个维度建立指标体系,明确医疗服务各方利益相关人的责权利。(3)医疗机构绩效考评。通过医疗机构内部管理和绩效考评,外部监督与社会评价,实现利益相关人共赢的前述目标。
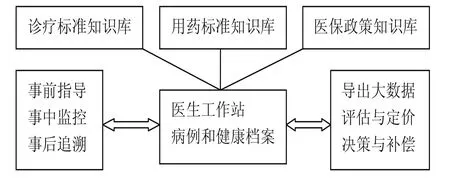
图 医疗保险智能审核系统
2014年我国医疗卫生和计划生育总支出首次超过一万亿元,同期城镇医疗保险基金支出是8134亿元,医疗保险支付约占医疗费用的80%以上,总之,医疗保险是医疗服务的最大买家,医疗保险机构是参保人的法定代理人。在部分大中城市,医疗服务开始向买方市场转变,医疗保险基金的谈判能力和压力逐渐上升,在抑制医患道德风险、引导医疗资源配置、建立协议定价机制和分担患者医疗费用四个方面具有引导和制约功能,是国家建立医疗服务治理机制和实现医疗保障目标的重要引擎。为此,人社部发[2014]54号文件《关于进一步加强基本医疗保险医疗服务监管的意见》要求高度重视医疗保险医疗服务监控系统建设,通过对日常就医行为和就医结算数据进行自动筛选和分析,实现对医疗服务行为的事先提示、事中监控预警和事后责任追溯的监督模式。这标志中国医疗保险将发生实质性的变化,从基金财务管理向基金精细化管理和效用管理发展。
2 智能审核打开医疗服务治理的结症
医疗保险精细化管理必须克服信息不对称的问题。长期以来,医疗保险机构无法进入临床路径与医生对话,只能简单使用总额控费和比例控制方法,其结果既有正面的,也有负面的。如今,中国已有十几个城市使用了智能审核系统,还有近百个城市进入建设阶段,依赖信息手段引导医疗保险监督走进临床路径、医生工作站和电子病历(甚至是健康档案)进行全程实时监控,即智能审核。
智能审核即指依赖三个知识库(诊疗标准知识库、用药规则知识库、医保政策知识库)实现诊疗行为及财务行为电子化,支持全面、全程和实时监控与评价医疗服务行为的信息系统(见图)。智能审核系统具有事前引导医生、事中监控预警和事后责任追溯的功能,方便医生安心诊疗,无须背记很多医疗服务之外的规则。智能审核系统建设依赖三个路径:一是及时更新三个知识库的专家委员会及其工作机制;二是嵌入医疗保险监督机构的系统(软件和技术人员);三是嵌入医疗机构的工作系统。
目前研制和使用智能审核工具的机构主要是医疗机构和医疗保险机构之外的第三方机构。他们具有医疗信息管理的发展战略、综合微利的经营策略和具有医疗、医保和信息化知识的专家团队及其工作机制,具有与医疗保险机构合作的信誉,并不断完善知识库,提高配合医疗保险机构和医疗机构实施监督与服务的能力。从政府角度来看,由于财政约束、编制约束和薪酬约束,很难直接生产和维护智能的审核系统,因此与优质的专业机构建立合作关系和支付服务费是最优选择。
3 基于大数据的医保监督机制创新
基于信息手段获得的大数据,只有被监督和决策机构利用才能称之为宝库,不然则是高成本的信息垃圾堆。有了智能审核系统和第三方服务机构,小马拉大车的医疗保险机构可谓鸟枪换炮,由被动变为主动、简单控费变为合理控费、财务管理变为效用管理。本文从以下几个角度对如何建设医疗服务治理机制提出构想。
3.1 合理控费
以用药为例,基于控费原则和比例式管理,进而根据药品的规格、转换比和上传的用量、频次,参考说明书的用量计算出该药品的实际可使用天数,结合急性、慢性病用药量进行配药量的审核,监督工作可以细化到医生,从而避免简单执行药费比例、不尊重医生处方权和特殊病患需求的现象。
3.2 客观评价
基于医疗服务大数据,可以分别建立医疗机构、医保医师、药品、材料、检查、护理和参保患者的评价指标和评价模型,为抑制医患道德风险、筛选医疗服务机构和医保医师奠定基础,引导医疗服务的利益相关方合理使用医疗保险基金,实现合理控费。特别是在社区医疗服务和私人诊所进入医疗保险时,这项工作尤为重要。无论医生在公立或私营、城市或农村、本地或外地的医疗机构,还是在大型医院或小型诊所,只要使用医疗保险基金,必须进入智能审核系统。实践表明,在先行使用智能审核系统的城市,疑似处方量迅速减少的同时,药品费用、耗材费用和检查费用顺势减少。以成都市为例,2010年在扣除趸交资金后,职工医疗保险基金出现缺口。基于智能审核系统加强治理之后,2013年开始止损,2014年职工医疗保险基金出现结余。苏杭等地更是呈现医疗服务增加和医保基金结余增加的良性状态。
3.3 科学付费
目前国外最科学的付费方式即DRGs,这不仅需要统一编码,还需要根据病人的主要诊断(MDC)、治疗方式(是否进行手术)、临床危重等级(根据合并症或并发症的严重程度、性别、年龄等确定)、费用支付权重数据(CW值)以及平均住院时间(ALOS)等因素,将病人分为若干组,每组制定一个费用支付标准。显然,没有真实的、全面的数据和信息共享平台,很难在医药保之间达成共识和进行DRGs付费。
3.4 协议定价
基于医疗服务大数据,可以在医疗服务利益相关人之间建立信息共享平台,运用经济学、数学、医学、政策等多种方法,科学评价常用的、高额的、可替换的药物以及医疗服务质量。例如,比较PCI(经皮冠状动脉介入治疗)所需的传统肝素制剂与新型直接抗凝药比伐卢定的健康产出及经济性,后者价格高于前者,但如果实行PCI术前的术后出血风险评估制度,对高风险患者使用比伐卢定,再把缩短住院时间、减少心梗再发所产生的效用加上去,后者可获得较好的成本效益比。基于国家药物管制原则,对原有价格目录进行修订,对原有医疗价格体系进行调整,建立协议定价机制,既要结束政府官僚价格(严重脱离实际),也要避免某一方再次垄断价格(如重庆药价改革召回案),还要避免简单抑制药价,对常用药、高价药和替代药等应当基于价值评估进行定价。
总之,医疗服务治理是医疗服务利益相关人之间长期合作与共赢的过程,智能审核是必要工具。医疗保险机构是代表参保人利益的医疗服务协议甲方,具有遴选医疗机构和医保医师短名单和优先要约的权利,因而具有建立医疗服务治理机制引擎的功能,基于协商定价、科学评估、合理补偿,让各方利益实现共赢。
[1]李玉来.医疗费用过快增长已找到症结[N].中国社会科学报,2015-4-13.
[2]杨燕绥.老龄社会与养老保障发展报告(2014)[M].北京:清华大学出版社,2015.
[3]杨燕绥.我国医疗保险进入强监督建机制的治理阶段[J].中国医疗保险,2014,74(11):11-14.
[4]杨燕绥,胡乃军.医疗保险经办机构能力建设的目标和路径[J].中国医疗保险,2013,60(9):23-26.
[5]杨燕绥,胡乃军.医疗保险体制和经办机构能力建设[J].中国医疗保险,2012,49(6):12-14.
[6]谭国明.推进医保监管能力现代化的初步实践——基于苏州市的探索[J].中国医疗保险,2014,74(11):46-48.

