系统性红斑狼疮伴发感染菌群及耐药性分析
华 丽 应华永
浙江省金华市中心医院,浙江金华 321000
系统性红斑狼疮是一种自身免疫功能紊乱性疾病,需长期使用激素及免疫抑制剂治疗,自身抵抗力低下又加之长期的免疫抑制,感染发生率较其他疾病高,感染又可以诱发狼疮活动,如不尽早及时地选用有效抗生素将危及生命。本研究选取了近5年来在金华市中心医院(以下简称“我院”)就诊的系统性红斑狼疮合并感染的患者,对其感染菌群及耐药性做了回顾性分析,现报道如下:
1 资料与方法
1.1 一般资料
收集2008年10月~2013年10月在我院住院的系统性红斑狼疮患者,共432例,其中女389例,男43例,女∶男为9∶1。诊断均符合1997年美国风湿病学会修订的系统性红斑狼疮分类标准。病原学证据获取:①血及封闭性体腔穿刺培养分离出致病菌;②尿菌落计数≥105/mL且清洁中段尿培养分离出致病菌;③痰、粪及伤口分泌物培养分离出致病菌。呼吸道真菌感染需连续2次痰涂片及痰培养均阳性。涂片检查:送检痰样若镜检白细胞>25个/HP,上皮细胞<10个/Hp为合格,否则重留标本送检。
1.2 主要试剂
全部抗菌药物纸片及M-H琼脂均为英国Oxoid公司产品。
1.3 药敏试验
采用纸片扩散法(K-B法)。质控菌株:大肠埃希菌ATCC 25922,铜绿假单胞菌ATCC 27853,金黄色葡萄球菌ATCC 25923,肺炎链球菌ATCC 49619及流感嗜血菌ATCC 49247。
1.4 统计学方法
病原菌菌谱及耐药性分析应用WHONET5.3软件,同一患者的相同菌株做1次分析。应用SPSS 16.0统计学软件进行数据分析,计数资料用率表示,组间比较采用χ2检验,以P<0.05为差异有统计学意义。
2 结果
2.1 系统性红斑狼疮伴发感染情况
432例患者中并发感染158例,发生率为36.6%,男 18 例,女 140 例,年龄 16~69 岁,平均(38.2±13.4)岁,病程为 5 个月~20 年,平均(5.2±6.5)年。
2.2 菌株分类
在158例中共检出菌株84株,检出率为53.2%,其中革兰阴性菌35株,占41.7%,以大肠埃希菌、肺炎克雷伯菌、铜绿假单胞菌、阴沟肠杆菌为多,主要引起呼吸道和泌尿道感染;革兰阳性菌22株,占26.2%,以金黄色葡萄球菌、表皮葡萄球菌、粪肠球菌为多,主要引起呼吸道、皮肤黏膜、血液感染(其中1例由表皮葡萄球菌所致);真菌21株,占25.0%,以白色假丝酵母菌、白色念珠菌为多,主要累及部位为口腔、呼吸道感染、肠道;结核感染6例,占7.1%,主要为肺部、皮肤黏膜感染。系统性红斑狼疮感染病原菌构成经 χ2检验,差异有高度统计学意义(χ2=20.10,P < 0.01)。见表1。
2.3 菌株的感染部位分布
菌株感染部位的分布情况:呼吸道34例,占40.5%,泌尿生殖道24例,占28.4%;胃肠道11例,占13.3%;口腔6例,占7.6%;血液4例,占4.4%;皮肤与黏膜3例,占3.8%;骨与关节 2例,占1.8%(表2)。其中,2种以上细菌感染者3例,2个部位以上感染者2例。菌株的感染部位分布经χ2检验,差异有高度统计学意义(χ2=75.83,P<0.01),以呼吸道感染所占比例最高。
2.4 耐药性分析
2.4.1 革兰阴性菌耐药性分析 系统性红斑狼疮伴发革兰阴性菌感染对广谱青霉素、第一代头孢及第二代头孢、磺胺类均有较高的耐药率,如苯唑西林耐药率达85.7%,头孢唑林达73.5%,复方新诺明达72.0%,头孢呋辛达63.0%;其对氨苄西林/舒巴坦的耐药率也达到了60%以上,而对妥布霉素、亚胺培南、头孢哌酮/舒巴坦、阿米卡星较敏感,耐药率分别在10.3%、11.1%、21.2%、20.7%。 见表3。
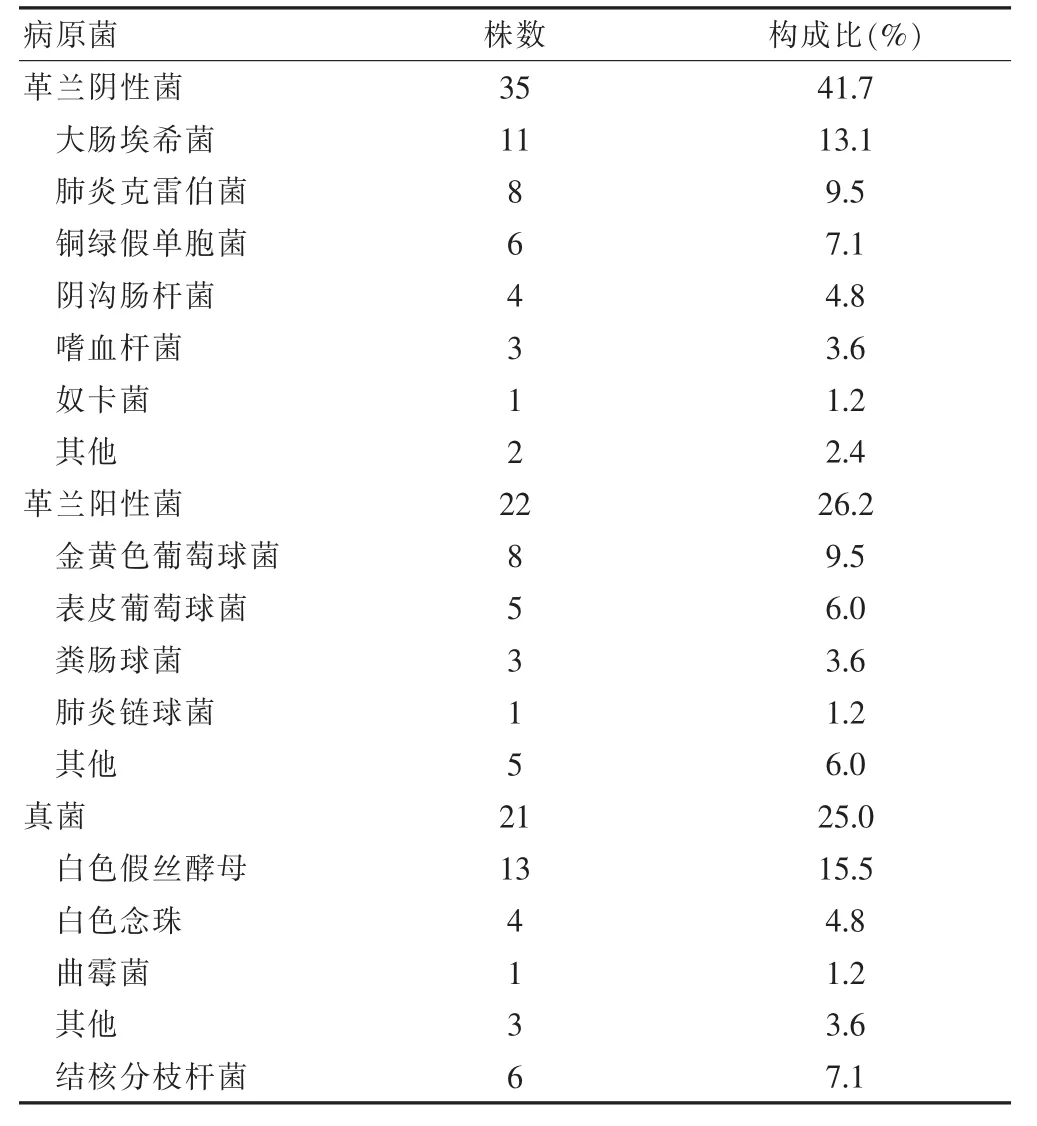
表1 系统性红斑狼疮伴发感染病原菌构成

表2 系统性红斑狼疮伴发感染的病原菌部位分布
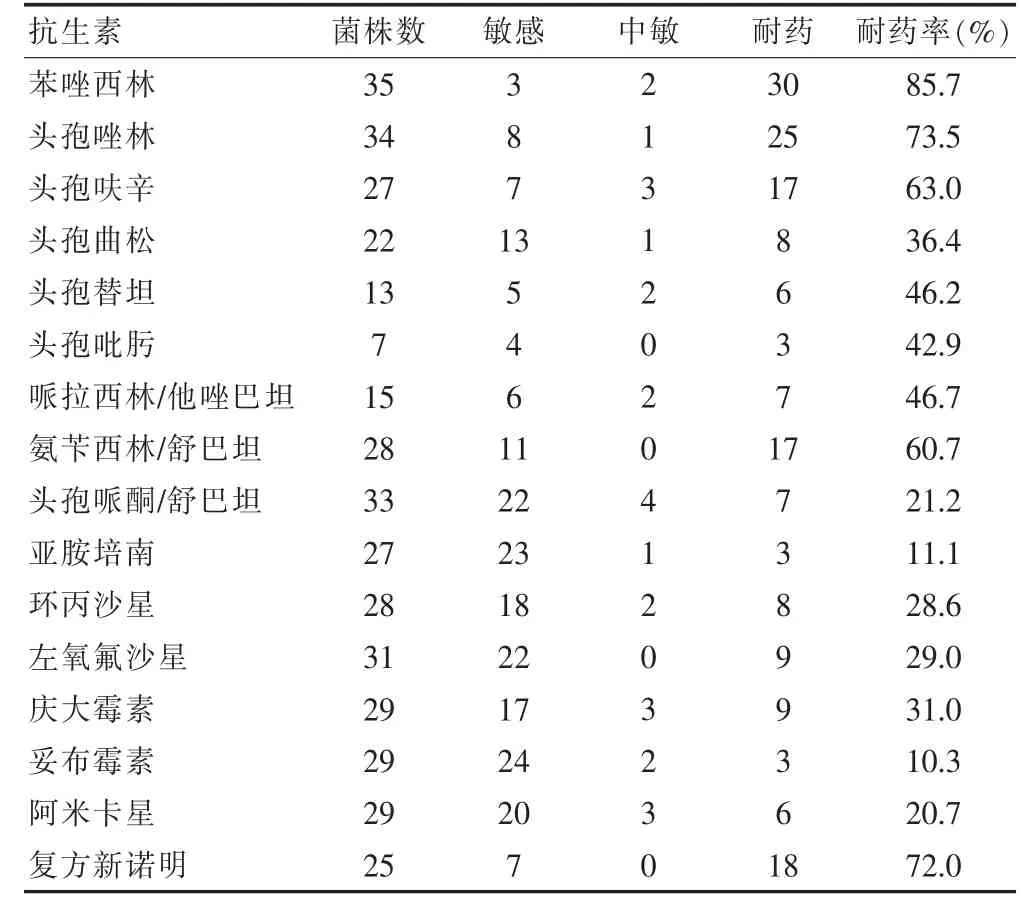
表3 系统性红斑狼疮伴发革兰阴性菌感染耐药性分析(株)
2.4.2 革兰阳性菌耐药性分析 系统性红斑狼疮合并革兰阳性菌感染对普通青霉素、广谱青霉素100%耐药,而对第一代头孢、青霉素加酶抑制剂、大环内酯类、喹诺酮类、氨基糖苷类均有高耐药率,如头孢唑林耐药率为90.9%,氨苄西林/舒巴坦为86.4%,克林霉素为85.0%,环丙沙星、左氧氟沙星分别为81.8%、72.7%,庆大霉素为72.7%,而对万古霉素100%敏感,对利奈唑胺、替考拉宁均较敏感。见表4。
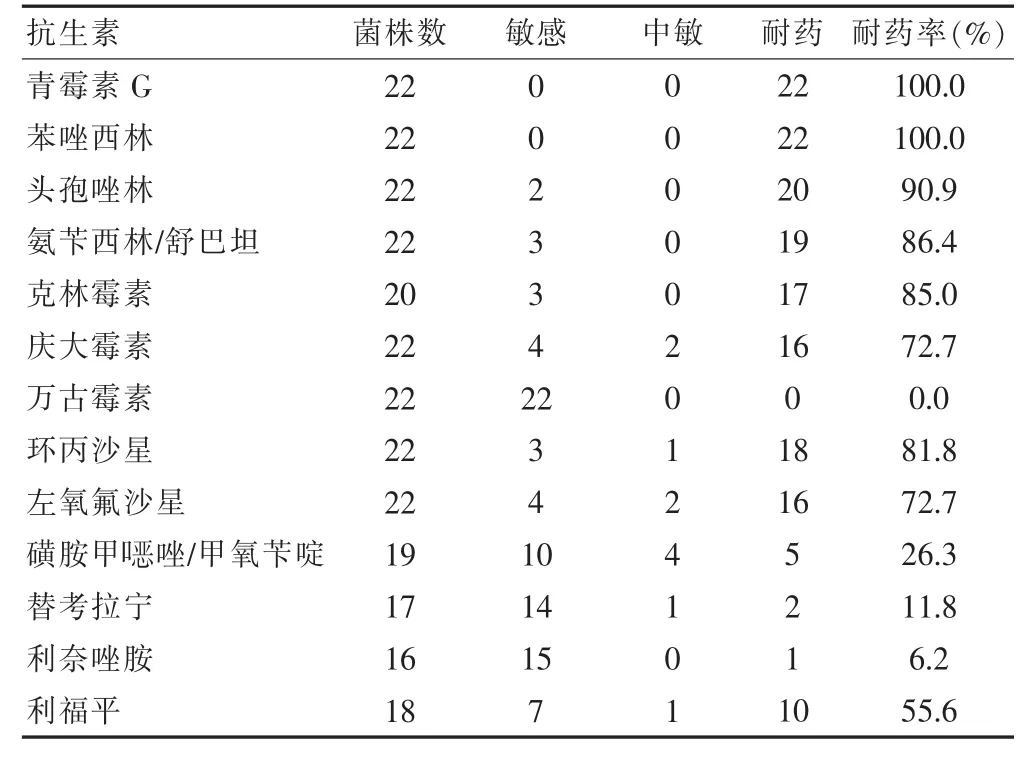
表4 系统性红斑狼疮伴发革兰阳性菌感染耐药性分析(株)
2.5 感染预后
2例住院期间死亡,占1.3%,均为肺部伴发真菌感染。其余患者均痊愈。
3 讨论
随着诊断和治疗的进步,系统性红斑狼疮的10年生存率已达到了85%[1]。但是随着激素及免疫抑制剂的使用,系统性红斑狼疮感染病死率呈上升趋势。协和医院分析,系统性红斑狼疮患者感染病死率逐年增高,已成为系统性红斑狼疮的最常见死因,2006年1月~2011年5月感染占同期系统性红斑狼疮死亡患者的60.3%[2]。所以临床要重视系统性红斑狼疮的感染问题。
本文统计我院5年来系统性红斑狼疮感染发生率为36.6%,与文献[2]报道的感染率25%~40%一致。对系统性红斑狼疮患者的研究显示,较常见的为大肠埃希菌、肺炎克雷伯菌属、铜绿假单胞菌及金黄色葡萄球菌感染[3-4]。而本研究中较常见的菌种为大肠埃希菌、肺炎克雷伯菌、金黄色葡萄球菌、铜绿假单胞菌及表皮葡萄球菌,革兰阴性菌仍占了主要地位。本研究中金黄色葡萄球菌、表皮葡萄球菌感染发生率高于文献报道。表皮葡萄球菌是一种机会致病菌,致病力较弱,可引起皮肤疖肿、毛囊炎等,而本研究中除皮肤感染外,还有导致败血症1例(经两次不同部位抽血,48 h内即获阳性结果,排除污染)。另外,本研究还发现奴卡菌感染1例,该菌亦为机会致病菌,发病率极低,培养多要求2周以上,多见于免疫受损的机体,Noh等[5]认为该病可能与早期大剂量的激素使用有关。
本研究显示真菌感染多见于口腔,一旦累及下呼吸道则病死率高,本研究中2例死亡病例均为并发肺部真菌感染。提示对系统性红斑狼疮患者需注意口腔卫生,多用碳酸氢钠漱口,如无改善及早使用制霉菌素含漱[6]。对接受大剂量激素及免疫抑制剂、已存在呼吸道较严重细菌感染并使用广谱抗生素、尤其是住院时间较久发生院内感染的患者均应早期预防性使用抗真菌药,同时积极支持治疗。
结核分枝杆菌在系统性红斑狼疮合并感染中也占了一定的权重,本研究中其占7.1%。因结核分枝杆菌痰阳性率不高,故临床上感染率远高于文献报道。系统性红斑狼疮患者结核病的发生率为正常人群的12.4倍[7]。Sayarlioglu等[8]研究表明,系统性红斑狼疮患者激素日平均剂量、总剂量越大,用药时间越长,发生结核病的可能性就越大。系统性红斑狼疮并发结核症状不典型、实验室检查缺乏特异性,PPD阴性率高,合并其他病原菌感染的可能性较大[9],提示系统性红斑狼疮并发感染的时候要警惕结核病。
文献报道,系统性红斑狼疮患者最常合并呼吸道感染(12%~54%)、尿路感染(8.0%~36.4%)、皮肤黏膜感染(5.0%~33.6%)和血液感染(1.0%~15.9%)[10-15]。而本研究中系统性红斑狼疮合并感染的好发部位依次为呼吸道(40.5%)、泌尿生殖道(28.4%)、胃肠道(13.3%)、口腔(7.6%)、血液(4.4%)、皮肤黏膜(3.8%)、骨与关节(1.8%)。本研究中呼吸道、泌尿道为系统性红斑狼疮感染最好发部位,与文献一致[10-15],而胃肠道感染的发病率比文献报道高[10-15],这可能与本研究患者为预防激素导致消化道反应长期预防性使用质子泵抑制剂,导致胃肠黏膜屏障功能下降有关。
与既往研究相比[16],本研究显示细菌的耐药率明显上升,对广谱青霉素、第一、第二、第三代头孢、喹诺酮类的耐药率大大升高。临床方面,大部分研究认为与系统性红斑狼疮患者部分病程较长、住院次数多及在当地医院频繁使用抗生素等因素有关,尤其是对广谱抗生素的使用过于草率,使喹诺酮类、青霉素加酶抑制剂此类药物的耐药率明显上升。细菌方面,革兰阴性菌产超广谱β-内酰胺酶、AmpC酶、β-内酰胺酶、氨基糖苷类药物修饰酶菌株增多,基因突变、DNA旋转酶或拓扑异构酶的改变、外膜通透性降低及主动泵出机制等导致了多种耐药机制[17]。而革兰阳性菌方面,表皮葡萄球菌吸附于人体黏膜或各种插管等生物医学材料的表面,分泌多糖基质、纤维蛋白和脂多糖等多糖复合物,相互粘连并克隆产生生物被膜,生物膜阻止了抗菌药物的渗透,使其在生物膜内不能达到有效浓度。而生物膜内低细菌生长率,使病原菌对抗菌药物的敏感性降低。另外,生物膜内的病原菌出现了特殊的基因表达方式,使耐药基因表达增加[18-19]。大环内酯类、林可酰胺类和链阳菌素类抗菌药物均具有相同的或重叠的靶位作用位点,故葡萄球菌属可同时对这3类抗菌药物交叉耐药[20]。耐甲氧西林葡萄菌逐年增多。本研究发现,妥布霉素、亚胺培南、阿米卡星、头孢哌酮/舒巴坦对革兰阴性菌仍有较好的敏感性,氨基糖苷类低耐药率,可能与系统性红斑狼疮多伴有肾脏病变,临床使用较少有关。综合考虑,亚胺培南、头孢哌酮/舒巴坦可作为药敏之前重症感染患者的首选。本研究发现,万古霉素、利奈唑胺、替考拉宁对革兰阳性球菌有较好的敏感性,但万古霉素对肾脏有毒性作用,故考虑革兰阳性菌在药敏之前可参考选用利奈唑胺。
综上所述,对系统性红斑狼疮患者来说,疾病本身造成的机体免疫混乱和治疗措施都增加了感染的发生概率,尽早监测和治疗感染非常重要。随着耐药菌的增加,如何控制感染是面对系统性红斑狼疮治疗的一大难题,对临床怀疑感染者,要积极进行病原学检查,反复多次采集标本进行细菌培养,尽早确定病原菌,及早使用有效抗生素,既要及时救治患者生命,同时也应反对滥用抗生素。
[1]陈顺乐.要重视系统性红斑狼疮合并心血管事件的危险性[J].中华医学杂志,2005,85(14):942-943.
[2]费允云,甘凤英,侯勇,等.近25年系统性红斑狼疮的死因构成回顾性研究[J].中华风湿病学杂志,2012,16(9):596-600.
[3]陈松波,吴和红,蔡锦楠,等.系统性红斑狼疮患者医院感染分析[J].中国临床医生,2006,34(4):32-33.
[4]徐刚,刘美琳,余开梅.系统性红斑狼疮患者医院感染的调查研究[J].中华风湿病学杂志,2003,7(4):216-219.
[5]Noh JY,Cheong HJ,Heo JY,et al.Pulmonary and psoas muscle nocardiosis in a patient with lupus nephritis:a case reportandreviewoftheliterature[J].RheumatolInt,2011,31(7):929-936.
[6]朱雪锋.制霉菌素甘油预防危重患者口腔真菌感染的效果观察[J].齐齐哈尔医学院学报,2013,34(4):533-534.
[7]雷小妹,李守新.系统性红斑狼疮并结核病临床观察[J].中国临床保健杂志,2005,8(6):489-491.
[8]SayarliogluM,InancM,KamaliS,etal.TuberculosisinTurkish patients with systemic lupus erythematosus:increased frequency of extrapulmonary localization[J].Lupus,2004,13(4):274-278.
[9]刘梦茹,陈琳洁,王信,等.系统性红斑狼疮并发结核病39 例临床分析[J].蚌埠医学院学报,2013,38(5):536-538.
[11]Zonana-Nacach A,Camargo-Coronel A,Yaez P,et al.Infections in outpatients with systemic lupus erythematosus:a prospective study[J].Lupus,2001,10(7):505-510.
[12]Cervera R,Khamashta MA,Font J,et al.Morbidity and mortality in systemic lupus erythematosus during a 10-year period:a comparison of early and late manifestations in a cohort of 1,000 patients[J].Medicine,2003,82(5):299-308.
[13]Gladman DD,Hussain F,Iba~nez D,et al.The Nature and outcome of infection in systemic lupus erythematosus[J].Lupus,2002,11(4):234-239.
[14]Mok CC,Lau CS.Lupus in Hong Kong Chinese[J].Lupus,2003,12(9):717-722.
[15]Al-Rayes H,Al-Swailem R,Arfin M,et al.Lupus around the world systemic lupus erythematosus and infections:a retrospective study in Saudis[J].Lupus,2007,16(9):755-763.
[16]姚冬云,许维梅,郭兰君,等.系统性红斑狼疮患者医院感染调查[J].中国误诊学杂志,2005,5(1):180-182.
[17]刘蓬蓬,刘宁宁,何宏,等.系统性红斑狼疮患者革兰阴性菌感染病原菌分布及耐药性分析[J].中华医院感染学杂志,2009,19(3):347-350.
[18]Rodríguez-Hernández MJ,Cuberos L,Pichardo C,et al.Sulbactam efficacy in experimental models caused by susceptible and intermediate Acinetobacter baumannii strains[J].J Antimicrob Chemother,2001,47(4):479-482.
[19]Levin AS,Levy CE,Manrique AE,et al.Severe nosocomial infections with imipenem-resistant Acinetobacter baumannii treated with ampicillin/sulbactam [J].Int J Antimicrob Agents,2003,21(1):58-62.
[20]Fiebelkorn KR,Crawford SA,Mcelmeel ML,et al.Practical disk diffusion method for detection of inducible clindamycin resistance in Staphylococcus aureus and coagulase-negative staphylococci[J].J Clin Microbiol,2003,41(10):4740-4744.

