第二产程剖宫产术母婴结局临床分析
王静 白桦
·临床研究·
第二产程剖宫产术母婴结局临床分析
王静 白桦
第二产程;剖宫产术;母婴并发症
近年来,我国的剖宫产率逐年上升有些医院剖宫产率达到60%~70%。剖宫产术是产科最常见手术,不仅可有效解决难产发生,而且可明显降低新生儿窒息率[1],在解决难产、胎儿窘迫、胎位不正及多胎妊娠等方面具有不可替代的作用。虽然剖宫产术是处理难产及高危妊娠的主要方法,但任何手术均会有并发症发生,尤其是第二产程剖宫产,因胎头较低,娩头困难,子宫下段易裂伤,产后出血感染发生率增加,对母婴损伤明显增多[2]。本文选择我院不同产程剖宫产产妇,比较两组产妇术后母婴结局,为临床治疗及处理提供参考,报道如下。
1 资料与方法
1.1 一般资料 选取2009年3月至2013年3月在我院第二产程剖宫产分娩的216例产妇为研究组,年龄20~35岁,平均年龄(25.6±3.8)岁;平均孕周(38.2±3.4)周;随机选取220例同期第一产程剖宫产分娩的产妇,为对照组,年龄19~35岁,平均年龄(26.1±4.2)岁;平均孕周(38.5±3.1)周。2组均为初产妇、单活胎、头位,无妊娠合并症及并发症,年龄及孕周比较差异无统计学意义(P>0.05)。
1.2 方法 第二产程剖宫产产妇为研究组,第一产程剖宫产产妇为对照组。2组均采用腰硬联合麻醉,子宫下段横切口。观察2组胎头娩出是否困难、子宫切口裂伤、产后宫缩乏力、产后出血(>500 ml)、子宫切口及腹壁切口感染、新生儿窒息及新生儿损伤情况。

2 结果
2.1 2组产妇情况比较 2组比较手术时间、宫缩乏力、术中出血(>500 ml)、子宫切口裂伤、子宫切口愈合不良、腹部切口愈合不良发生率差异有统计学意义(P<0.05)。见表1。

表1 2组产妇情况比较 例(%)
2.2 2组比较新生儿情况 2组比较术中娩头困难、新生儿窒息、颅骨骨折、颅内出血发生率差异有统计学意义(P<0.05)。见表2。
3 讨论
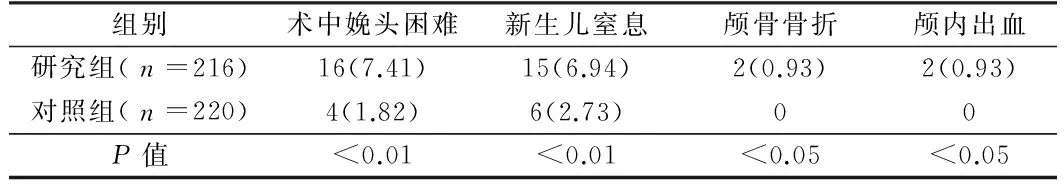
表2 2组新生儿情况比较 例(%)
近年剖宫产率明显增加,剖宫产术后并发症越来越多。有研究表明,第二产程剖宫产术中对母体损伤的危险与第一产程剖宫产相比明显增加[3]。进入第二产程,产妇疲惫、电解质紊乱、酸碱失衡、肠胀气及尿潴留,易引起宫缩乏力,导致产后出血;宫口开全后,胎头位置低下,胎头娩出困难,容易导致子宫切口裂伤,严重者可伤及子宫血管、输尿管及膀胱;子宫下段在宫口开全后长时间受压,引起水肿,长时间拉伸变薄,缺乏弹性,收缩差,使产后出血及子宫切口裂伤发生率明显增加。Mumrija等[4]研究认为,第二产程剖宫产术难度增加,因取头困难,常需从阴道上推胎头,不仅容易裂伤子宫切口,也使损伤概率及胎儿娩出时间增加。第二产程剖宫产时,胎膜已破,经过多次内诊检查,易引起上行感染,加之子宫切口裂伤,多次缝合,影响局部血运,更易导致子宫切口及腹部切口愈合不良。本文研究显示,研究组第二产程剖宫产手术时间、宫缩乏力、术中出血(>500 ml)、子宫切口裂伤、子宫切口及腹部切口愈合不良发生率均高于对照组,其中2例子宫切口向侧方撕裂达阔韧带,2例造成子宫血管断裂,引起术中出血多,缝合困难;1例术后子宫切口裂开,大出血,保守治疗无效,再次开腹,行子宫切除术。第二产程剖宫产产程长,羊水粪染增加,使胎儿代谢性酸中毒、新生儿窒息发生的概率增加;胎头过低,在产道内受压迫时间较长,胎头娩出困难,胎儿颅内出血概率增高,也使胎儿骨折及神经损伤的机会增加;合并胎膜早破或产程延长,胎儿感染的机会也相应增大。有研究表明,第二产程剖宫产新生儿吸入综合症、颅内出血及窒息等发生率明显高于第一产程剖宫产,且第二产程时间越长,胎头位置越低,新生儿窒息发生率越高[5]。Cobekulu等[6]研究表明新生儿窒息发生率增高与第二产程较强的宫缩,从第二产程至手术间隔时间过长引起胎儿血氧饱和度降低有关。本文研究显示,研究组术中娩头困难、新生儿窒息及新生儿损伤发生率明显大于对照组,差异有显著性。
Yang等[7]研究显示,第二产程剖宫产多为急诊手术,医护人员准备不充分,使母婴发病率明显高于第一产程剖宫产。第二产程剖宫产对母婴影响较大,母婴并发症多,这就要求我们尽量减少第二产程剖宫产,保证母婴安全。在决定试产前行头盆两项评分,若评分为6~7分,在家属知情同意后可阴道试产,试产过程中发现产程进展慢,应行头位分娩四项评分,如<10分,行剖宫产分娩。产程进展是否顺利,是判断阴道分娩能否成功的重要指标:在阴道试产过程中,发现胎头晚衔接或不衔接者,有可能发生异常分娩;若潜伏期延长,经积极处理后,在产力正常情况下试产4~6 h,仍无进展,行剖宫产结束妊娠;活跃期在产力正常情况下试产2~4 h,若仍无进展或出现胎儿窘迫,剖宫产结束分娩;活跃晚期胎头下降延缓或停滞,表示胎头在中骨盆或出口平面遇到难以克服的阻力,多由于头盆不称或胎位异常引起,若胎头双顶径未达坐骨棘水平,应以剖宫产结束分娩,如双顶径达到或超过坐骨棘水平,可适当加强宫缩,严密观察下试产1~2 h,可行阴道助产结束分娩。活跃期异常在整个产程中占重要地位,绝大多数难产都在此期内表现出来[8]。产科医生要认真把握病情,采取最适合的分娩方式,第二产程的难产不能被剖宫产完全代替[9]。
在第二产程剖宫产术前30 min~2 h内给予抗生素治疗,预防感染,做好新生儿复苏准备,麻醉前再次行肛诊或内诊检查,排除可经阴道分娩者行不必要的剖宫产。若胎头位置低,子宫下段横切口可适当偏低,需延长横切口时,可将横切口两侧角处向上做与横切口近似垂直的弧线切口1.5~2 cm,可避免切口撕裂,娩头时,应将手伸入宫腔至胎头最低处,托住胎头向上提起,确实娩头困难者,助手可经阴道将胎头上推以利胎头娩出。若术中发生子宫切口裂伤,迅速用卵圆钳夹切口撕裂缘,辨清撕裂部位,仔细缝合切口,恢复原来解剖位置。
综上所述,在临床工作中,具备阴道试产条件的产妇,应积极试产,在试产过程中严密观察产程,发现异常,及时处理,既要减少无指征剖宫产,又要减少第二产程剖宫产,使母婴损伤降到最低。
1 张燕科.剖宫产术后子宫瘢痕处妊娠的早期诊断与治疗.实用妇产科杂志,2009,24:750-752.
2 陆淑静,解秀禄.第二产程剖宫产对母婴健康的影响分析.中国妇幼保健,2010,25:2650-2651.
3 Victoria MA,Colleen MO,Connell TF,et al.Matemal and perinatal morbidity of caesarean delivery at full cervical dilatation compared with caesarean delivery in the first stage of labour.BJOG,2005,112:986.
4 Mumrija M,Mabuehi S,Hisamoto K,et al.Cesarean scar pregnancies successfully treated with methotrexate.Acta Obstet Gynecol Scand,2009,88:720-723.
5 李晓丽.第二产程剖宫产127例临床分析.中国医疗前沿,2011,6:49.
6 Cobekulu L,Buchnann EJ.Complications associated with cesarean section in the second stage of labor.Int J Gynecol Obstet,2006,95:110.
7 Yang Q,Piao S,Wang G,et al.Hysteroseopic surgery of ectopic Pregnancy in the cesarean section scar.J Minim lnvasive Gynecol,2009,16:432-436.
8 于秀丽.头位难产161例临床分析.中国实用妇科与产科杂志,2006,22:717.
9 黄醒华.对剖宫产的思考.中国实用妇科与产科杂志,2003,19:387.
10.3969/j.issn.1002-7386.2014.10.042
010050 内蒙古自治区呼和浩特市第253医院妇产科
R 719.8
A
1002-7386(2014)10-1532-02
2013-11-08)

