视神经病变与视网膜病变的鉴别要点
田国红 王敏
·专家笔谈·
视神经病变与视网膜病变的鉴别要点
田国红 王敏
视神经病变与视网膜病变均能导致视力下降、视野缺损等视功能障碍。临床工作中对两者进行迅速准确的鉴别诊断显得尤为重要。病史、症状及体征,以及影像学、视觉电生理手段可以帮助进行细致的区分,精确定位。相干光断层扫描也是一种快捷无创的先进技术,对检眼镜下正常外观的视神经、黄斑及视网膜存在的隐匿性结构异常有很大的诊断价值。(中国眼耳鼻喉科杂志,2014,14:160-164)
视神经病变;视网膜病变;视力下降;相干光断层扫描
不论视神经疾病还是视网膜疾病,大部分患者来诊时都有视功能障碍的主诉,包括视力下降和(或)视野缺损。作为神经眼科医师,在第一时间用最快捷的方式或手段做一个简单的区分,不但是定位、定性诊断的开始,也将在很大程度上简化辅助检查,缩短确诊时间,使患者得到最快捷的救治。但是基于视网膜和视神经解剖及生理学的延续性,临床很多疾病并不仅仅局限在视神经或者视网膜。当视盘外观正常而视野表现又不具有特征性时,区分视神经病变和视网膜疾病就显得尤为重要。例如球后视神经炎与中心性浆液性脉络膜视网膜病变(以下简称中浆)患者多为青年、急性发病、视盘形态正常,症状同样是视力下降、视物变暗、中心视野缺损。由于这2种疾病对激素的使用存在对抗,因此早期确诊对各自的治疗非常重要。
视网膜疾病从病变的部位可以划分为2部分:感受器损害和神经节细胞、神经纤维层损害。并不是所有的结构损害都可以通过检眼镜观察到,一些隐匿的感受器或神经节细胞功能损害需要更敏感的电生理检查和影像学手段,如相干光断层扫描(optical coherence tomography, OCT)才能发现,同时这些检查也可解释一些不明原因的视力下降[1-2]。
下面从临床的各个重要环节做一些说明,并用几个典型病例加深大家的认识。
1 病史
明确发病时间以及疾病的演变过程对诊断有很大帮助。视神经炎患者大多可以明确地说出视力下降和(或)视野缺损的具体日期,并在以后的数天急骤降至最差,此后稳定并逐渐好转。而中浆患者的症状出现比较隐匿,反复出现,可双眼先后发生,当症状明显时才来诊。
视觉障碍的类型也对鉴别诊断有意义。视神经病变患者常主诉视物灰暗,视野中有黑、灰的遮挡部位;物体颜色饱和度下降,失去以往的鲜亮。特别是在暗处视力更加减退。闪光感(亮点或闪光)虽然可以出现在少数视神经炎早期,但更应高度警惕视网膜病变及偏头痛发作。疼痛,尤其是眼球转动痛发生率在视神经炎患者中较高[3],但很少出现在黄斑疾病和局限性视网膜疾病中。
1)视物变形(metamorphopsia)。是视网膜疾病包括黄斑病变在内的特殊症状。该现象的发生是由于原本排列整齐的视网膜感光细胞因视网膜变形、水肿而出现移位,视锥细胞之间的间距扩大,患者将出现视物变小(micropsia)。因黄斑中心凹部位视锥细胞排列原本已经足够紧密,病变很难造成间距缩小,所以临床中视物变小较视物变大更为常见。患者主诉物体扭曲、直线呈波浪状改变、双眼视物不等大、验光时屈光度改变等。
2)畏光(photophobia)和夜盲(nyctalopia)。是视网膜病变(包括黄斑病变)的另一症状,与视神经病变的视野中心暗点和片状遮挡相比,患者常主诉视野中存在过亮的区域,或在暗处视物较明处更清晰。夜盲多为原发或继发性视网膜色素病变患者的主诉。
2 体格检查
1)相对传入性瞳孔障碍(relative afferent pupillary defect, RAPD)。是用于区分视神经病变与视网膜病变最快捷的手段。不受患者主观意识及检查条件的限制。在单眼视力下降的患者,如果查出明确的RAPD,可以比较确定地将病变定位于视神经而不是黄斑或视网膜局限性病灶。但是需要注意如果视神经病变为双侧,且程度相当,将不会出现RAPD。相反,RAPD也仅在广泛视网膜病变,尤其是视网膜中央/分支动脉阻塞、视网膜中央静脉阻塞和大面积视网膜脱离时出现。屈光异常、角膜病变、晶状体浑浊、玻璃体出血等将不会导致RAPD。如果患者视力下降伴RAPD,眼底检查同时发现黄斑轻微囊样水肿、玻璃膜疣(drusen)或脉络膜陈旧性病变,仍需要高度警惕视神经病变的可能,因为轻度的视网膜病变不应导致明显的RAPD。
2)色觉检查。前面已经提到,色觉障碍在视神经病变中较为突出。中浆、脉络膜病变、黄斑前膜患者色觉减退并不明显。但视锥细胞营养不良患者色觉减退可能是就诊主要症状。检查时可以使用简易的Ishihara假同色板、Farnsworth-Munsell-100色谱和简易D-15色相子。视网膜病变患者色觉减退可以是广泛性或蓝-黄色觉障碍。确诊必须依靠进一步的视网膜结构功能检查、眼底荧光血管造影(FFA)和视觉电生理检查。
3)对比敏感度。许多预后良好的视神经炎患者,尽管视力可以完全恢复正常,但对比敏感度仍持续异常。RAPD、色觉和对比敏感度异常是视神经病变的三大主要症状,应该引起足够重视。这三大症状在视神经病变中与视力下降的程度是成比例的;而在视网膜病变中即使视力降低非常明显,这些指标也许仅表现轻度异常。
4)Amsler格。与RAPD一样,这项简单快捷、无需成本的检查能够提供非常可靠的信息。患者注视中心点后,如果棋盘格出现波浪状的线条,则可定位视网膜病变。依据视物变形的部位,可以初步定位:中心对应黄斑,周边对应视网膜周边,鼻侧与颞侧也可以依照Amsler格与视野定位粗测。如果患者是视神经病变将不会有视物变形,但有视野遮挡,同样可以根据患者指出的视野缺损部位初步判断类型:中心暗点、生理盲点扩大、水平半侧、鼻侧或颞侧视野缺损。
5)眼底检查。 直接检眼镜或前置镜下发现视盘或黄斑形态、结构异常的患者,判断病变部位并不困难。但当后部视神经病变(不累及视盘)或隐匿性黄斑、视网膜病变检眼镜观察不到异常时,鉴别视神经或视网膜病变尤为重要。一些葡萄膜炎患者可以继发视盘水肿,检查时如不散瞳仔细观察视网膜,按照视神经炎诊断有可能贻误病情。一些隐匿的视网膜病变如视锥细胞营养不良、Stargardt病视盘颜色可以略显苍白。相反,一些视网膜病变如原发性生理盲点扩大综合征、急性区域性隐匿性外层视网膜病变(acute zonal outer occult retinopathy ,AZOOR)等以急性视力下降来诊,视盘形态正常,容易误诊为球后视神经炎。很多黄斑病变使用78 D前置镜在裂隙灯下仔细观察能够发现黄斑结构异常,但仍会漏诊一些中浆、黄斑囊样水肿及前膜。对于一些“不明原因”的视力下降,即使用检眼镜仔细看眼底也难发现异常,需要依靠OCT和电生理手段来确诊,如视锥细胞营养不良。
3 辅助检查
1)视野检查。当视网膜光感受器损坏时,与其视网膜病变范围对应的视野出现异常;在视神经损害时,视野缺损的范围将与损害导致的视网膜神经纤维层的分布对应。以青光眼为例:扩大的杯凹最先压迫了视盘颞上/颞下弓形纤维,导致视野损害的范围早期为鼻侧阶梯,进展期为与生理盲点相连的弓形视野缺损(半视野损害)。累及视盘黄斑束的视野损害可出现中心暗点。所以,视网膜任何部位感光细胞受损造成的视野缺损均可与视神经损害的视野缺损有重叠。但值得注意的是:视网膜病变视野损害可以跨越水平中线或垂直中线,而视交叉附近的视神经病变基本遵从垂直中线。
2)视觉诱发电位(visual evoked potential, VEP)和视网膜电图(electroretinogram, ERG)检查。VEP检查依赖于从黄斑至枕叶视中枢通路的完整性,通路中任何部位的受损,甚至屈光介质浑浊对检查结果都有影响,因此VEP没有定位价值。在脱髓鞘性视神经炎患者,VEP的潜伏期延迟较波幅降低更有诊断价值,也可用于疾病转归的评价。对于心因性视力下降患者,该项客观检查可对诊断起关键作用,但需慎重。
通过对闪光ERG 5项标准闪光刺激后的潜伏期、振幅及波形变化的评价,可以判断受损的感光细胞主要是视杆细胞、视锥细胞还是视锥视杆细胞均有损害[4]。ERG暗适应b波的降低或熄灭对视网膜色素变性的诊断具有特殊意义。通过多焦ERG可以观察波形阵列中局部ERG振幅和潜伏期的变化,对后极部视网膜局部病变予以定位,目前多用于辅助诊断黄斑疾病和累及后极部外层视网膜的疾病如AZOOR等。
3)OCT检查。近年来OCT技术为视网膜疾病的诊断提供了极大的便利, 很多使用检眼镜或眼底彩照无法识别的细微结构异常,利用OCT扫描就能够发现显著异常,使得以往很多“不明原因”的视力下降得到很好的解释。OCT还能测量视网膜神经纤维层厚度和精确追踪随访,为视神经疾病的预后及发展提供了精确的量化指标,也可用于治疗视神经疾病药物临床疗效的观察评估[5]。
在表1中将视神经与黄斑疾病的鉴别做了简单的归纳总结。在诊疗过程中应遵从由简到繁、由点到面的过程。不应舍弃简单的病史询问及检眼镜、裂隙灯下的观察而一味借助先进设备。如果患者症状、体征能定位在视神经或视网膜,下一步就可选择针对视网膜的检查,如视网膜的OCT、ERG、多焦ERG等;或选择针对视神经的检查,如视野、VEP、视盘OCT等予以确诊或鉴别。
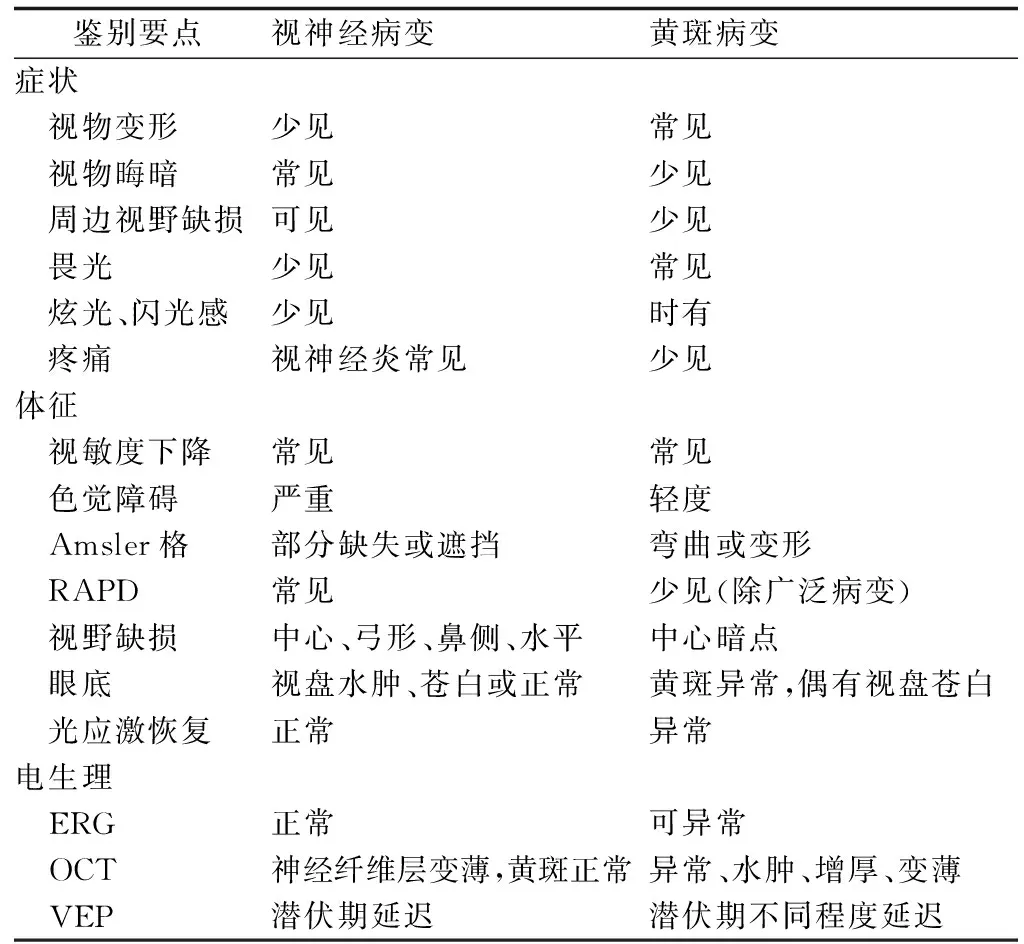
表1 视神经病变与黄斑病变的鉴别
4 病例资料及点评
病例1女性,31岁。右眼急性视力下降10 d。否认眼痛及眼球转动痛。既往患垂体泌乳素瘤,目前因怀孕22周停用溴隐亭,外院疑诊垂体肿瘤复发压迫视神经。 查体最佳矫正视力(best-corrected visual acuity, BCVA) :右眼0.4;左眼 1.0。色觉(Ishihara):色板双眼8/8 。Amsler格右眼中心遮挡且视物变形。右RAPD (+)。眼底见图1;Humphrey 视野见图2;OCT见图3。诊断:右眼视网膜脱离。
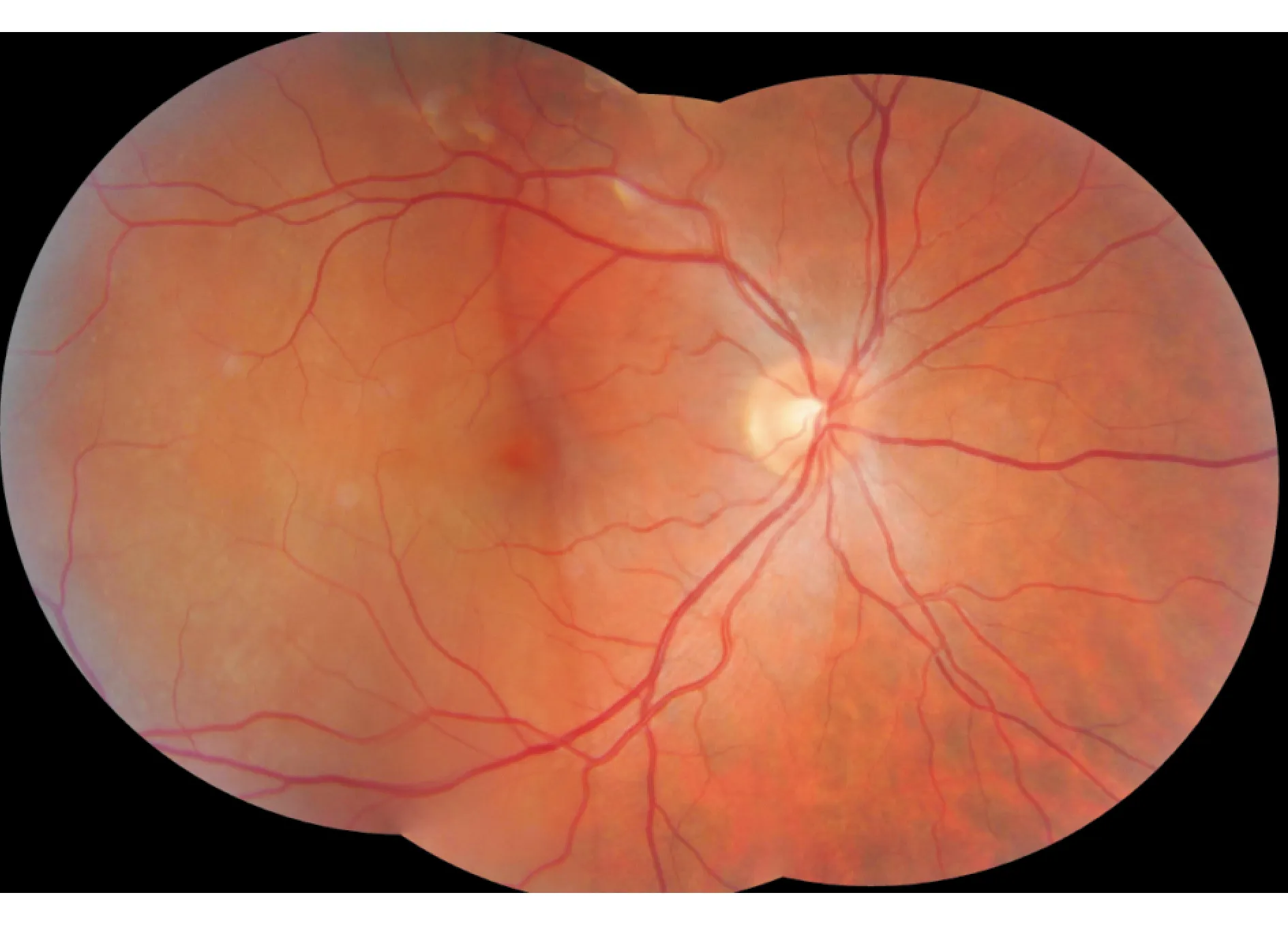
图1. 右眼颞侧视网膜脱离,累及黄斑区
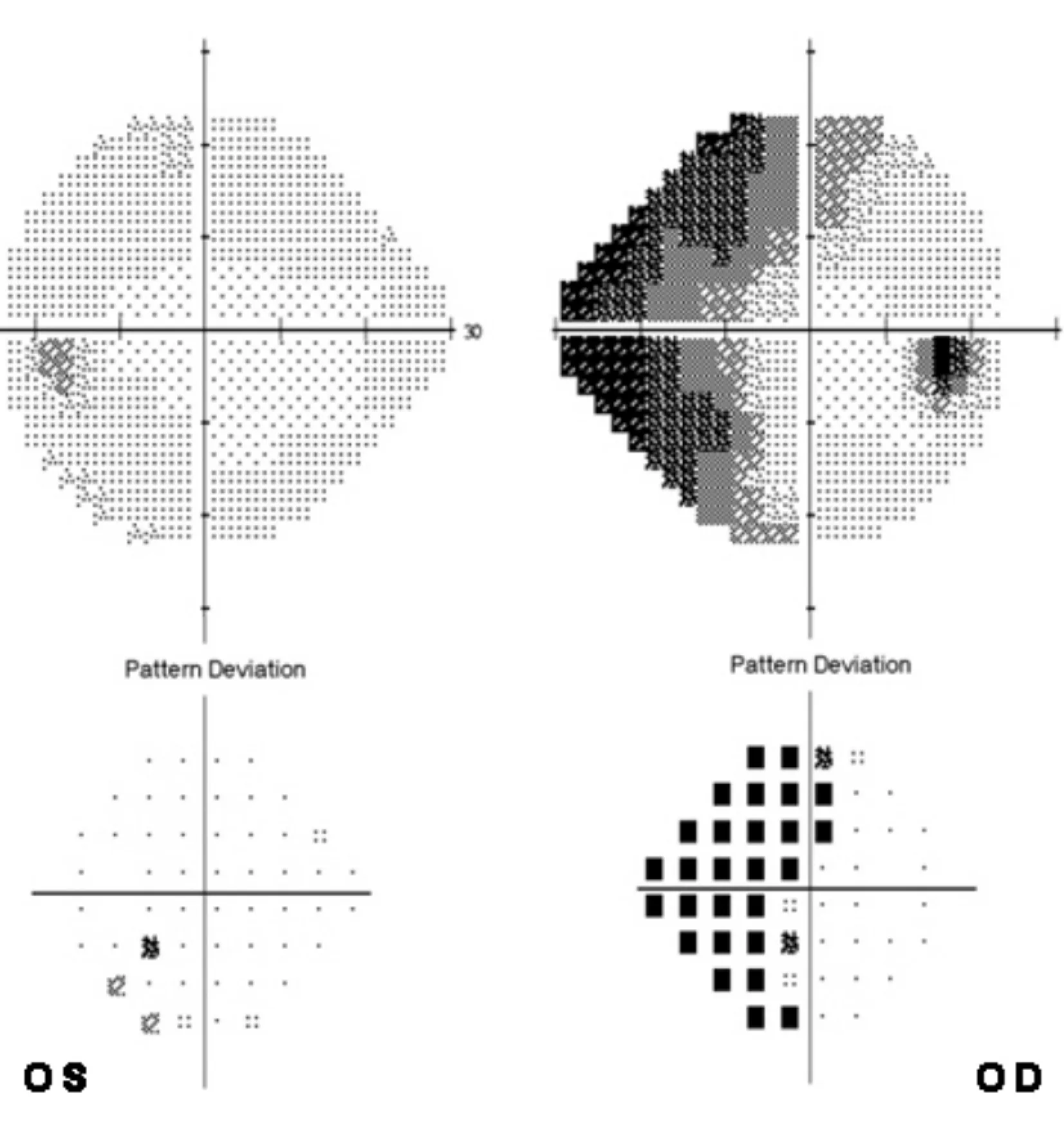
图2. Humphrey视野显示右眼鼻侧暗点,且跨越垂直中线
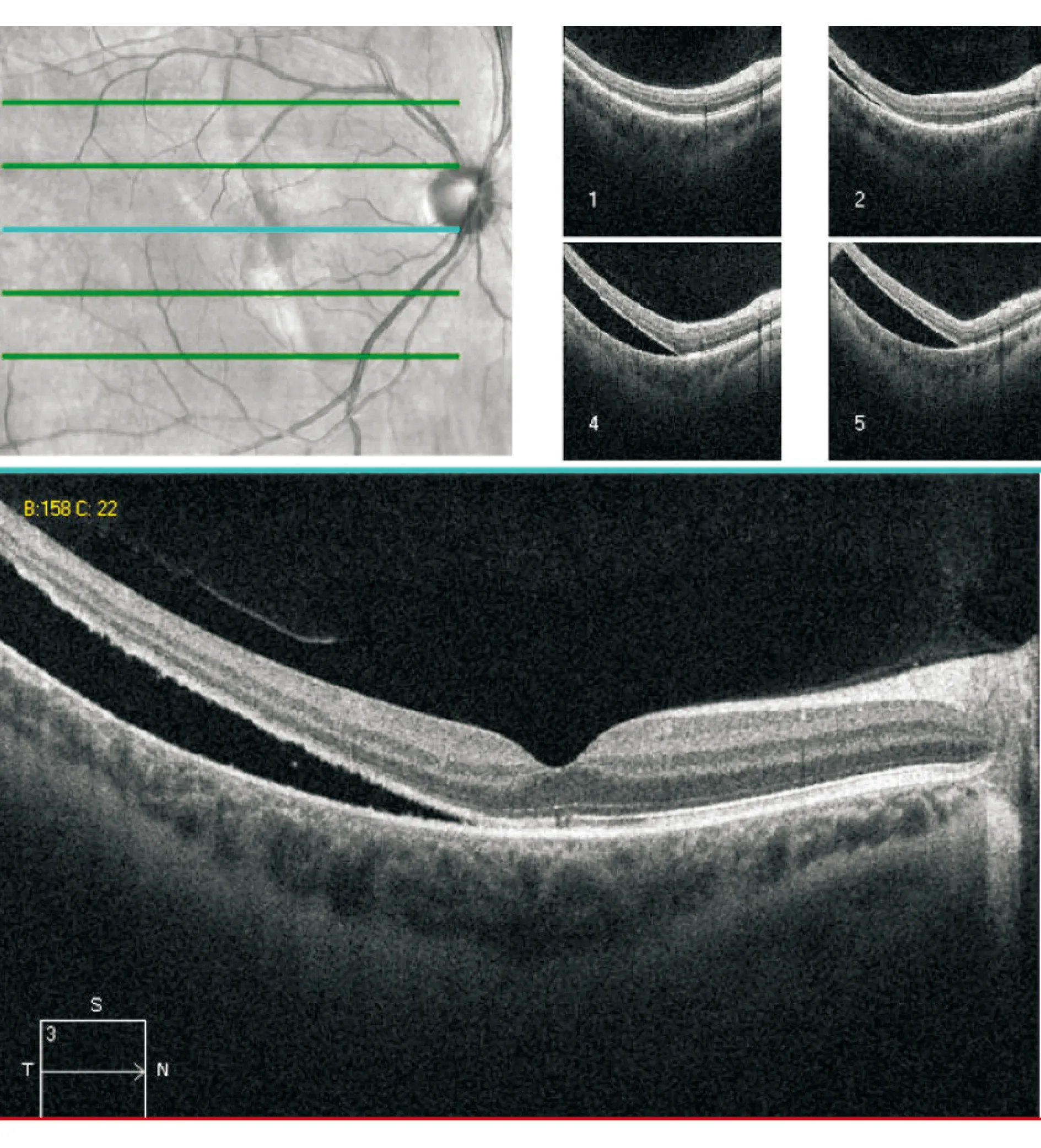
图3. OCT检查可见右眼颞侧视网膜大面积脱离,接近黄斑中心凹
点评:患者以急性视力下降来诊,既往的“垂体瘤”病史让诊断变得复杂。查体右眼既有视物变形,又有RAPD,但色觉完全正常,与视神经病变不符。直接检眼镜为视盘正常。初步判断大面积视网膜病变的可能性大。散瞳后眼底检查及OCT检查明确了诊断。
病例2女性,29岁。左眼下方视物遮挡2个月。否认眼痛及眼球转动痛。外院诊断“球后视神经炎”。查体BCVA:右眼1.0;左眼0.8。 Ishihara 双眼 8/8。Amsler格无变形。左RAPD (-)。眼底见图4;Humphrey 视野见图5;OCT见图6。诊断:左眼原发性生理盲点扩大综合征。
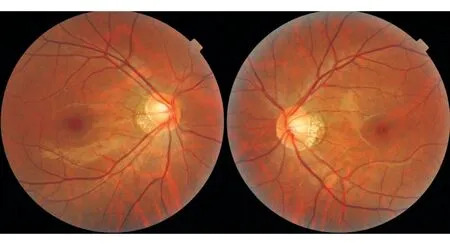
图4. 眼底示双侧视盘边界清,色红。双眼视盘周边色素萎缩样改变, 黄斑及视网膜未见明显异常
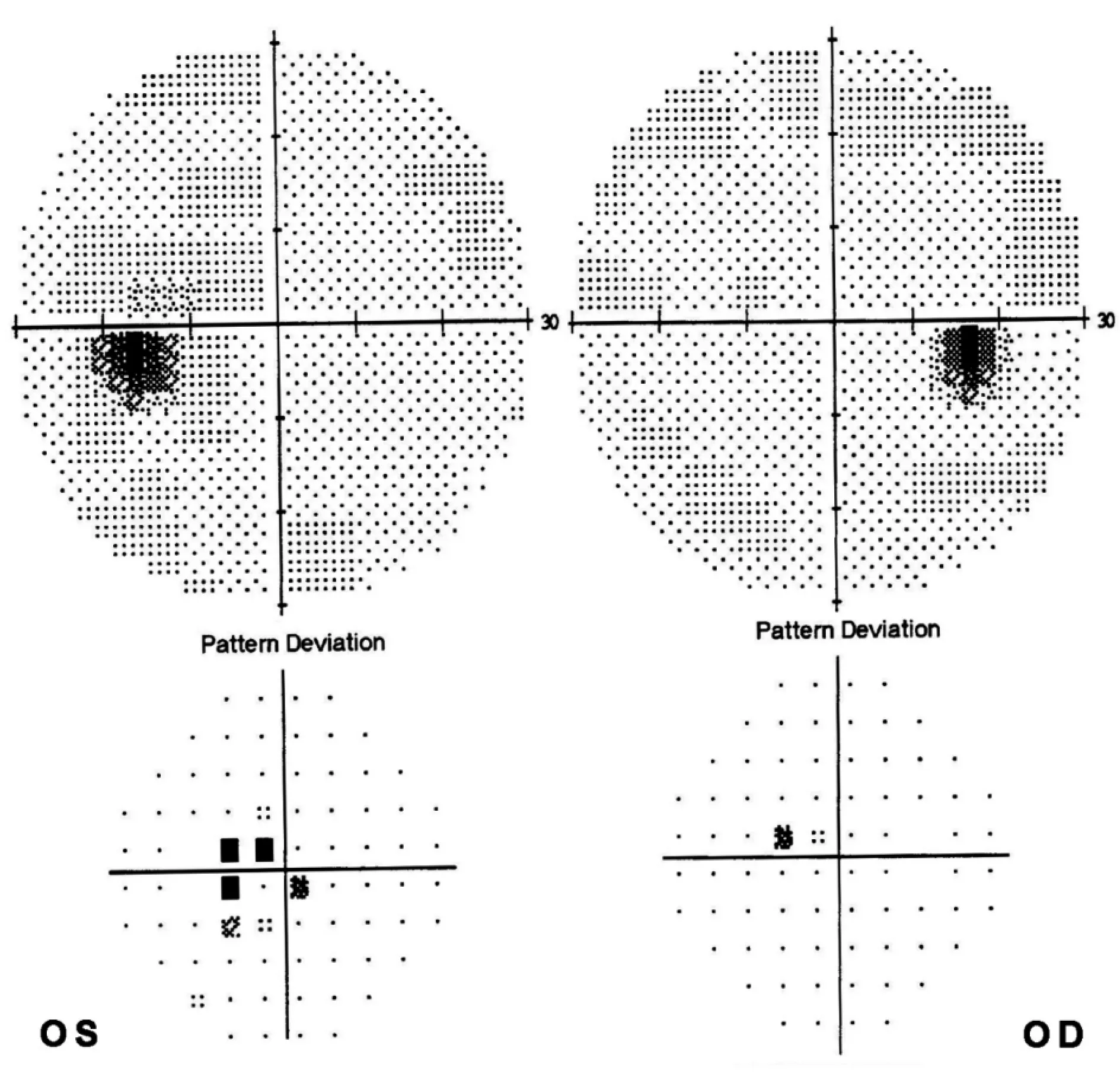
图5. Humphrey视野显示左眼视盘鼻侧紧邻生理盲点处敏感度降低,右眼正常
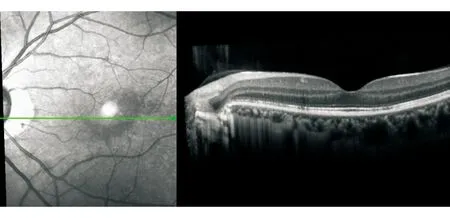
图6. OCT检查可见左眼视盘颞侧近黄斑区视网膜IS/OS连接带断裂
点评:青年女性的急性视力下降而眼底检查正常时极易误诊为球后视神经炎。患者左眼视力虽有轻度下降,但无痛、色觉正常、无RAPD。追问病史,患者诉左眼外下方常有闪光感,类似电波样。视野检查表现为生理盲点向黄斑区扩大,OCT见视盘附近的IS/OS连接带不连续,IS/OS带断裂的范围与视野缺损的部位对应。
病例3女性,49岁。右眼视力下降2周。不伴眼痛及眼球转动痛。外院按球后视神经炎予以激素治疗,视力无提高。查体:BCVA:右眼0.8;左眼1.0。 Ishihara 双眼 8/8。Amsler格无变形。右RAPD (-)。眼底及OCT见图7。
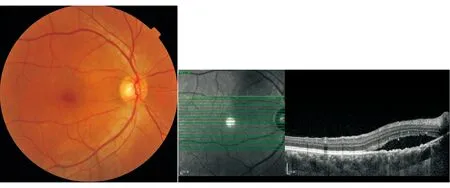
图7. 眼底示右眼视盘边界清,色红。 黄斑及视网膜未见明显异常;OCT经黄斑上方水平扫描见视网膜浆液性脱离
点评:中年女性,急性视力下降,视盘外观正常。无眼痛及眼球转动痛,无色觉障碍,无RAPD。初步定位周边视网膜。OCT扫描证实为右眼中浆。
病例4女性,51岁。双眼相继视力下降1个月,伴眼痛、头痛。当地医院就诊时记录:左眼视盘水肿。按照视神经炎给予地塞米松静滴治疗,视力有提高。查体BCVA:右眼0.4;左眼 0.8。Ishihara双眼 6/8。右眼RAPD可疑。Amsler格无视物变形。双眼KP(-),房水闪辉(-)。眼底见图8;OCT见图9。
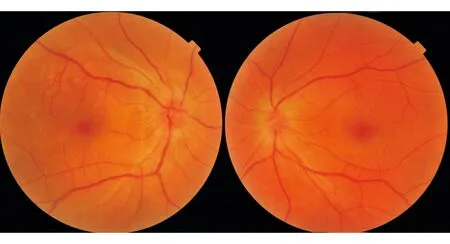
图8. 眼底示双侧视盘水肿,边界不清,充血。
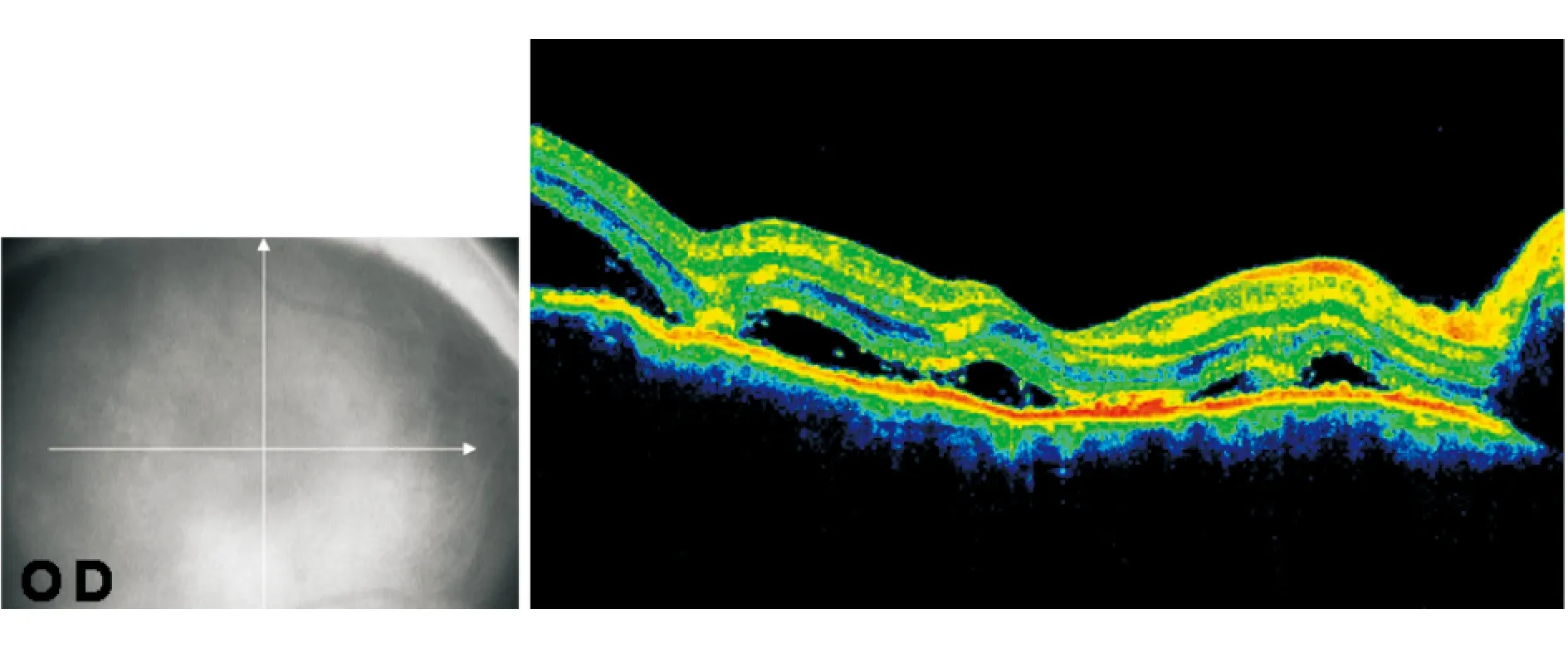
图9. OCT示右眼经视盘水平扫描见脉络膜皱褶,水肿
点评:患者就诊时双侧视盘水肿,视物变形不明显。视野检查无特异性。如果在不散瞳情况下使用直接检眼镜观察,不容易发现视网膜水肿。OCT检查及FFA明确患者为葡萄膜炎。
[1] Miller NR, Newman NJ. Walsh and Hoyt’s clinical neuro-ophthalmology[M]. 6thEdition. Philadelphia: Lippincott Williams and Wilkins, 2005: 197-236.
[2] Nagia L, Eggenberger E. Differentiating retinal from optic nerve syndromes[J].Curr Opin Ophthalmol,2013,24(6):528-533.
[3] Beck RW, Cleary PA, Anderson MM Jr, et al. A randomized, controlled trial of corticosteroids in the treatment of acute optic neuritis. The Optic Neuritis Study Group[J]. N Engl J Med,1992, 326(9):581-588.
[4] 王敏.魏世辉.视觉电生理检查在神经眼科疾病中的应用[J].中华眼科杂志,2012, 48(12):1150-1152.
[5] Subei AM, Eggenberger ER. Optical coherence tomography: another useful tool in a neuro-ophthalmologist′s armamentarium[J]. Curr Opin Ophthalmol, 2009,20(6):462-466.
(本文编辑 诸静英)
Optic neuropathy versus retinal disease—tips of differential diagnosis
TIANGuo-hong,WANGMin.
DepartmentofOphthalmology,EyeEarNoseandThroatHospitalofFudanUniversity,Shanghai200031,China
WANG Min, Email:wangmin83@yahoo.com
Optic neuropathy and retinopathy share some common characteristics: visual loss and visual field defect, as well as other vision dysfunctions. It is important for the clinician to make an early and accurate distinction between optic neuropathy and macular or other retinal disease.History, examination and ancillary tests such as optical coherence tomography (OCT)and visual electrophysiological examinations were helpful. OCT is becoming an indispensable tool in detecting subtle retina abnormalities that can be missed on funduscopic examination.(Chin J Ophthalmol and Otorhinolaryngol,2014,14:160-164)
Optic neuropathy; Retinopathy; Visual loss; Optical coherence tomography
复旦大学附属眼耳鼻喉科医院眼科 上海视觉损害及修复重点实验室 上海 200031
王敏(Email: wangmin83@yahoo.com)
2014-03-17)

