视觉通路病变的视野判读要点
田国红 孙兴怀
·教育园地·
视觉通路病变的视野判读要点
田国红 孙兴怀
视觉通路的组成包括:视网膜、视神经、视交叉、视束、外侧膝状体、视放射及枕叶视觉中枢。视野检查是视觉通路疾病诊疗过程中不可或缺的重要辅助检查之一,用于早期发现视功能异常、鉴别视路疾病、了解疾病进展等。不同部位的损害可表现出不同形式的视野缺损,有些特征性的视野异常可帮助我们快速而准确地定位诊断。因此对视野检查结果的正确判读是神经眼科医师重要的基本技能之一。
视野检查是对视觉通路损害的重要辅助检查之一。视网膜感光细胞接受光线的刺激后,经过双极细胞将兴奋传导至神经节细胞,后者的轴突组成视神经,经过视交叉、视束、外侧膝状体、视放射到达枕叶视觉中枢。行经过程中任何邻近的损害均可出现相应的视野异常,有些极具特异性。了解视野检查的初步原理及各种不同视野的检查手段,加之正确判读视野结果有助于提高诊疗水平。
1 视野检查的原理
视野也称为周边视力,指一眼注视前方所能感受到的空间范围。视野中不同部位的功能可用该处的阈值来衡量,即发现目标的能力。为了明确视觉通路视野损害的特性,我们必须了解视网膜神经节细胞的轴突汇集(在视盘处)为视神经的分布特征。鼻侧、鼻上和鼻下方视网膜的神经纤维直接进入视盘,且上、下极处的神经纤维层最厚。黄斑鼻侧半的神经纤维直接构成视盘黄斑束(papillomacular bundle)(简称乳斑束)进入视盘颞侧。黄斑颞侧视网膜被水平缝分隔为上、下部分,分别形成弓形纤维,由视盘上方及下方进入视盘(图1)。通常我们描述中用到的“神经纤维束样”、“弓形神经纤维”视野缺损即是以此作为解剖学依据的。注意水平中缝和通过黄斑的垂直中线,该结构是视野缺损遵从或跨越水平/垂直中线的解剖学基础[1]。
2 常用视野检查方法
视野检查用于临床诊断已有150余年的历史。随着科技的发展,视野检查的手段及仪器不断更新,但其原理却是一成不变的。
1)面对面(confrontation)检查法。该方法简单易行,不需要借助仪器,可在诊室及床边完成。医师坐在患者对面相距1 m,嘱患者用手掌遮盖自己的一只眼,平视前方医师的面部。医师在两侧出示手指,患者需要说出手指数。随后交替行另眼检查(图2)。该检查可以大致判断患者是否存在视野异常,尤其可以快速发现同向性或双颞侧偏盲,用于脑梗死、垂体卒中等急症患者的处理。
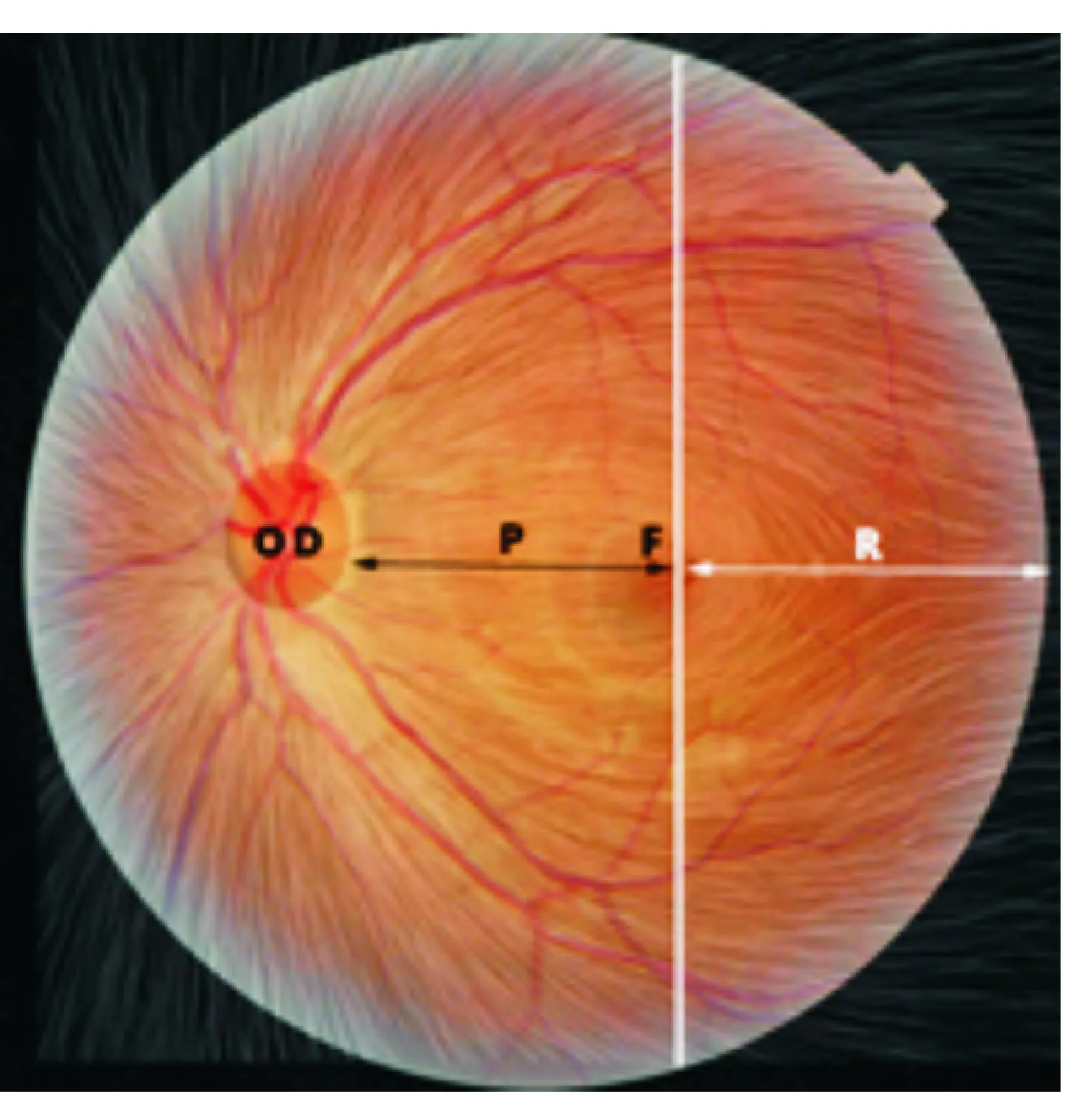
图1. 视网膜中神经节细胞轴突在视盘(OD)处汇聚成视神经的分布规律。F:黄斑;P:乳斑束;R:水平缝。经过黄斑的垂直中线将视网膜分隔为鼻侧和颞侧。图中视网膜神经纤维走行图参引文献[1]
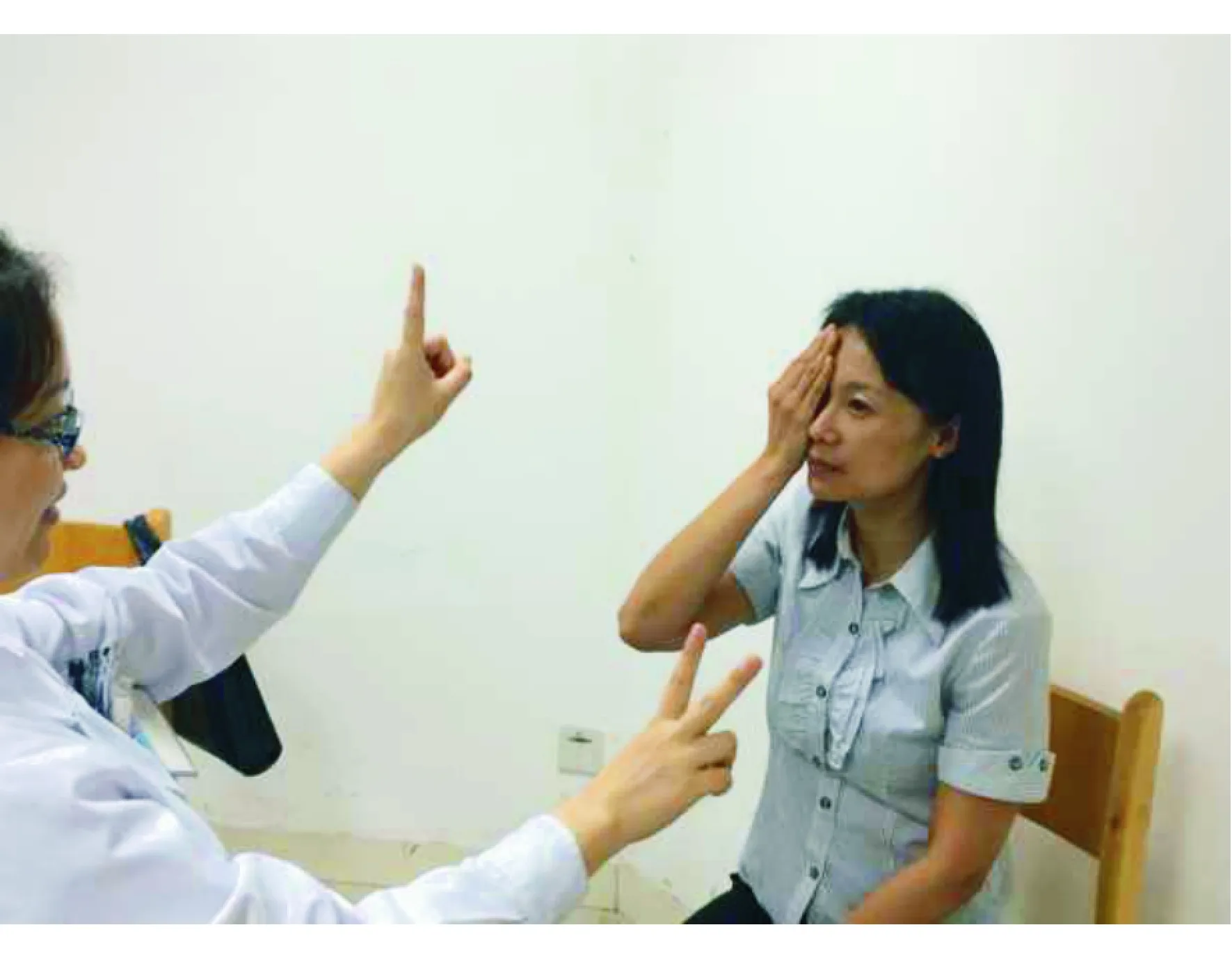
图2. 面对面视野检查,让患者说出手指数(或将两侧的手指数相加)。如患者只说出颞侧或鼻侧半的数字而忽视另一侧的手指,可以初步判别是否存在鼻侧或颞侧的偏盲
2)Amsler格。不但可用于检查视网膜病变的视物变形,还可用于粗查中心10°范围的视野。检查距离30 cm,询问患者是否有遮挡部位,双眼分别检查。可以发现明显的中心暗点(图3)。

图3. Amsler格粗测视野发现患者存在中心暗点
3)动态视野检查。顾名思义,该检查指视标在检查过程中是运动的,如Goldmann视野计和正切屏(Tangent Screen)。Goldmann视野计用于较精准的中心视野和周边视野检查,为半球形视屏投光式视野计。测试光标的大小及强度均可调节,用于不同程序及不同类型的病变。尤其是针对视交叉后的病变,例如视放射,颞、顶、枕叶皮质病变,其结果优于Humphrey中心视野检查。正切屏视野的优势在于它的快速、简单,可在诊室内完成,用于中心30°视野检查。非器质性(也称心因性或功能性)视力下降的患者如果检查距离从1 m增加到2 m,其“管状视野”并不相应地扩大1倍。
4)静态视野检查。以Humphrey及Octopus视野计为代表。由于是电脑程序控制,能够精准地对视网膜光阈值进行定量分析,进而描述视野损害的程度。为了适应不同疾病视野检查目的的需要,如青光眼、黄斑病变等,均有相应的程序可供选择。除此之外尚有可靠性指标及眼球运动情况的监测,用于结果判读。
3 视野结果的判读
首先应该对检查结果的可靠性做评估。我们以Humphrey视野检查为例,图4中可靠性指标包括假阳性(false positive):无投射光时患者按键,说明紧张,假阳性率高于33%说明此次测试不可靠。假阴性(false negative):在先前看到的测试点用强光刺激患者反而不做反应,高假阴性率说明受试者注意力不集中,如高于33%则结果不可靠。固视丢失(fixation loss):光标投射至生理盲点处而患者反映“看到”。电脑在整个检查过程中将随机进行多次测试。检查过程中还应注意有无眼睑遮挡(图5)。

图4. Humphrey视野单眼结果分析图例

图5. 眼睑遮挡时产生Octopus视野中上方的缺损,复查后(右图)视野缺损完全消失
灰度图比较直观,颜色越黑则视野缺损越严重。可以给临床医师简单、易懂的印象,但容易掩盖一些有重要临床意义但损害程度较轻的疾病。如弥漫性的中周部敏感度降低可使中心视野缺损显得不是那么明显(图6)。总偏差图有2幅,数字图代表各测试点与该年龄组正常值的差异;概率图则将缺损用<1%、2%及5%正常人群分别用不同密度的小方块表示。因此总偏差是矫正了年龄差异。形态偏差图也是2幅,其强调了局灶性损害,去除了白内障和未矫正的屈光异常产生的偏差。因此结果判读时,不仅要浏览可信度和灰度图,更要注重形态偏差图,它可提供特征性的模式,从而进行定位诊断。我们可以依照以下几个步骤对视野结果进行判读[2]:①检查结果是否可靠;②每一侧眼的视野结果是否正常;③明确是单眼视野异常还是双眼视野均有异常;④如果双眼异常,损害是否越过垂直中线;⑤如果不越过垂直中线,是双颞侧缺损还是同向性缺损;⑥如果是同向性偏盲,是完全性还是不完全性;⑦同向性不完全视野缺损,是一致性(损害的大小、形状一致)还是非一致性。

图6. 在灰度图中视野损害的趋势不明显,但在下方的形态偏差图中双眼为中心暗点,患者为11778位点突变的Leber遗传性视神经病变
4 视觉通路常见损害的特征性视野表现
1)视网膜。当视网膜光感受器损坏时,与其视网膜病变范围对应的视野出现异常。例如黄斑病变出现中心暗点,视网膜色素变性出现视野向心性缩小。需要注意:视网膜任何部位感光细胞受损造成的视野缺损均可与视神经损害的视野缺损近似。但视网膜病变视野损害可跨越水平中线或垂直中线(图7)。

图7. 视网膜色素变性患者下方病变对应Humphrey视野上方的视野缺损,但损害可以超越水平和垂直中线
2)视神经。以视神经炎为例,可以表现为各种类型的视野缺损,因其病变部位是视神经束(球后视神经)的任何部位,包括近视交叉附近,但以弥漫性视野缺损及中心30°视野缺损最常见。随着疾病的痊愈,视野缺损也将随之好转。青光眼患者视神经损害早期出现视盘颞上/颞下方弓形神经纤维束变薄,故表现为鼻下/鼻上方的视野缺损(图8)。晚期仅残留中心管状视野或颞侧视野(图9)。在非动脉炎性前部缺血性视神经病变中,由于视神经前部(筛板前视盘)睫状动脉供血分布特征,上方或下方血管梗死将产生水平一半或弓形的视野缺损(图10)。Leber遗传性视神经病变中,因乳斑束受累出现连接生理盲点的中心暗点(图6)。中心暗点在营养代谢及中毒性视神经病变中也较常见。特发性颅内压增高及视盘炎出现相应的生理盲点扩大(图11)。

图8. 青光眼患者左眼Humphrey视野显示连生理盲点的上方弓形视野缺损(未越过水平中线),表明视盘下方的弓形神经纤维束受累

图9. 晚期青光眼患者右眼仅残留颞侧视野

图10. NAION患者左眼上方视盘水肿、出血,对应下方水平视野缺损,且基本不越过水平中线
3)视交叉。由于视网膜鼻侧纤维在此处交叉到对侧,故视交叉病变可以出现特征性的双颞侧偏盲(图12)。常见于鞍区垂体瘤、颅咽管瘤、脑膜瘤等压迫性病变。视交叉本身的炎症、胶质瘤及出血性疾病也可导致双颞侧偏盲。由于肿瘤的位置及视交叉的解剖学变异(前置型或后置型),尚可出现其他类型的视野缺损,如单眼颞上视野缺损(天空中的馅饼)和交界性暗点(junctional scotoma)(图13、14)。极少数完全性双颞侧偏盲的患者可以出现“半侧幻灯片现象”(hemifield slide phenomena),因双眼鼻侧半的视野由于隐斜视的存在而无法完全融合,从而产生复视。
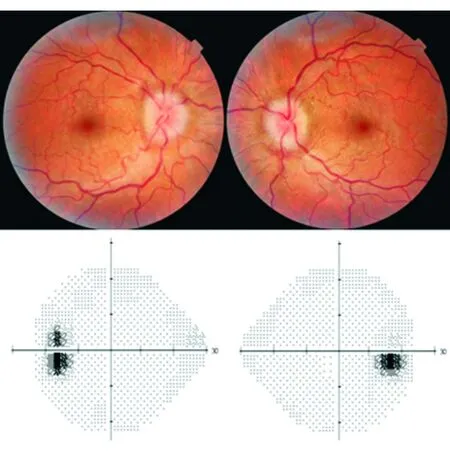
图11. 特发性颅内压增高视盘水肿患者Humphrey视野双眼生理盲点扩大

图12. 视交叉病变患者典型的双眼颞侧偏盲,不论灰度图及形态偏差图均提示不过垂直中线的颞侧视野缺损。患者为垂体瘤

图13. 视交叉附近病变视野表现多样性,灰度图表现为右眼颞上方的视野缺损,左眼基本正常;形态偏差图显示双眼颞侧的视野缺损,右眼显著。患者为垂体瘤(星号),肿瘤略偏右侧
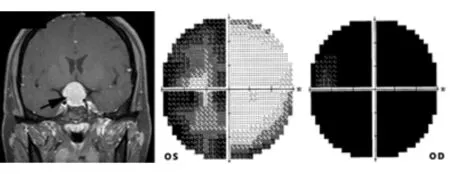
图14. 鞍区脑膜瘤导致的交界性暗点:右眼全盲,左眼颞侧视野缺损,为肿瘤压迫右侧视神经及交叉过来的左眼鼻侧纤维
4)视束。每侧视束中包含同侧眼的颞侧纤维与交叉过来的对侧眼的鼻侧纤维,因此损害后出现同侧眼鼻侧及对侧眼颞侧视野缺损,即同向性偏盲。由于鼻侧视网膜包含更多的神经纤维,故视束损害时会出现损害对侧眼的相对传入性瞳孔阻滞(relatvie afferent pupillary defect,RAPD),视盘表现为“领结样”萎缩。
5)视放射。从外侧膝状体换神经元后发出的视放射分为上、下两部分,向后走行过程中分别穿经大脑顶叶和颞叶。在脑部病变中如果顶叶受累则出现下方同向性的1/4象限盲(图15),如果颞叶受累则出现上方同向性1/4象限盲。
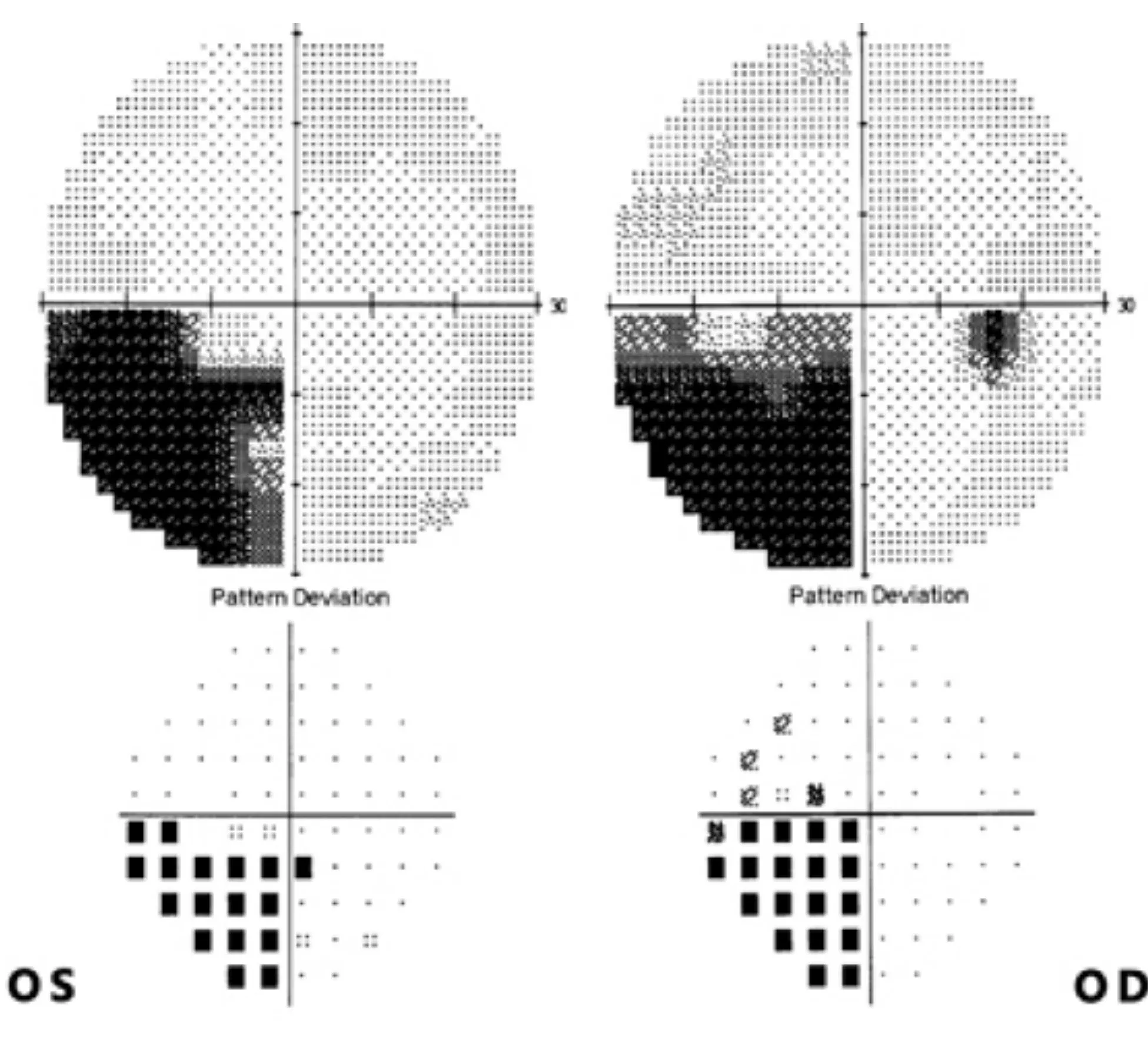
图15. 右侧顶叶外伤导致的双眼左下方1/4象限盲
6)枕叶。枕叶为视觉皮质中枢,视放射投射到距状裂的上、下方。视交叉之后的病变均可导致同向性偏盲,而且越接近枕叶损害越趋于一致性(congruent)(图16)。枕极部位对应黄斑中心,由于
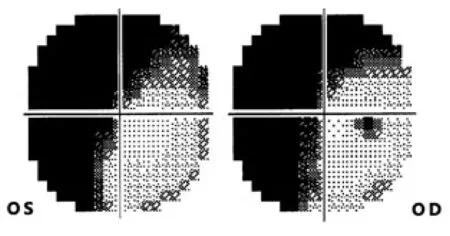
图16. 双眼一致性的视野缺损,缺损的形状及大小完全一致。该患者脑内病灶为两处,右侧枕叶病灶导致左侧同向性偏盲,左侧颞叶病灶导致右侧同向性颞上1/4象限盲
双重供血的特性,可以出现黄斑回避现象(图17)。单侧枕叶病变如脑梗死、外伤、肿瘤等,因为不出现肢体瘫痪而仅有视野缺损不易引起患者警惕,一些患者可以主诉颞侧视野缺损侧单眼的视力下降。如出现双侧枕叶病变将导致皮质盲,严重影响患者视功能[3]。
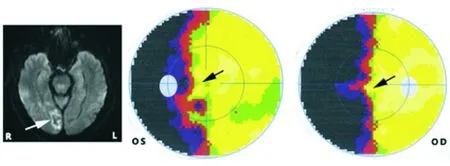
图17. 右侧枕叶脑梗死(白箭头)导致双眼左侧同向性偏盲,而且出现黄斑中心回避(黑箭头)
[1] Miller NR, Newman NJ. Walsh and Hoyt’s clinical neuro-ophthalmology[M]. 6thEdition. Philadelphia: Lippincott Williams and Wilkins, 2005:83-148.
[2] Biousse V,Newman NJ. Neuro-ophthalmology illustrated[M]. New York: Thieme, 2009:41-75.
[3] Aldrich MS, Alessi AG, Beck RW, et al. Cortical blindness: etiology, diagnosis, and prognosis[J]. Ann Neurol, 1987,21(2):149-158.
(本文编辑 诸静英)
复旦大学附属眼耳鼻喉科医院眼科 上海 200031
田国红(Email: valentian99@hotmail.com)
2014-07-09)

