硬膜外阻滞麻醉联合静吸复合麻醉用于上腹部手术观察
周文军
上腹部手术创伤大,手术和麻醉可以引起机体强烈的应激反应,表现为代谢和内环境紊乱,儿茶酚胺分泌增多,心肌耗氧量增多,容易发生心肌缺血和心肌损伤[1],术后疼痛剧烈,影响呼吸,对患者恢复不利。上腹部手术多采用静吸复合全身麻醉,单纯全麻只能抑制大脑皮层边缘系统或下丘脑对大脑皮层的投射系统,不能有效地抑制手术区域伤害性刺激的传导[2]。也有采用硬膜外阻滞联合静吸复合全身麻醉的方法,硬膜阻滞可较好地抑制手术区域神经元兴奋,阻断疼痛向中枢传递,有效地抑制手术创伤和应激反应[3]。其优点是术中全麻用药量少,利于患者较早苏醒,恢复自主呼吸,较早拔出气管导管,术后可保留硬膜外导管行硬膜外镇痛,减少了阿片类药物的应用,增强了镇痛效果,达到了镇痛的安全、清醒、运动、不良反应少的标准,并能有效的减少术后并发症的发生率[4]。本研究观察硬膜外阻滞麻醉联合静吸复合全麻和单纯静吸复合全麻用于外科上腹部手术时患者血流动力学、麻醉药维持量、术后苏醒时间及躁动影响、术后镇痛情况,为上腹部手术选择更多的麻醉方法提供参考。
1 资料与方法
1.1 一般资料 选择ASAⅡ~Ⅲ级、手术时间长于1.5 h择期上腹部手术(胃、胆囊、肝脏、小肠、结肠、胰腺、脾脏疾病的手术)的患者60例,其中男33例,女27例,18~70岁;意识清楚,经过短暂培训可以理解疼痛NRS评分,能使用PCA装置。排除以下情况:不愿意配合的患者;妊娠哺乳期;肝肾功能严重异常(谷丙转氨酶高于正常或肌酐高于正常);机械性肠梗阻;慢性呼吸功能不全(吸空气SpO295%);颅内高压或有中枢呼吸抑制危险;血浆白蛋白低于25.0 g/L;高血压、糖尿病;对阿片类药物过敏,长期使用阿片或精神类药物,凝血功能障碍,腰背部畸形,周围有感染的患者。随机分为两组:硬膜外阻滞联合静吸复合全麻组(A组,n=30)和单纯静吸复合全麻组(B组,n=30)。A组:男16例,女14例,年龄19~69岁,体重48~80 kg;B组:男17例,女13例,年龄18~70岁,体重47~82 kg。两组年龄、性别、体重及全麻诱导前HR、MAP、CVP方面比较差异无统计学意义(P>0.05),具有可比性。
1.2 方法
1.2.1 麻醉与监测 术前12 h禁食禁饮,麻醉前30 min肌肉注射苯巴比妥钠0.1 g和阿托品0.5 mg。入室后常规吸氧,监测BP、HR、ECG、SPO2,开放上肢静脉,持续输注复方乳酸钠林格氏液10 mL/(kg·h)。A组采取侧卧位,T7~8或T8~9间隙行硬膜外穿刺,穿刺成功后向头端置入硬膜外导管3.5 cm并妥善固定。患者仰卧位后经硬膜外导管注入0.75%布比卡因5 mL作为试验剂量,5 min后测试阻滞平面确定,控制在T4以下,硬膜外阻滞有效后行全身麻醉;B组不实施椎管内麻醉。两组全麻诱导均采用咪达唑仑0.05 mg/kg,芬太尼3~4 μg/kg,丙泊酚1.5~2 mg/kg,罗库溴铵0.7~0.9 mg/kg,快速诱导,插管后监测双肺呼吸音正常,接麻醉机行人工通气,维持PETCO235~45 mm Hg,SpO2>96%。常规右颈内静脉置管,以便术中输液、监测CVP。麻醉维持采用泵注瑞芬太尼0.2~0.4μg/(kg·min),丙泊酚4~6 mg/(kg·h),均吸入异氟醚0.5%~1.5%,间断罗库溴铵静注维持肌松。A组硬膜外注射0.75%布比卡因5 ml/h直至手术结束。术中静脉输注复方乳酸钠林格氏液和中分子羟乙基淀粉,根据术中生命体征监测,调整麻醉药剂量和输液速度,维持患者血流动力学平稳,血压过低(MAP低于50 mm Hg),静注麻黄碱6 mg。
1.2.2 镇痛方法 两组患者均行术后48 h镇痛。A组应用硬膜外自控镇痛(PCEA),镇痛液配方:每mL含芬太尼4 μg+布比卡因18.75 mg,氟哌利多5 mg,加生理盐水至100 mL,于手术结束前10 min经硬膜外导管推注负荷量5 mL,接硬膜外镇痛泵,镇痛参数:维持剂量2 mL/h,PCA(自控镇痛)0.5 mL,锁定时间10 min。B组采用静脉镇痛(PCIA),镇痛液配方:芬太尼38 μg/kg,氟哌利多5 mg,加生理盐水至100 mL,于手术结束前10 min经静脉推注2 mL,接静脉镇痛泵,镇痛参数:维持剂量2 mL/h,PCA0.5 mL,锁定时间10 min。
1.3 观察指标 记录患者诱导前、诱导插管后、手术开始时、拔管后HR、MAP、CVP;记录麻醉期间用药维持量、术毕拔管时间、术毕清醒时间、术后出现疼痛的时间及躁动例数、术后呕吐、寒战等不良反应发生率;观察术后镇痛情况:嘱患者行口述疼痛数字评分(NRS评分:0分为无痛,1~3分为轻度疼痛,4~6分为中度疼痛,7~10分为重度疼痛)。
1.4 统计学处理 使用SPSS 13.0统计学软件对数据进行处理,计量资料以(±s)表示,比较采用非参数检验,计量资料采用字2检验,以P<0.05为差异具有统计学意义。
2 结果
2.1 两组术中观察指标比较 A组术中所需的丙泊酚、罗库溴铵、瑞芬太尼的剂量明显少于B组(P<0.05)。两组诱导前HR、MAP、CVP差异无统计学意义(P>0.05);诱导后、术后10 min两组HR、MAP、CVP均低于诱导前(P<0.05);术毕时两组HR、MAP、CVP均控制在一定水平,差异无统计学意义(P>0.05),见表1、表2。
2.2 两组术后观察指标比较 两组术毕均能顺利拔管。两组术后躁动、苏醒时间、拔管时间及出现疼痛时间比较差异均具有统计学意义(P<0.05);两组并发症发生率比较差异无统计学意义(P>0.05);术后镇痛A组NRS评分0~1分,B组3~4分;术后需行静脉补救镇痛的患者例数A组1例,B组5例;术后补救镇痛自控镇痛的有效按压次数A组平均3次,B组平均10次;两组满意率比较差异有统计学意义(P<0.05);且术后随访两组均无术中知晓发生,状态良好。两组术后观察指标见表3。
表1 两组术中静脉麻醉药维持量(±s) μg/(kg·min)
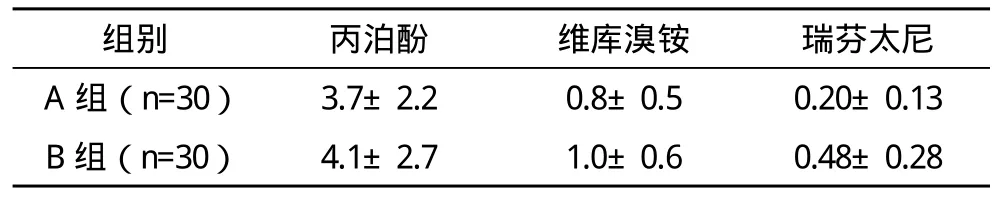
表1 两组术中静脉麻醉药维持量(±s) μg/(kg·min)
组别 丙泊酚 维库溴铵 瑞芬太尼A 组(n=30) 3.7±2.2 0.8±0.5 0.20±0.13 B 组(n=30) 4.1±2.7 1.0±0.6 0.48±0.28
表2 两组不同时点血流动力学变化(±s)
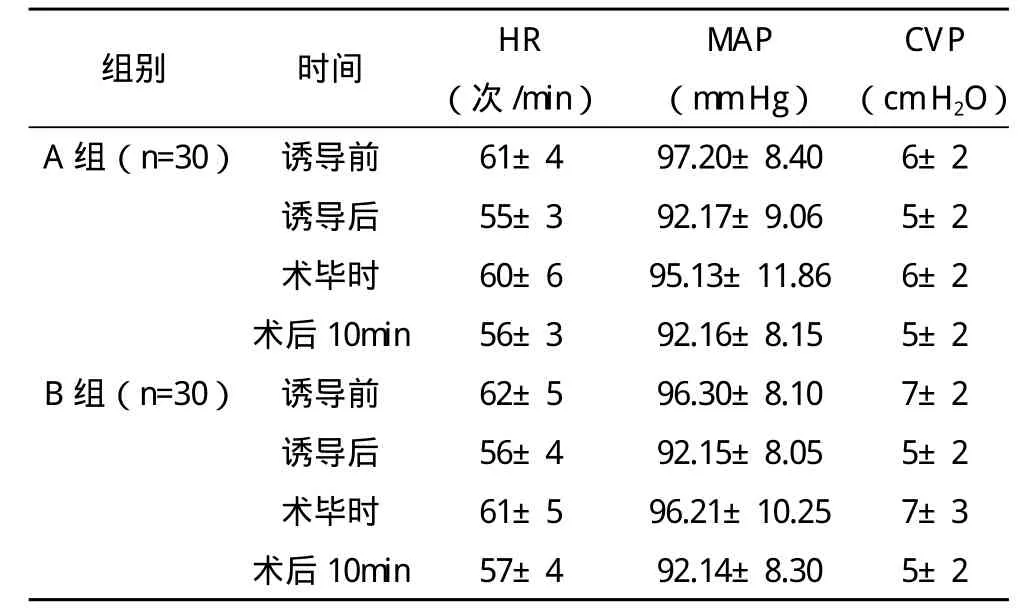
表2 两组不同时点血流动力学变化(±s)
MAP(mm Hg)组别 时间 HR(次/min)CVP(cm H2O)A组(n=30) 诱导前 61±4 97.20±8.40 6±2诱导后 55±3 92.17±9.06 5±2术毕时 60±6 95.13±11.86 6±2术后10min 56±3 92.16±8.15 5±2 B组(n=30) 诱导前 62±5 96.30±8.10 7±2诱导后 56±4 92.15±8.05 5±2术毕时 61±5 96.21±10.25 7±3术后10min 57±4 92.14±8.30 5±2

表3 两组术后各观察指标比较
3 讨论
本研究表明,硬膜外阻滞联合全麻与单独静吸复合麻醉两者都适合上腹部手术,患者术中血流动力学平稳,术毕均能迅速拔管。但是硬膜外阻滞联合全麻术中所需的静脉、吸入麻醉药量明显减少,同时拔管时间缩短,苏醒时躁动发生率显著减少,术中血流动力学相对平稳,胸段硬膜外阻滞降低心肌耗氧保护心脏功能,术后硬膜外镇痛效果好于静脉镇痛。
心肌和冠状血管的交感神经末梢分布密集,而胸段硬膜外阻滞抑制了交感神经的活性,可改善冠状动脉的血液供应,增加冠状动脉的血流量和心肌氧的供应[1]。胸段硬膜外阻滞可有效的阻断各种刺激对心交感神经的兴奋,使心率减慢,心肌收缩力减弱,外周血管阻力降低,心脏前后负荷下降,从而使心肌耗氧量下降[4]。因此,胸段硬膜外阻滞可能改善了心肌氧供和氧耗之间的平衡,减轻了心肌损伤。硬膜外阻滞还可减轻应激反应引发的血小板活化和凝血机制的激活,同时局麻药吸收入血可直接影响血小板的聚集功能,从而改善高凝状态和老年患者的血液流变学状态[5],从而减轻心肌损伤。上腹部手术创伤大,组织损伤产生的多种物质,使外周伤害性感受器疼痛阈值降低和脊髓神经元兴奋心增强。全麻复合硬膜外阻滞时,硬膜外阻滞可在神经根水平阻断交感和躯体神经伤害性刺激的传导,而经膈神经和迷走神经等次要传入途径传导的刺激,在中枢被全麻所抑制,可较好地缓解和抑制手术创伤所致的应激反应,同时阻滞了运动神经,发挥良好的肌松作用,较单独全麻更有利于把上腹手术的应激反应调控在一个较低的水平,胸段硬膜外阻滞平面越高且阻滞范围越广,阻断伤害性刺激、抑制感觉和肌张力冲动的效应越明显,导致丙泊酚和瑞芬太尼等镇静镇痛药的效应越强[6]。降低了全麻药用量,且麻醉后血流动力学也更加稳定上腹部手术切口创伤,炎性液体对膈肌、上腹部脏器、腹膜的刺激都会造成术后剧烈疼痛,影响患者的呼吸和咳嗽排痰,容易导致肺不张,肺部感染等并发症,被认为是影响呼吸功能和气体交换的重要因素。手术创伤和疼痛都是较强的应激刺激,可以引起机体一系列的神经内分泌应激变[7],可导致机体应激激素分泌增加,糖异生作用增强,最终引起应激性血糖浓度增高,使机体组织细胞对葡萄糖的利用下降,影响患者术后恢复[8],因此术后镇痛是患者术后恢复的重要环节。术后镇痛治疗可以有效减轻患者生理和心理的痛苦尤其针对老年人可减少术后并发症的发生,促进术后康复。目前术后镇痛治疗多采用硬膜外连续镇痛和静脉连续镇痛两种方式,硬膜外镇痛对于手术创伤部位产生节段性作用,效果优于静脉镇痛治疗[9]。本研究结果显示,A组术后早期NRS评分低于B组,术后需行静脉补救镇痛的患者例数及术后补救镇痛自控镇痛的有效按压次数A组也少于B组,提示全麻复合外硬膜外阻滞行上腹部手术,硬膜外镇痛效果好于静脉镇痛,考虑是术前硬膜外阻滞从脊髓水平阻断了手术区域伤害性刺激的传入,另外局麻药具有抗炎作用,可抑制初始阶段致敏,术中与瑞芬太尼和异氟醚等全麻药配合使用,使伤害性刺激向上传导受到抑制,达到预防性镇痛作用,术后硬膜外低浓度局麻药作用神经根,阿片类药物直接作用于脊髓的阿片受体,而取得较好的镇痛效果。思永玉等[10]报道即使在相同镇痛效果的情况下硬膜外镇痛较之静脉镇痛应激反应更低,可降低术后恢复期心肌缺血的发生率。而静脉镇痛要达到较好效果时往往易产生呼吸抑制等不良反应。
综上所述,硬膜外阻滞联合全麻用于上腹部手术具有:操作简便,可通过硬膜外导管给药,按需延长麻醉时间,实施硬膜外镇痛效果好,全麻用药量少,术中、术后血流动力学稳定,拔管迅速,术后躁动少,恢复快,经济实用等优点,深受患者和基层医师欢迎。因此,只要严格遵循操作规范,掌握好适应证,硬膜外阻滞联合全麻用于上腹部手术,是一种安全有效、经济节约的麻醉方式。
[1]陈龙,陈西艳,左明章.胸段硬膜外阻滞对全麻下开胸手术老年病人心肌损伤的影响[J].中华麻醉学杂志,2012,32(4):509-510.
[2]徐利亚,俞卫峰.全麻复合硬膜外阻滞与单纯全麻的比较[J].国际麻醉学与复苏杂志,2007,28(5):468-471,480.
[3]刘永勤,陈惠荣,吕立波,等.单纯全麻与全麻复合硬膜外阻滞用于开胸手术的比较[J].临床麻醉学杂志,2002,18(7):383-384.
[4]林玉霜,吴月坤,陆志伟,等.冠心病病人非心脏手术围术期胸段硬膜外阻滞的效应[J].中华麻醉学杂志,2005,25(10):785.
[5]陈龙,张茂银,耿兴云.两种麻醉方法对老年胸科手术患者血液流变学的影响[J].中华麻醉学杂志,2007,26(4):278-279.
[6]钱江,祝胜美,项燕.不同硬膜外阻滞对患者异丙酚镇静效应的影响[J].中华麻醉学杂志,2011,31(7):819-821.
[7]徐建国.疼痛药物治疗学[M].北京:人民卫生出版社,2007:79-110.
[8]李同,严蓉,王俊,等.七氟醚全麻联合硬膜外阻滞对老年开胸手术患者心肌酶和肌钙蛋白Ⅰ的影响[J].临床麻醉学杂志,2012,28(3):285-286.
[9]乔飞,汪珺,窦红昆.上腹部手术后两种镇痛方法对老年患者循环系统的影响[J].临床麻醉学杂志,2012,28(5):507-508.
[10]思永玉,周耘,李锐,等.不同术后镇痛方式对手术患者恢复期心肌缺血的影响[J].临床麻醉学杂志,2008,24(10):836-838.

