BRAF突变型甲状腺微小乳头状癌的侵袭性
杨 雪,梁智勇,孟 超,梁 军,于 壮,林岩松
1青岛大学医学院附属医院肿瘤科,山东青岛 266003 中国医学科学院 北京协和医学院 北京协和医院 2病理科 3核医学科,北京 100730
BRAF突变型甲状腺微小乳头状癌的侵袭性
杨 雪1,梁智勇2,孟 超1,梁 军1,于 壮1,林岩松3
1青岛大学医学院附属医院肿瘤科,山东青岛 266003 中国医学科学院 北京协和医学院 北京协和医院2病理科3核医学科,北京 100730
目的研究BRAF突变型甲状腺微小乳头状癌(PTMC)的侵袭性。方法在131I治疗前综合评估中,选择99例甲状腺全切术后BRAF突变型PTMC,同时纳入97例肿块大于1 cm 的BRAF突变型甲状腺乳头状癌(PTC)进行比较,分析其局部及远处侵袭性,如淋巴结转移、甲状腺外侵犯及远处转移等与预后及复发风险相关的指标。结果PTMC组甲状腺外侵犯率达16.10%,颈部淋巴结转移率达71.74%;直径≤0.3 cm组、0.3 cm<直径≤0.6 cm组和0.6 cm<直径≤1.0 cm组的颈部淋巴结转移率分别为60.00%、72.50%和73.81%,甲状腺外侵犯率分别为10.00%、9.09%和24.44%,肿瘤多灶率分别为60.00%、38.64%和57.78%;单因素分析结果显示,肿块大小与PTMC的肿瘤多灶性(χ2=3.752,P=0.153)、颈部淋巴结转移(χ2=0.780,P=0.677)、甲状腺外侵犯(χ2=4.182,P=0.124)及远处转移(χ2=1.212,P=0.545)均没有明显相关性。PTMC和PTC组在肿瘤多灶性方面差异没有统计学意义(χ2=1.742,P=0.187),在甲状腺外侵犯(χ2=13.000,P=0.000)、颈部淋巴结转移(χ2=12.819,P=0.000)和远处转移(χ2=5.316,P=0.021)方面差异有统计学意义;多因素Logistic回归分析结果显示,PTC组与PTMC组与肿块大小密切相关的因素包括颈部淋巴结转移(P=0.001)及甲状腺外侵犯(P=0.003);PTMC组和PTC组的甲状腺外侵犯率分别为16.10%和39.18%,颈部淋巴结转移率分别为71.74%和91.75%,远处转移率分别为1.01%和9.28%。结论BRAF突变型PTMC伴有较高的淋巴结转移和甲状腺外侵犯能力,并表现出与PTC相似的多灶性侵袭性。当BRAF突变型PTMC伴有甲状腺外侵犯或淋巴结转移等危险因素时,应给予131I治疗。
甲状腺微小乳头状癌;BRAF突变;侵袭性;复发;放射性碘治疗
ActaAcadMedSin,2013,35(4):398-403
近年来,随着甲状腺超声技术的广泛应用与进步、病理检查水平的不断提高以及人们对甲状腺疾病认识程度的增加,甲状腺微小乳头状癌(papillary thyroid microcarcinoma,PTMC)(直径≤1 cm的癌)的检出率显著升高。以往认为,与大于1 cm的甲状腺乳头状癌(papillary thyroid carcinoma,PTC)相比,PTMC具有更低的侵袭性[1- 2]。然而近来研究显示,以局部组织受侵、颈部淋巴结转移甚至远处转移为首发表现的PTMC时有发生[3- 4],因此对其侵袭性的研究有待深入。Park等[5]研究显示,PTMC及PTC发生率相似,两者的生物学行为相似。但是,美国甲状腺协会(American Thyroid Association,ATA)指南对于直径小于1 cm的单灶微小癌甚至多灶微小癌没有关于放射性131I治疗的明确推荐[6]。BRAF突变作为PTC最常见的基因变异形式,与PTC的侵袭性,如甲状腺外侵犯、淋巴结或远处转移、肿瘤进展或复发密切相关[7- 8]。本研究观察了影响BRAF突变PTMC患者复发及转移的侵袭性临床及病理特征,以期为PTMC的131I治疗决策提供分子依据。
对象和方法
对象2011年9月至2013年4月在北京协和医院就诊的BRAFV600E突变型甲状腺乳头状癌患者196例,其中,PTMC(肿瘤直径≤1 cm)99例,PTC(1 cm<肿瘤直径≤2 cm)97例。
方法PTMC组按肿块大小分为直径≤0.3 cm(n=10)、0.3 cm<直径≤0.6 cm(n=44)、0.6 cm<直径≤1.0 cm(n=45)3组,选取性别、年龄、甲状腺外侵犯、淋巴结转移、多灶、远处转移作为反映患者预后及复发风险的指标进行单因素分析,比较不同肿块大小间的侵袭性。然后,将PTMC组与PTC组进行上述指标的比较,将有显著差异的指标采用多因素二元Logistic回归分析,探讨PTMC与PTC的侵袭性差异。
统计学处理采用SPSS 17.0统计软件,单因素分析采用卡方检验,多因素分析采用二元Logistic回归模型,P<0.05为差异有统计学意义。
结 果
临床病理特征PTMC组99例患者中,男28例,女71例,男∶女=1∶2.54,中位年龄41岁(22~78岁)。PTC组97例患者中,男28例,女69例,男∶女=1∶2.46,中位年龄39岁(14~64岁)。
不同大小PTMC侵袭性比较将PTMC组按肿块大小分为直径≤0.3cm(n=10)、0.3cm<直径≤0.6 cm(n=44)、0.6 cm<直径≤1.0 cm(n=45)3组,比较其侵袭性指标,结果显示3组的颈部淋巴结转移率分别为60.00%、72.50%、73.81%,甲状腺外侵犯率分别为10.00%、9.09%、24.44%,肿瘤多灶率分别为60.00%、38.64%、57.78%。
单因素分析结果显示,肿块大小与性别(χ2=0.919,P=0.632)、年龄(χ2=0.987,P=0.611)、肿瘤多灶性(χ2=3.752,P=0.153)、颈部淋巴结转移(χ2=0.780,P=0.677)、甲状腺外侵犯(χ2=4.182,P=0.124)及远处转移(χ2=1.212,P=0.545)均没有明显相关性(表1)。
PTMC与PTC的侵袭性差异单因素分析结果显示,PTMC和PTC组在性别(χ2=0.008,P=0.928)、年龄(χ2=0.246,P=0.620)和肿瘤多灶性(χ2=1.742,P=0.187)方面差异无统计学意义,在甲状腺外侵犯(χ2=13.000,P=0.000)、颈部淋巴结转移(χ2=12.819,P=0.000)和远处转移(χ2=5.316,P=0.021)方面差异有统计学意义(表2)。
多因素Logistic回归分析结果显示,PTC组与PTMC组与肿块大小密切相关的因素包括颈部淋巴结转移(P=0.001)及甲状腺外侵犯(P=0.003)(表3)。
PTMC组和PTC组的甲状腺外侵犯率分别为16.10%和39.18%,颈部淋巴结转移率分别为71.74%和91.75%,远处转移率分别为1.01%和9.28%。
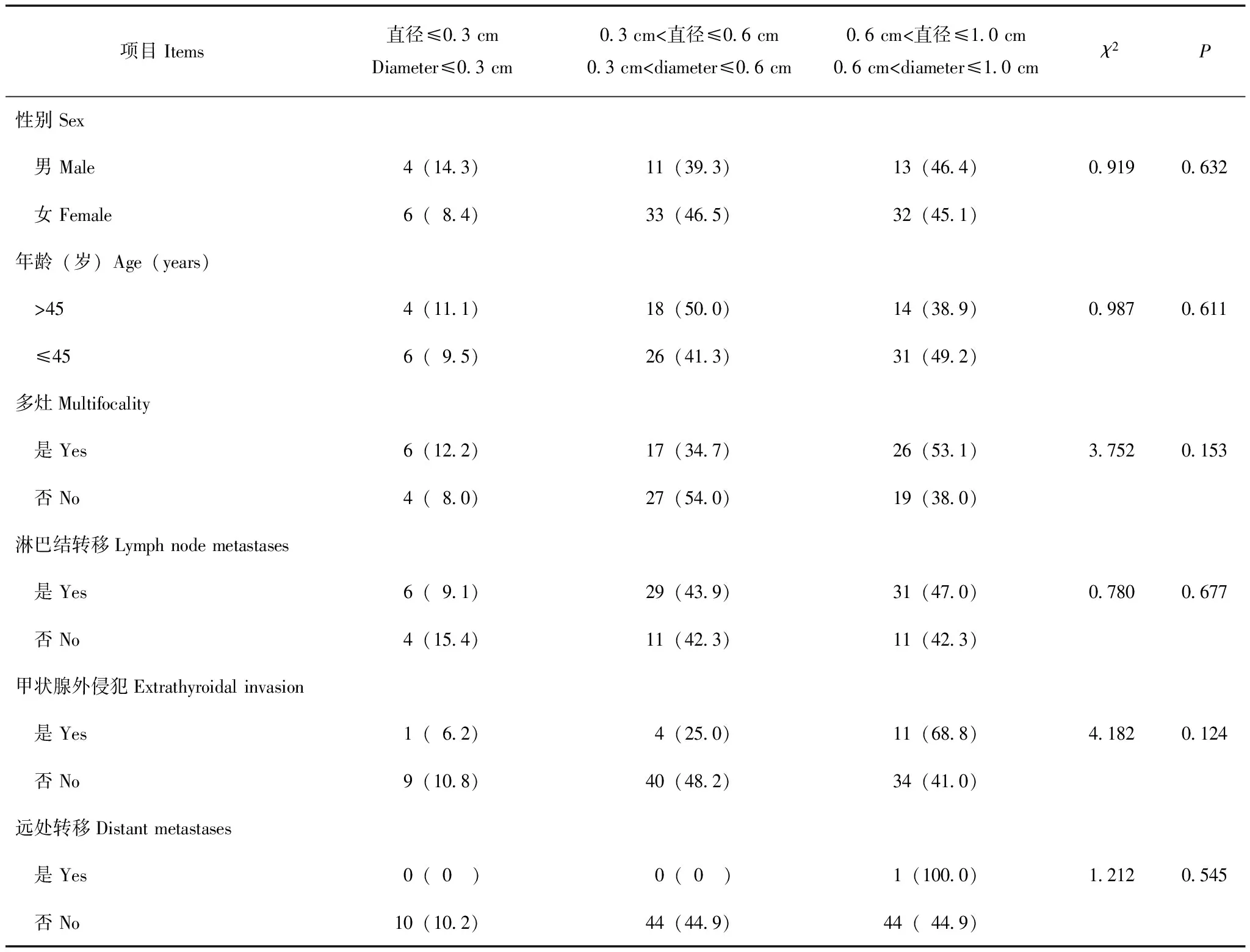
表 1 不同肿块直径PTMC患者的侵袭性比较[n(%)]Table 1 Comparison of invasiveness among PTMC patients with tumors of different sizes[n(%)]
PTMC:甲状腺微小乳头状癌;0.3 cm<直径≤0.6 cm和0.6 cm<直径≤1.0 cm 2组分别有3和4例患者未行颈部淋巴结清扫
PTMC:papillary thyroid microcarcinoma;three patients from the 0.3 cm- 0.6 cm subgroup and 4 patients from the 0.6 cm- 1.0 cm subgroup did not undergo cervical lymph nodes dissection
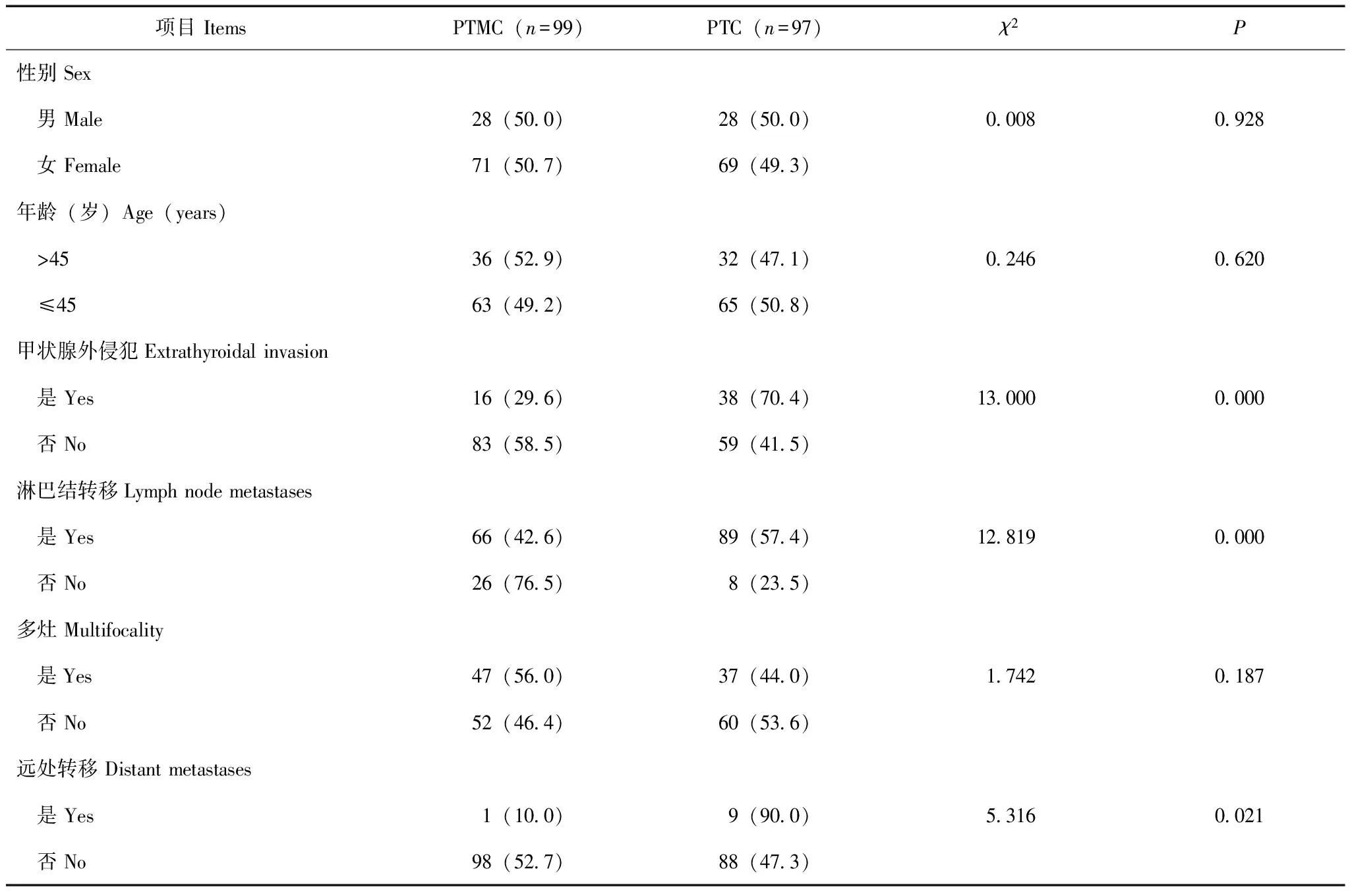
表 2 PTMC与PTC侵袭性的比较[n(%)]Table 2 Comparison of invasiveness between PTMC group and PTC group[n(%)]
PTC:甲状腺乳头状癌;PTMC组有7例患者未行颈部淋巴结清扫
PTC:papillary thyroid carcinoma;7 patients with PTMC didn’t undergo cervical lymph nodes dissection
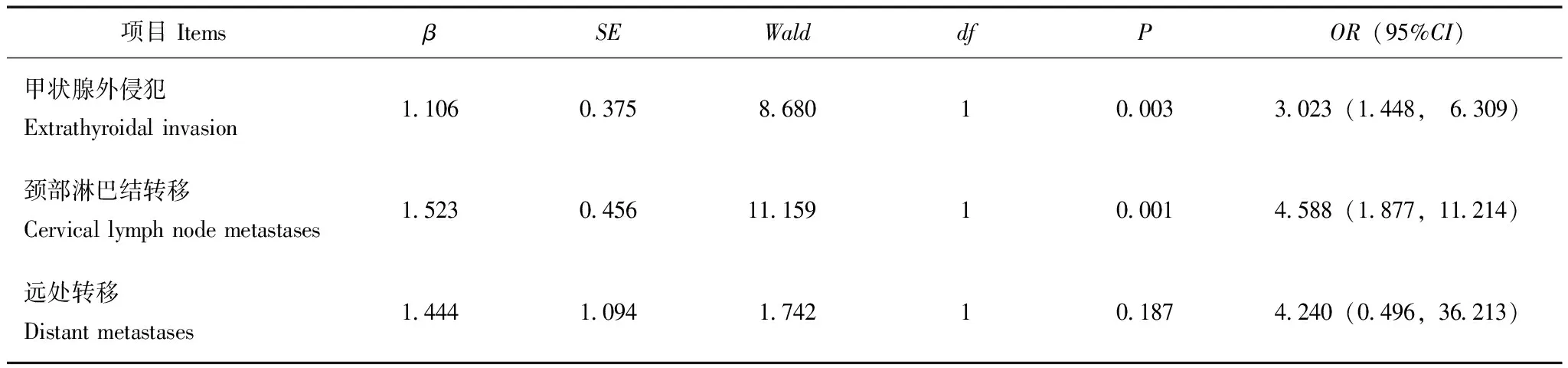
表 3 临床病理因素与肿块大小关系的多因素回归分析Table 3 Multivariate regression analysis of association between clinicopathologic factors and tumor size
讨 论
目前国际上对于PTMC的定义存在分歧,本研究采用的是世界卫生组织的定义方式,将肿块≤1 cm纳入PTMC的范围进行研究[9]。有关PTMC的临床处置亦存在争议,Pacini[10]认为复发风险分层中的影响因素对PTMC的预后无决定性作用,ATA指南(2009)对肿瘤≤1 cm的甲状腺癌未提出明确131I治疗推荐[6]。但应该指出支持上述观点的循证证据中未将分子特征及肿瘤的分化程度纳入其权衡范围。有关PTMC生存率与复发的研究显示,其10年复发率可达10.8%[11]。美国国家癌症研究所SEER数据库对18 445例PTMC术后患者的生存分析亦提示,其15年生存率降至90.7%,并证实存在2个及以上危险因素会影响PTMC的生存率[12]。因此,PTMC的临床处置,如术后131I治疗决策尚待来自分子特征等方面的研究证据。
近年来,PTC的分子特征及通路研究日渐深入。BRAFV600E突变是目前其最常见的变异形式,近期一项Meta分析结果显示,BRAF突变与患者的复发、淋巴结转移、甲状腺外侵犯及AJCC分期(Ⅲ/Ⅳ期)有关[7]。Xing等[8]研究发现,BRAF突变与PTC死亡率相关。但有关BRAF突变与PTMC的侵袭性关系不尽一致。来自韩国的研究显示,BRAF突变型与PTMC的肿瘤直径和被膜受累有关,并易导致其多灶性[13]。但亦有研究显示,BRAF突变与PTMC不良预后无必然联系[14]。本研究首次针对我国BRAF突变型PTMC人群,观察了影响复发及转移的侵袭性临床及病理特征。
本研究将男性、年龄>45岁、肿块大小、多灶、甲状腺外侵犯、淋巴结转移、远处转移因素纳入影响复发及转移的危险权重[15- 17],结果显示:BRAF突变型PTMC淋巴结转移率及甲状腺外侵犯率分别高达71.74%、16.10%;结合SEER数据库PTMC的甲状腺外侵犯率及淋巴结转移率仅有6.3%、12.4%的数据[12],提示BRAF突变型PTMC局部侵袭性明显增强。本组BRAFV600E突变型PTMC呈现了与PTC同样的多灶性侵袭能力;病灶大小与淋巴结转移及甲状腺外侵犯性相关;在PTMC中,随肿块增大,淋巴结转移率、甲状腺外侵犯率的总体呈上升趋势。此外,即使肿块大小≤0.3 cm,其颈部淋巴结转移率仍高达60.00%,甲状腺外侵犯率达10.00%,提示肿块大小仅为影响上述淋巴结转移与甲状腺外侵犯等侵袭性的因素之一,而BRAF突变与肿块的侵袭性有更加密切的关系。
PTC术后131I治疗是基于其复发的危险分层,中高危患者是术后推荐131I治疗的人群。ATA指南及我国《甲状腺结节和分化型甲状腺癌诊治指南》[18]的复发危险分层中,颈部淋巴结转移是中危分层指征之一,肉眼可见的甲状腺外侵犯、远处转移是高危分层的指征。本研究结果显示,BRAF突变型PTMC的颈部淋巴结转移率高达71.74%、甲状腺外侵犯率高达16.10%,根据ATA指南,这些具有中高危复发风险的PTMC患者应行131I治疗。
综上,本研究结果显示,BRAF突变型PTMC伴有较高的淋巴结转移和甲状腺外侵犯能力,并表现出与PTC相似的多灶性侵袭性。当BRAF突变型PTMC伴有甲状腺外侵犯或淋巴结转移等危险因素时,应给予131I治疗。
[1] Moosa M,Mazzaferri EL.Occult thyroid carcinoma[J].Cancer,1997,10(4):180- 188.
[2] Pacini F.Thyroid microcarcinoma[J].Best Pract Res Clin Endocrinol Metab,2012,26(4):421- 429.
[3] Godbert Y,Henriques-Figueiredo B,Cazeau AL,et al.A papillary thyroid microcarcinoma revealed by a single bone lesion with no poor prognostic factors[J].Case Reports Endocrinol,2013,http://www.ncbi.nlm.nih.gov/pmc/articles/PMC3590508/.
[4] Kim NH,Beak SK,Baik SH,et al.A patient with micropapillary thyroid carcinoma and macronodular lung metastasis:stable disease for eight years without treatment[J].Thyroid,2009,19(3):309- 311.
[5] Park YJ,Kim YA,Lee YJ,et al.Papillary microcarcinoma in comparison with larger papillary thyroid carcinoma in BRAF(V600E)mutation,clinicopathological features,and immunohistochemical findings[J].Head Neck,2010,32(1):38- 45.
[6] Cooper DS,Doherty GM,Haugen BR,et al.Revised American Thyroid Association management guidelines for patients with thyroid nodules and differentiated thyroid cancer[J].Thyroid,2009,19(11):1167- 1214.
[7] Tufano RP,Teixeira GV,Bishop J,et al.BRAF Mutation in papillary thyroid cancer and its value in tailoring initial treatment:a systematic review and meta-analysis[J].Medicine,2012,91(5):274- 286.
[8] Xing M,Alzahrani AS,Carson KA,et al.Association between BRAF V600E mutation and mortality in patients with papillary thyroid cancer[J].JAMA,2013,309(14):1493- 1501.
[9] Hedinger C,Williams ED,LSobin H.The WHO histological classification of thyroid tumors:a commentary on the second edition[J].Cancer,1989,63(5):908- 911.
[10] Pacini F.Management of papillary thyroid microcarcinoma:Primum Non Nocere[J].J Clin Endocrinol Metab,2013,98(4):1391- 1393.
[11] Mihailovic J,Stefanovic L,Stankovic R.Influence of initial treatment on the survival and recurrence in patient with differentiated thyroid microcarcinoma[J].Clin Nucl Med,2013,38(5):332- 338.
[12] Yu XM,Wan Y,Sippel RS,et al.Should all papillary thyroid microcarcinomas be aggressively treated? An analysis of 18,445 cases[J].Ann Surg,2011,254(4):653- 660.
[13] Kwak JY,Kim EK,Chung WY,et al.Association of BRAF V600E mutation with poor clinical prognostic factors and US features in Korean patients with papillary thyroid microcarcinoma[J].Radiology,2009,53(3):854- 860.
[14] Lee ST,Kim SW,Ki CS,et al.Clinical implication of highly sensitive detection of the BRAF V600E mutation in fine-needle aspirations of thyroid nodules:a comparative analysis of three molecular assays in 4585 consecutive cases in a BRAF V600E mutation-prevalent area[J].J Clin Endocrinol Metab,2012,97(7):2299- 2306.
[15] 李日增,周宏,潘黎静.甲状腺微小癌预后因素分析[J].实用医学杂志,2009,25(21):3653- 3655.
[16] Mantinan B,Rego-Iraeta A,Larraaga A,et al.Factors influencing the outcome of patients with incidental papillary thyroid microcarcinma[J].J Thyroid Res,2012,http://www.hindawi.com/journals/jtr/2012/469397/.
[17] Zhao Y,Zhang Y,Liu XJ,et al.Prognostic factors for differentiated thyroid carcinoma and review of the literature[J].Tumori,2012,98(2):233- 237.
[18] 滕卫平,刘永锋,高明,等.甲状腺结节和分化型甲状腺癌诊治指南[J].中华内分泌代谢杂志,2012,28(10):779- 797.
InvasivenessofPapillaryThyroidMicrocarcinomawithBRAFMutation
YANG Xue1,LIANG Zhi-yong2,MENG Chao1,LIANG Jun1,YU Zhuang1,LIN Yan-song3
1Department of Oncology,the Affiliated Hospital of Qingdao University Medical College,Qingdao,Shandong 266003,China2Department of Pathology,3Department of Nuclear Medicine,PUMC Hospital,CAMS and PUMC,Beijing 100730,China
LIN Yan-song Tel:010- 69155610,E-mail:linys@pumch.cn;YU Zhuang Tel:0532- 82913151,E-mail:yuzhuang2002@163.com
ObjectiveTo explore the invasiveness of papillary thyroid microcarcinoma(PTMC)with BRAF mutation.MethodsTotally 99 patients with PTMC with BRAF mutation were enrolled in this study,meanwhile another 97 patients with papillary thyroid carcinoma(PTC)(tumor size>1 cm)with BRAF mutation were included as controls.The clinicopathologic factors including extrathyroidal invasion,multifocality,and distant metastasis were analyzed.ResultsThe rates of extrathyroidal invasion and nodal metastasis in PTMC group were as high as 16.10%and 71.74%,respectively.In the PTMC group and PTC group,the extrathyroidal invasion rate was 16.10%and 39.18%,cervical lymph node metastasis rate was 71.74%and 91.75%,and distant metastasis rate was 1.01%and 9.28%,respectively.In the PTMC subgroups with tumor sizes ≤0.3 cm,0.3- 0.6 cm,and 0.6- 1.0 cm,the cervical lymph node invasion rate was 60.00%,72.50%,and 73.81%,the extrathyroidal invasion rate was 10.00%,9.09%,and 24.44%,and the multifocality rate was 60.00%,38.64%,and 57.78%,respectively.Univariate analysis showed that the tumor size was not significantly correlated with multifocality(χ2=3.752,P=0.153),cervical lymph node metastasis(χ2=0.780,P=0.677),extrathyroidal invasion(χ2=4.182,P=0.124),and distant metastasis(χ2=1.212,P=0.545).While the BRAF group and PTC group were not significantly different in multifocality(χ2=1.742,P=0.187),they were significantly different in terms of extrathyroidal invasion(χ2=13.000,P=0.000),nodal involvement(χ2=12.819,P=0.000),and distant metastasis(χ2=5.316,P=0.021).Multivariate analysis showed that nodal metastasis was independently associated with size>1 cm(P=0.001)and extrathyroidal invasion(P=0.003).ConclusionsBRAF mutant PTMC manifests relative high extrathyroidal involvement and nodal metastasis,and the similar multifocality as BRAF mutant PTC.Radioactive iodine should be considered in PTMC with the presence of BRAF mutation combined with extrathyroidal invasion or nodal metastasis.
papillary thyroid microcarcinoma;BRAF mutation;invasiveness;recurrence;radioiodine therapy
林岩松 电话:010- 69155610,电子邮件:linys@pumch.cn; 于 壮 电话:0532- 82913151,电子邮件:yuzhuang2002@163.com
R736.1
A
1000- 503X(2013)04- 0398- 06
2013- 05- 27)
卫生部行业科研专项项目(201202012)Supported by the Ministry of Health Industry Special Scientific Research Project(201202012)
10.3881/j.issn.1000- 503X.2013.04.008

