结节病肾损害1例报告并文献复习
黄燕,李明旭,孟激光,王晓阳,李欣欣,段蕴铀
结节病是一种病因未明﹑以非干酪坏死性肉芽肿为特征的系统性疾病,可累及全身各个器官,其中以肺部受累最为常见,其次是皮肤﹑淋巴结﹑眼等部位[1],根据累及器官不同,患者可呈现多种临床表现[2]。在结节病病程中,肾脏受累较为少见,且常因缺乏典型的临床表现而被忽略。本文报告1例经气管镜气道黏膜活检及肾穿刺活检明确诊断为结节病肾脏损害,经糖皮质激素联合环磷酰胺治疗后明显好转的病例,同时复习国内外相关文献,对结节病肾脏损害的临床表现特点及诊疗方法进行总结,以期提高临床医师对此类较少见疾病的认识和诊治水平。
1 病例资料
1.1 病史 患者女性,39岁,无业,因“咳嗽﹑间断发热2个月,尿液泡沫增多伴血尿1周余”于2012年12月3日入院。入院前2个月无明显诱因出现咳嗽﹑咳痰﹑盗汗﹑胸闷﹑间断发热及呼吸困难,痰呈白色泡沫状,体温最高达37.8℃,下午明显。当地医院给予抗感染﹑止咳等对症治疗后,咳嗽﹑咳痰减轻,但仍伴间断低热。治疗1个月后于当地医院行胸部CT扫描,结果示双侧肺门及纵隔淋巴结肿大,右肺小结节(图1)。支气管镜检查可见气管隆突及右肺上叶嵴增宽,右肺各叶﹑支﹑段黏膜均充血﹑肥厚,中叶明显,右侧中叶管腔外压型狭窄,于右肺中叶开口处行支气管黏膜活检(EBB),病理检查结果显示支气管黏膜炎性细胞浸润,可见小团肉芽肿性炎,抗酸染色阴性。行气管隆突淋巴结穿刺(TBNA)可见较多淋巴细胞。1周后患者自觉尿液泡沫增多,尿常规检查显示:尿蛋白,红细胞83.7个/HP,尿蛋白2.913g/24h。为进一步明确诊断,来我院就诊。病程中患者无咯血﹑胸痛,无明显下肢及眼睑浮肿,无明显尿量增多﹑肉眼血尿及排尿困难,体重无明显下降。既往有血压升高史1年(140~150/90~100mmHg),间断服用硝苯地平治疗。患者既往史﹑个人史﹑家族史及月经婚育史均无特殊,并否认有滑石粉﹑二氧化硅﹑铍等有机或无机粉尘接触史。体格检查:左腹股沟可触及肿大淋巴结,质中等,活动度可,无压痛,心肺腹部及神经系统检查未见异常。
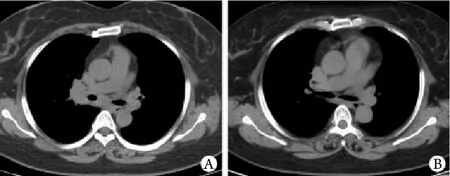
图1 治疗前后患者胸部CT影像对比Fig. 1 Comparison of chest CT image before and after treatment
B超显示双侧颈部﹑双侧腹股沟淋巴结肿大,双侧腋窝未探及异常,肝胆胰脾双肾及膀胱未见明显异常。肺功能检查无明显异常。入院后气道黏膜病理切片显示气管黏膜慢性炎性病变,黏膜下可见肉芽肿形成,肉芽肿由上皮样细胞和多核巨细胞构成,未见干酪样坏死,抗酸染色阴性(图2)。
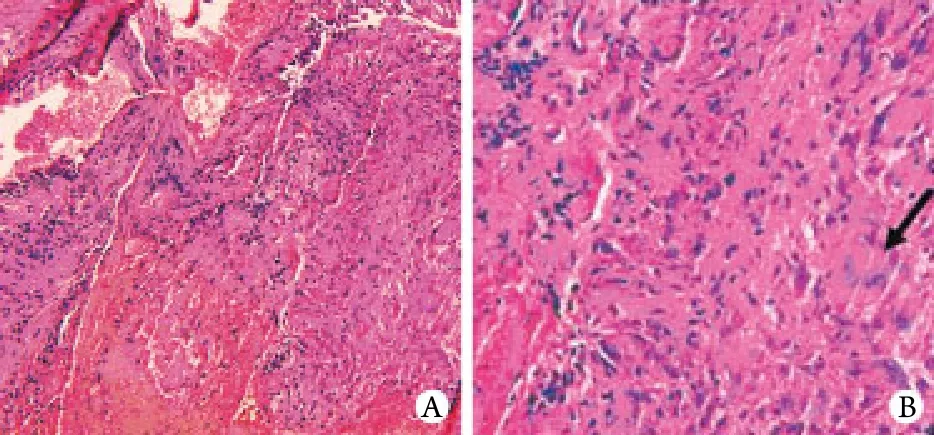
图2 气道黏膜活检标本病理学观察Fig.2 Pathologic study of airway mucosal biopsy specimen
行B超定位下肾穿刺检查,穿刺部位为右肾下极。免疫荧光病理检查可见2个肾小球,IgM+,细线样,在毛细血管襻呈线样沉积,IgA﹑IgG﹑C3﹑C1q﹑Fn免疫荧光均为阴性,基本排除狼疮等结缔组织疾病。光镜病理:共24个肾小球,可见大量炎性细胞浸润,其中4个肾小球球性硬化,3个肾小球缺血性硬化,部分肾小球可见球周纤维化,其他肾小球节段性系膜细胞和系膜基质轻至中度增生,部分基底膜增厚,毛细血管腔开放良好,肾小管可见多灶状萎缩,其他小管可见空泡变性,肾间质灶状纤维化,炎细胞浸润,小动脉增厚,可见葱皮样改变,肾间质见肉芽肿样病变(图3),抗酸染色阴性。
1.3 诊断和治疗 结合临床表现﹑胸部CT﹑气道黏膜病理及肾穿刺病理等各项检查结果,明确诊断为结节病肾损害。给予泼尼松片45mg/d治疗,1个月后复诊,咳嗽﹑发热消失,尿钙降至正常,镜下血尿消失,尿蛋白降至810mg/24h。2个月后复查尿蛋白回升至1.120g/24h,加用环磷酰胺50mg/次,2次/d,泼尼松片减量为40mg/d。4个月后复查24h尿蛋白降至正常,复查胸部CT显示纵隔及肺门淋巴结较此前明显缩小(图1B),停用环磷酰胺,并将泼尼松减量至30mg/d,以后根据病情逐步减量,随访至6个月,各项指标无反复。
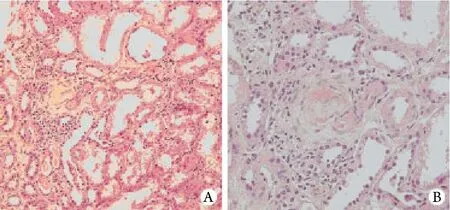
图3 肾组织活检组织病理学观察Fig.3 Pathologic study of renal biopsy
2 讨 论
本例患者予以激素联合环磷酰胺治疗,取得了较好效果,结合临床表现﹑辅助检查,验证了结节病肾损害的诊断。
临床工作中,结节病肾脏损害较为少见,由于诊断标准不同,国外报道的结节病肾脏损害发病率不同,波动于0.7%~10.0%[3]。我国目前仅有少数结节病肾脏损害的病例报道,但尚无关于发病率的明确统计。国内10例有明确病理诊断的结节病肾损害的报道中[4-12],9例以肾损害为首发临床表现,表现为血肌酐升高﹑多尿﹑夜尿增多﹑高钙血症等,1例以全身多发结节为首发表现。虽然大部分患者无明显呼吸道症状,但其中6例胸部X线或CT检查提示存在肺部受累。10例患者中有6例在病程中曾有误诊经历,其中2例误诊为结核,4例误诊为慢性肾病。10例中4例明确诊断时已至肾衰竭期,治疗效果不佳,另6例处于肾功能代偿期或失代偿早期,给予激素或激素联合免疫抑制剂治疗,短期内肾功能恢复正常,但并无长期随访报道。本文报告的结节病肾损害患者肾损害处于早期,血肌酐尚未见升高,治疗效果较好。
结节病肾损害早期并无明显临床症状,仅血液及尿液检查发现异常,可表现为高钙血症﹑高尿钙症﹑血肌酐升高及程度不等的肾功能不全,也可出现小到中等量的蛋白尿﹑镜下血尿及多尿,肾损害继续进展可出现急﹑慢性肾衰竭或肾病综合征表现[13-14],也有结节病肾损害首次发病即以急性肾衰竭为主要表现的报道[8-9,15-16]。高钙血症和高尿钙症是结节病肾损害最常见的表现,其中高尿钙症较高钙血症更为常见[15]。高尿钙症或高钙血症可引起近端或远端肾小管功能损害,肾结石和钙盐在肾组织沉积,严重时可导致肾钙化或肾衰竭。结节病肾损害常见的病理表现有以下3种:①钙代谢紊乱引起的肾结石和肾钙沉积症;②累及肾脏间质引起肉芽肿性间质性肾炎和肾间质纤维化;③累及肾小球引起的膜性肾小球病变﹑增殖性或局灶性肾小球硬化[17-18]。较罕见的病理表现为累及肾血管引起的肉芽肿性血管炎[19]。国外报道,尸检发现15%~40%的结节病患者出现肾脏间质肉芽肿[20],但是,单纯肾间质性肉芽肿并不一定会引发肾功能改变,有些患者并无明显的临床表现,仅在尸检时发现肾脏肉芽肿样病变。结节病引起的以上各种肾损害病理表现均可合并存在。
结节病肾损害可以在结节病的进展期出现,也可以是结节病的首发表现,或者结节病发病后多年才出现。结节病累及肾脏时,有的患者会合并出现肺部症状,也有部分患者不会出现肺部﹑皮肤等原发性结节病表现,仅以肾损害的表现为主。在结节病进展期出现的肾损害较易诊断,而以肾损害为首发表现的病例,临床往往不易诊断,容易误诊或漏诊。所以,临床发现伴有高血钙或高尿钙症的肾损害患者,排除其他原发或继发性钙代谢紊乱疾病如甲状旁腺功能亢进﹑转移性肿瘤﹑淋巴瘤﹑多发性骨髓瘤等后应考虑到存在结节病肾脏损害的可能。对于某些不明原因的蛋白尿﹑血尿或肾功能不全等肾脏功能损害,也应考虑到结节病的可能,若考虑结节病的诊断,可行胸部CT或X线检查[21-22],必要时行EBB检查以排除结节病。文献报道,部分胸部影像学检查无异常的结节病患者,其经支气管镜肺活检(TBLB)有时也可获得阳性结果[23]。同时对于诊断明确的结节病,也应行尿常规﹑肾功能﹑血钙及尿钙检查,以排除肾损害的可能,必要时行肾穿刺检查明确。
结节病一旦明确肾脏受累,为避免肾功能损害,需及时治疗。治疗药物首选糖皮质激素,可用于任何病理表现的结节病肾损害。糖皮质激素通过抑制巨噬细胞1-α羟化酶活性阻断钙合成并抑制肾脏过度活跃的免疫反应来防止肾功能损害。糖皮质激素治疗结节病肾损害早期使用效果较好,治疗后蛋白尿﹑高血钙症﹑高尿钙症及肾功能可迅速明显改善[24-25]。O'Riordan等[26]报道在结节病肾损害已出现肾脏缩小的患者中,接受激素治疗后患者肾功能亦得到改善,但激素治疗并不能逆转已出现的肾间质纤维化[27]。日本学者曾报道1例结节病肉芽肿性间质性肾炎双肾已萎缩的肾衰竭患者,激素治疗后肾功能迅速好转,低剂量维持治疗5年后血肌酐才开始重新升高[28]。已经出现肾功能不全时,尽管部分患者对激素治疗开始的反应较为良好,但也很难使肾脏功能完全恢复至正常。Robson等[29]报道了7例出现肾功能不全的结节病患者,激素治疗后无一例患者的肾功能完全恢复至正常水平。
糖皮质激素治疗结节病肾损害需大剂量﹑足疗程,一般起始剂量需相当于泼尼松片1mg/(kg·d),具体疗程应根据病情权衡利弊而定[14,25,30]。部分患者在激素减量或停用后会出现肾损害的反复,加大激素用量或再次使用激素后部分患者仍然有效。激素治疗的同时或出现病情反复时联合使用免疫抑制剂如环磷酰胺﹑甲氨蝶呤﹑咪唑立宾或氯喹﹑羟氯喹或酮康唑等,可有效预防或阻止激素减量期或停用时的疾病复发[20]。英夫利昔单抗是一种用于难治性结节病的新药,可用于激素无效患者,也可用于结节病肾损害的治疗,且疗效较好[31-33]。本文报道的结节病肾损害患者,激素减量期尿蛋白又有升高,联合使用环磷酰胺后尿蛋白迅速下降至正常,随访3个月各项指标无反复。
综上所述,结节病肾损害发病率较低,缺乏典型临床表现,易被忽视,临床需提高对于结节病肾损害的认识,以便早期诊断并予以及时正确的治疗,防止肾功能的进一步损害。
[1] Lin Q, Song YX, Liu XM. Clinical analysis of non-lung aspects of sarcoidosis[J]. Chin J Pract Intern Med, 2008, 28(S2): 51-52. [林箐, 宋以信, 刘新民. 肺外首发的结节病16例临床分析[J]. 中国实用内科杂志, 2008, 28(S2): 51-52.]
[2] Dastoori M, Fedele S, Leao JC, et al. Sarcoidosis- a clinically orientated review[J]. J Oral Pathol Med, 2013, 42(4): 281-289.
[3] Berliner AR, Haas M, Choi MJ. Sarcoidosis: the nephrologist's perspective[J]. Am J Kidney Dis, 2006, 48(5): 856-870.
[4] Lin QZ, Zhang LH, Lin HY, et al. Sarcoidosis of kidney: report of a case[J]. Chin J Pathol, 2007, 36(1): 62-63.[林琼真, 张丽红, 林海英, 等. 肾脏结节病1例[J]. 中华病理学杂志, 2007,36(1): 62-63.]
[5] Wang JQ, Liu ZH, Liu ZZ, et al. Sarcoidosis with renal involvement: two cases report and review of literature[J]. Med J Chin PLA, 2010, 35(4): 429-432.[王金泉, 刘志红, 刘正钊,等. 结节病肾损害2例报告并文献复习[J]. 解放军医学杂志,2010, 35(4): 429-432.]
[6] Gong M, Yao DW. One case report of sarcoidosis with renal involvement[J]. Jilin Med J, 1995, 16(3): 176-177.[龚镠, 姚岱文. 肾脏结节病1例报告[J]. 吉林医学, 1995, 16(3): 176-177.]
[7] Xu XM, Sun TY, Yang JJ. Sarcoidosis with Renal Involvement: A case report and review of literature[J]. Chin J Med Guide, 2011,13(9): 1597-1599.[许小毛, 孙铁英, 杨菁菁. 结节病肾损害1例并文献复习[J]. 中国医药导刊, 2011, 13(9): 1597-1599.]
[8] Fang J, Li WG. Acute renal failure due to granulomatous interstitial nephritis of renal sarcoidosis[J]. Chin J Mult Organ Dis Elderly, 2010, 9(4): 368-380. [方静, 李文歌. 结节病所致急性肾衰竭1例[J]. 中华老年多器官疾病杂志, 2010, 9(4):368-380.]
[9] Lai DL, Li YR. Sarcoidosis with hyperuricaemia and renal failure[J]. Clin Misdiagn Misther, 2004, 17(4): 267.[赖东兰, 李宜瑞. 结节病并高尿酸血症性肾功能衰竭[J]. 临床误诊误治,2004, 17(4): 267.]
[10] Wu P, Fang YQ, Tu X, et al. A case of sarcoidois involving renal damage[J]. Zhejiang Med J, 2009, 31(3): 385. [吴平, 方一卿,涂晓, 等. 结节病肾损害1例[J]. 浙江医学, 2009, 31(3): 385.]
[11] Dong LX, Chen BY. A case of sarcoidosis first manifested as hypercalcemic nephropathy[J]. New Med, 2008, 39(2): 120.[董丽霞, 陈宝元. 以高钙血症肾病为首发表现的结节病1例[J].新医学, 2008, 39(2): 120.]
[12] Bao BY. A case report of sarcoidosis first manifested as renal insufficiency[J]. Clin Med Chin, 1995, 12(1): 39. [包蓓艳. 以肾功能不全为首发表现的结节病1例报告[J]. 综合临床医学, 1995, 12(1): 39.]
[13] Mahévas M, Lescure FX, Boffa JJ, et al. Renal sarcoidosis:clinical, laboratory, and histologic presentation and outcome in 47 patients[J]. Medicine (Baltimore), 2009, 88(2): 98-106.
[14] Kaaroud H, Fatma LB, Beji S, et al. Interstitial and glomerular renal involvement in sarcoidosis[J]. Saudi J Kidney Dis Transpl,2008, 19(1): 67-71.
[15] Pastor E, Arriero JM, Gutiérrez AI, et al. Renal failure as first manifestation of familial sarcoidosis[J]. Eur Respir J, 2010,36(6): 1485-1487.
[16] Awasthi A, Nada R, Malhotra P, et al. Fatal renal failure as the first manifestation of sarcoidosis diagnosed on necropsy in a young man: a case report[J]. J Clin Pathol, 2004, 57(10):1101-1103.
[17] Baughman RP, Teirstein AS, Judson MA, et al. Clinical characteristics of patients in a case control study of sarcoidosis[J].Am J Respir Crit Care Med, 2001, 164(10 Pt 1): 1885-1889.
[18] Shah R, Shidham G, Agarwal A, et al. Diagnostic utility of kidney biopsy in patients with sarcoidosis and acute kidney injury[J].Int J Nephrol Renovasc Dis, 2011, 4: 131-136.
[19] Agrawal V, Crisi GM, D'Agati VD, et al. Renal sarcoidosis presenting as acute kidney injury with granulomatous interstitial nephritis and vasculitis[J]. Am J Kidney Dis, 2012, 59(2): 303-308.
[20] Ito S, Harada T, Nakamura T, et al. Mizoribine for renal sarcoidosis: effective steroid tapering and prevention of recurrence[J]. Pediatr Nephrol, 2009, 24(2): 411-414.
[21] Zhang XY, Shi CL, Han BH. Clinical analysis of thoracic sarcoidosis: a report of 60 cases[J]. Chin J Pract Intern Med,2004, 24(7): 412-413. [张雪艳, 施春蕾, 韩宝惠. 胸内结节病60例临床分析[J]. 中国实用内科杂志, 2004, 24(7): 412-413.]
[22] Zhang H, Zhang YD, Gu JH, et al. Diagnosis and differentiated diagnosis of thoracic sarcoidosis[J]. Acta Acad Med CPAF, 2008,17(3): 204-207.[张洪, 张悦东, 顾隽珩, 等. 胸部结节病的CT诊断与鉴别诊断[J]. 武警医学院学报, 2008, 17(3): 204-207.]
[23] Xu ZJ. Evaluation of the clinical diagnosis of sarcoidosis[J].Chin J Turberc Respir Dis, 2011, 34(7): 484-485.[徐作军. 结节病临床诊断方法的评价[J]. 中华结核和呼吸杂志, 2011,34(7): 484-485.]
[24] Iwasa Y, Arai J, Mitobe M, et al. Successful steroid treatment of a patient with autosomal dominant polycystic kidney disease complicated by sarcoidosis[J]. Clin Exp Nephrol, 2011,15(3):442-447.
[25] Rajakariar R, Sharples EJ, Raftery MJ, et al. Sarcoid tubulointerstitial nephritis: long-term outcome and response to corticosteroid therapy[J]. Kidney Int, 2006, 70(1): 165-169.
[26] O'Riordan E, Willert RP, Reeve R, et al. Isolated sarcoid granulomatous interstitial nephritis: review of five cases at one center[J]. Clin Nephrol, 2001, 55(4): 297-302.
[27] Ikeda A, Nagai S, Kitaichi M, et al. Sarcoidosis with granulomatous interstitial nephritis: report of three cases[J].Intern Med, 2001, 40(3): 241-245.
[28] Yamauchi J, Ubara Y, Suwabe T, et al. Long-term preserved renal function of a patient with mass-forming granulomatous interstitial nephritis by biopsy-based steroid therapy[J]. Clin Exp Nephrol, 2010, 14(6): 625-629.
[29] Robson MG, Banerjee D, Hopster D, et al. Seven cases of granulomatous interstitial nephritis in the absence of extrarenal sarcoid[J]. Nephrol Dial Transplant, 2003, 18(2): 280-284.
[30] Moudgil A, Przygodzki RM, Kher KK. Successful steroid-sparing treatment of renal limited sarcoidosis with mycophenolate mofetil[J]. Pediatr Nephrol, 2006, 21(2): 281-285.
[31] Ahmed MM, Mubashir E, Dossabhoy NR. Isolated renal sarcoidosis: a rare presentation of a rare disease treated with infliximab[J]. Clin Rheumatol, 2007, 26(8): 1346-1349.
[32] Menon Y, Cucurull E, Reisin E, et al. Interferon-alpha-associated sarcoidosis responsive to infliximab therapy[J]. Am J Med Sci,2004, 328(3): 173-175.
[33] Huffstutter JG, Huffstutter JE. Hypercalcemia from sarcoidosis successfully treated with infliximab[J]. Sarcoidosis Vasc Diffuse Lung Dis, 2012, 29(1): 51-52.

