高脂血症性重症急性胰腺炎临床特征分析
宋菁婧 孟立娜 施琳琳
浙江省杭州市浙江医院消化科1(310013) 浙江中医药大学附属第一医院消化科2浙江省中西医结合医院消化科3
急性胰腺炎(AP)是一种由多种病因引起胰酶激活,继以胰腺局部炎症反应,伴或不伴有其他器官功能改变的疾病。重症急性胰腺炎(SAP)患者存在胰周广泛渗出、胰腺坏死、脓肿等改变和(或)器官功能衰竭,病情凶险,病死率高。高脂血症是AP的常见病因之一,与AP相关的高脂血症为高三酰甘油(TG)血症而非高胆固醇(Chol)血症[1~4]。近年来,随着国人生活水平的提高以及生活方式和饮食结构的改变,代谢综合征的发病率逐年上升,临床上高脂血症性AP(hyperlipidemic AP,HL-AP)病例日益增多并受到临床医师的关注。本文对浙江省中医院近11年来收治的38例高脂血症性SAP(hyperlipidemic SAP,HL-SAP)和同期94例胆源性SAP(biliary SAP,BSAP)病例的病史资料进行回顾性分析,旨在总结HL-SAP的临床特征,提高对该病的认识和诊断水平。
对象与方法
一、研究对象
收集2000年1月~2011年6月浙江中医药大学附属第一医院确诊HL-SAP和BSAP病例的病史资料。病例纳入标准:①SAP的诊断符合中华医学会消化病学分会胰腺病学组制定的SAP诊断标准[5];②HL-SAP 须符合血清 TG≥11.3 mmol/L,或TG介于 5.65~11.3 mmol/L之间,但血清呈乳状[4],BSAP须经 B 超、CT、MRCP 或 ERCP检查发现有胆囊、胆管结石或胆泥沉积;③排除其他病因;④经规范诊治,病史资料完整。
二、方法
详细记录入组患者的性别、年龄、发病诱因、既往史、实验室指标、临床过程和疾病转归。既往史包括脂肪肝、糖尿病、高血压病史、糖皮质激素等药物使用情况以及酗酒、吸烟嗜好等。实验室指标包括血清淀粉酶以及TG、Chol、高密度脂蛋白(HDL)、低密度脂蛋白(LDL)等血脂指标,各项指标均为入院24 h内采集空腹静脉血测得。临床过程重点记录肺、心、肾等主要脏器并发症以及胰腺感染、胰腺假性囊肿、胰腺脓肿等胰腺局部并发症。
三、统计学分析
应用SPSS 17.0统计软件,计数资料以百分率表示,组间比较采用χ2检验,计量资料以表示,组间比较采用t检验,两变量间相关性的分析采用直线相关分析,P<0.05为差异有统计学意义。
结 果
一、一般情况和既往史
HL-SAP组患者38例,其中男25例,女13例,年龄21~78岁,平均(42.50±13.34)岁;BSAP组患者94例,其中男46例,女48例,年龄25~90岁,平均(62.17±16.17)岁。两组间性别构成差异无统计学意义(P=0.079),但HL-SAP组平均年龄显著低于 BSAP组(P=0.000)。
HL-SAP组患者发病前均有暴饮暴食、高脂饮食或高脂血症病史,其中4例长期服用泼尼松等激素类药物,1例为妊娠期。HL-SAP组合并脂肪肝、糖尿病、高血压者的比例明显高于BSAP组,差异有统计学意义,两组间有酗酒、吸烟嗜好者的比例无明显差异(见表1)。
二、实验室指标
HL-SAP组患者的血清淀粉酶范围为26~3410 U/L,BSAP组为12~4003 U/L,HL-SAP组血清淀粉酶低于3倍正常上限(3×ULN)者的比例明显高于BSAP组,差异有统计学意义。HL-SAP组血清TG、Chol水平明显高于BSAP组,差异有统计学意义,两组间HDL、LDL水平无明显差异(见表1)。
三、主要脏器并发症
HL-SAP组与BSAP组间呼吸功能不全、心功能不全、肾功能不全、肝功能损害、肠麻痹、胰性脑病、上消化道出血发生率差异均无统计学意义(见表2)。HL-SAP组血清TG水平与主要脏器并发症发生数呈正相关(r=0.382,P=0.018)。
四、胰腺局部并发症和复发
HL-SAP组与BSAP组间胰腺感染、胰腺假性囊肿、胰腺脓肿发生率差异均无统计学意义。HL-SAP组出院后复发率明显高于BSAP组,差异有统计学意义(见表2)。
五、疾病转归
HL-SAP组治愈或好转出院37例(97.4%),死亡1例(2.6%);BSAP组治愈或好转出院90例(95.7%),死亡 4 例(4.3%)。两组间死亡率差异无统计学意义。
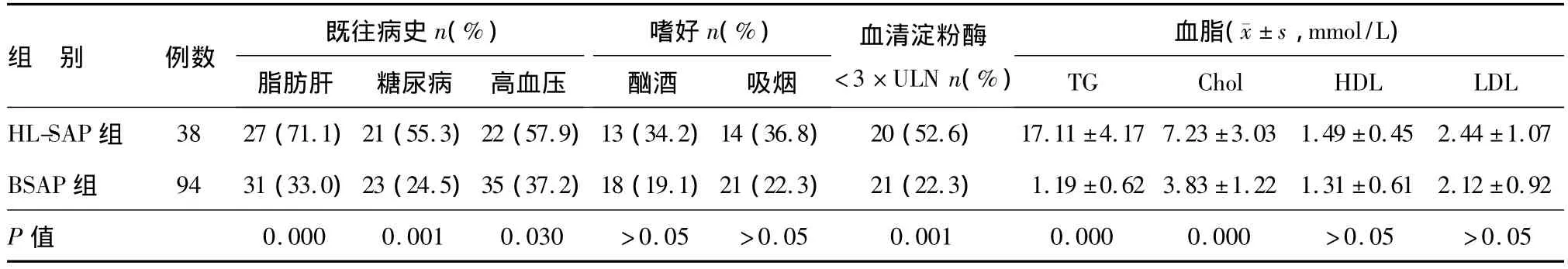
表1 HL-SAP组与BSAP组既往史和实验室指标比较
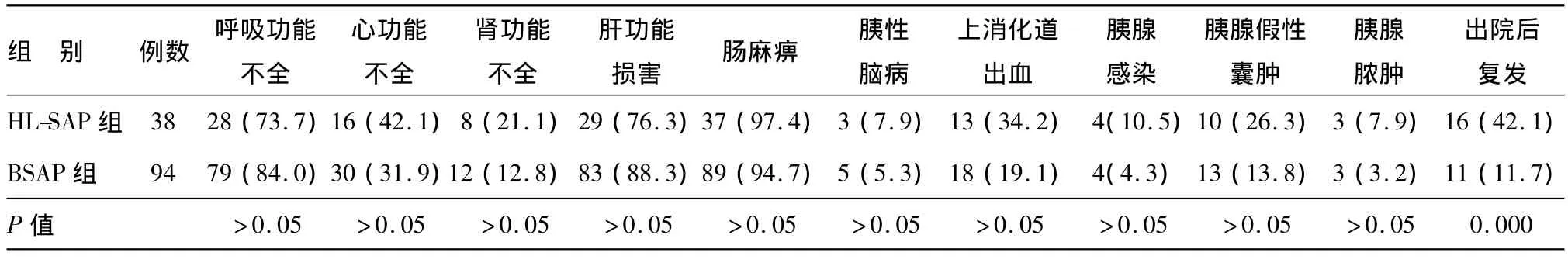
表2 HL-SAP组与BSAP组主要脏器并发症、胰腺局部并发症和复发情况比较n(%)
讨 论
目前已明确高TG血症(>11.3 mmol/L)可引起AP 发作或复发,约占 AP 病因的 1% ~ 4%[1~4,6,7]。近年来,HL-AP的发病率呈逐年上升趋势,然而其病理生理学和分子机制迄今尚未完全阐明,推测高TG血症诱发或加重AP可能与胰腺和胰周高浓度的TG被胰脂肪酶水解,在局部释放大量游离脂肪酸(FFA)引起的自由基损伤有关[1]。FFA对细胞膜的毒性作用可直接损伤胰腺腺泡细胞;高浓度FFA可破坏胰腺毛细血管内皮细胞,使胰腺微循环失调,导致胰腺组织缺血、坏死;FFA增多还可使胰腺腺泡细胞内pH值降低,形成酸性环境,从而激活胰蛋白酶原,引起腺泡细胞自身消化。另有研究[8]发现高脂血症能加重大鼠坏死型AP,与其可致内源性自由基清除剂活性降低,导致胰腺组织NF-κB激活等有关。此外,对坏死型HL-AP大鼠的蛋白质组学分析显示,其胰腺蛋白水解酶类、内质网应激相关蛋白、钙内流相关蛋白等蛋白表达与血脂正常的坏死型AP大鼠存在显著差异[9]。
除AP常见临床表现外,HL-AP还有其独特的临床特点。首先,HL-AP患者常处于可致脂代谢异常的状态[1~4],如原发性(遗传性)高 TG 血症以及糖尿病、甲状腺功能减退、肥胖症、酗酒、服用某些增加TG生成或降低TG清除的药物、高脂饮食等。本研究中HL-SAP组患者发病前均有暴饮暴食、高脂饮食或高脂血症病史,合并脂肪肝、糖尿病、高血压者的比例显著高于BSAP组,证实HL-AP与代谢综合征组分密切相关。从发病年龄看,HL-SAP组平均年龄显著低于BSAP组,与国外Lloret Linares等[10]的报道一致。尽管年龄并非HL-AP的独立危险因素,但目前代谢性疾病的发病年龄趋于年轻化,可部分解释这一现象。
血清淀粉酶正常或升高不显著是HL-AP的又一临床特征[2],国内外均有类似病例报道[11,12];本研究中HL-SAP组亦有52.6%的患者血清淀粉酶低于3×ULN,显著高于 BSAP组的22.3%。HL-AP患者血清淀粉酶具有这一特征的原因尚未明确,可能与血清TG水平超过5.65 mmol/L时会干扰体外血清淀粉酶检测结果[12],或高TG血症患者血液中存在淀粉酶活性抑制因子有关[13]。AP的诊断部分依赖于实验室检查,鉴于血清淀粉酶检测对HL-AP的诊断价值有限,建议同时检测血清脂肪酶,以提高血清酶学指标的诊断特异性和敏感性。
关于血脂水平与HL-AP病情严重程度的相关性,目前仍存在争议。国外Lloret Linares等[10]发现最高血清TG水平以及一些代谢综合征组分与AP严重程度无相关性。而国内一些学者报道血清TG水平与Ranson评分、APACHEⅡ评分、CT严重度指数(CTSI)呈正相关[11,14]。本研究发现 HL-SAP 组血清TG水平与主要脏器并发症发生数呈正相关,表明TG水平越高,患者病情愈重。
高TG血症引起的胰腺炎通常表现为AP发作或复发性AP,表现为慢性胰腺炎者罕见[2]。本研究中HL-SAP组出院后复发率显著高于BSAP组。推测其原因,可能为HL-AP患者存在脂代谢异常,血液黏度增高,导致胰腺微循环异常和AP复发[15]。
低脂饮食以及有效治疗高脂血症、糖尿病等是预防HL-AP发生的关键[16]。关于HL-SAP的治疗,除采取AP常规治疗措施外,关键在于迅速、有效地降低血清TG水平至5.65 mmol/L以下,可采取的措施包括饮食控制、药物治疗和血浆置换术,其中药物治疗包括口服抗高血脂药(如贝特类调脂药)以调节血脂,以及静脉使用胰岛素、肝素等以刺激脂蛋白脂肪酶活性并促进其进入循环系统,加速TG的降解[1~4]。近年有不少文献报道血浆置换术能安全、有效地降低血清TG水平,改善HL-AP患者的腹痛症状和病情[13,17,18],尤其适用于急性期患者。
综上所述,本组HL-SAP患者年龄偏低,血清TG水平、Chol水平以及合并糖尿病、高血压等代谢综合征组分者比例较高,约半数患者血清淀粉酶正常或升高不显著,AP易复发,其性别构成、烟酒嗜好、主要脏器和胰腺局部并发症发生情况以及疾病转归与BSAP患者相比无明显差异。HL-AP在病因、发病机制、诊断和治疗方面既有AP的共性,又有其特殊性,须引起临床医师的重视。临床上对于中青年AP患者,如发现其血清淀粉酶正常或升高不显著且合并重要脏器损害,应高度警惕HL-SAP的可能,注意患者是否伴有血清TG水平显著升高或合并代谢综合征组分。对于HL-SAP患者,早期诊断、尽早进行病因干预、积极防治并发症的发生,可有效降低死亡率并减少复发。
1 Tsuang W,Navaneethan U,Ruiz L,et al.Hypertriglyceridemic pancreatitis:presentation and management[J].Am J Gastroenterol,2009,104(4):984-991.
2 Yadav D,Pitchumoni CS.Issues in hyperlipidemic pancreatitis[J].J Clin Gastroenterol,2003,36(1):54-62.
3 Lindberg DA.Acute pancreatitis and hypertriglyceridemia[J].Gastroenterol Nurs,2009,32(2):75-82;quiz 83-84.
4 张俊晶,孟兴凯,李得溪.高脂血症性胰腺炎研究现状[J].中华胰腺病杂志,2010,10(6):458-460.
5 中华医学会消化病学分会胰腺病学组.重症急性胰腺炎内科规范治疗建议[J].中华消化杂志,2009,29(2):75-78.
6 Kota SK,Kota SK,Jammula S,et al.Hypertriglyceridemia-induced recurrent acute pancreatitis:A case-based review[J].Indian J Endocrinol Metab,2012,16(1):141-143.
7 Michalakis K,Basiakou E,Xanthos T,et al.Lipemic serum in hyperlipidemic pancreatitis[J].Cases J,2009,2:198.
8 Czakó L,Szabolcs A,Vajda A,et al.Hyperlipidemia induced by a cholesterol-rich diet aggravates necrotizing pancreatitis in rats[J].Eur J Pharmacol,2007,572(1):74-81.
9 Zhang W,Zhao Y,Zeng Y,et al.Hyperlipidemic versus normal-lipid acute necrotic pancreatitis:proteomic analysis using an animal model[J].Pancreas,2012,41(2):317-322.
10 Lloret Linares C,Pelletier AL,Czernichow S,et al.Acute pancreatitis in a cohort of 129 patients referred for severe hypertriglyceridemia[J]. Pancreas,2008,37(1):13-18.
11 钱铖,刘明东,邹晓平.高脂血症性急性胰腺炎的临床特征[J].中华胰腺病杂志,2009,9(2):89-91.
12 Khan FY,Matar I.Chylous ascites secondary to hyperlipidemic pancreatitis with normal serum amylase and lipase[J].World J Gastroenterol,2007,13(3):480-482.
13 Kyriakidis AV,Raitsiou B,Sakagianni A,et al.Management of acute severe hyperlipidemic pancreatitis[J].Digestion,2006,73(4):259-264.
14 沈晓伶,郭丽芬,陈明彤,等.急性高脂血症性胰腺炎临床特征分析[J].中华内科杂志,2007,46(2):143-144.
15 Zhang W,Shan HC,Gu Y.Recurrent acute pancreatitis and its relative factors[J].World J Gastroenterol,2005,11(19):3002-3004.
16 Bhavsar B,Bhatt A.Steroid induced hyperlipidemic pancreatitis and new onset diabetes mellitus.Treatment with plasmapheresis[J].JOP,2008,9(5):664-665.
17 Stefanutti C,Di Giacomo S,Labbadia G.Timing clinical events in the treatment of pancreatitis and hypertriglyceridemia with therapeutic plasmapheresis[J].Transfus Apher Sci,2011,45(1):3-7.
18 Syed H,Bilusic M,Rhondla C,et al.Plasmapheresis in the treatment of hypertriglyceridemia-induced pancreatitis:A community hospital’s experience[J].J Clin Apher,2010,25(4):229-234.

