国产培美曲塞联合顺铂并同步或序贯脑放疗治疗非小细胞肺癌脑转移的疗效
余慧青 王东林 马惠文 田 玲 杨烈军 蒋 勇 万 跃 吴永忠
(重庆市肿瘤研究所肿瘤内科,重庆 400030)
非小细胞肺癌(NSCLC)患者就诊时,Ⅳ期患者约占40%,合并脑转移约占25%~30%,且预后极差,未经治疗的脑转移患者的中位生存期(MST)只有 1~4个月〔1〕。全脑放疗(WBRT)是目前常用的治疗手段之一,MST可延长3~6个月〔2〕,但仍有约>50%的患者最终死于全身疾病进展,而不是死于脑转移病灶的进展〔3〕。对于这部分患者,在全身疾病控制与脑局部病灶控制之间,至今尚无理想的治疗模式。文献报道,脑转移发生后新生肿瘤血管缺乏正常的生理结构,以缺乏生理功能的血管为基质形成的血脑屏障是不完整的,从而为化疗药物开辟了通道,药物能够渗透至脑内发挥治疗作用〔4〕。化疗对于NSCLC脑转移的疗效报道不一〔5,6〕。本研究回顾性分析培美曲塞联合顺铂并同步或序贯脑放疗治疗NSCLC脑转移的近期疗效,为临床治疗提供参考。
1 资料与方法
1.1 纳入标准(1)经组织学或病理学证实为NSCLC的患者;(2)入组时MRI或CT显示有颅内占位性病灶;(3)具有可评价病灶;(4)一般状况评分(ECOG)0~2分;(5)预计生存时间>3个月;(6)年龄18~70岁;(7)未经抗肿瘤治疗,或既往经手术、化疗、放疗和生物治疗后4 w以上而出现脑转移者;(8)治疗前血常规以及肝肾功能基本正常;(9)患者自愿接受治疗,并于治疗前签署放化疗同意书。
1.2 对象 2005年1月至2010年1月共有46例NSCLC脑转移患者入组,男26例(56.5%),女20例(43.5%);年龄35~70岁,中位年龄54岁;腺癌43例(93.5%),肺泡细胞癌2例(4.3%),腺鳞癌混合型1例(2.2%);不吸烟18例(39.1%),吸烟28例(60.9%);初诊时即发现脑转移35例(76.1%),治疗中出现脑转移11例(23.9%);单发脑转移12例(26.1%),多发脑转移34例(73.9%)。同步组23例,年龄38~70岁,中位年龄49.5岁;序贯组23例,年龄39~69岁,中位年龄5l岁。同步组和序贯组患者一般资料比较差异均无统计学意义(均P>0.05)。见表1。
1.3 治疗方法 所有患者均采用培美曲塞(500 mg/m2,d1)联合顺铂(40mg/m2,d1~3)21 d为1个疗程,全身化疗4个周期。首次化疗前7天肌注维生素B12 1 000 μg,并每天口服叶酸400 μg。培美曲赛给药前1 d、当天、后1 d口服地塞米松9 mg。同步组全身化疗同步脑放疗;序贯组有中枢神经症状的患者先行脑放疗再行全身化疗,无中枢神经症状的患者先行全身化疗再行脑放疗。脑放疗前再行脑MRI,若脑内转移灶完全缓解(CR),取消脑放疗计划。脑放疗采用6 MV-X线行90°及270°两野水平对穿照射全脑照射(WBRT),全脑剂量30~40 Gy,分割剂量2 Gy/次,5次/w,共3~4 w。全脑放疗后对转移病灶局部加量,照射范围包括转移灶周围1~1.5 cm,采取6 MV-X线局部加量6~10 Gy,分割剂量同前。转移灶总量36~50 Gy。治疗过程中,根据具体需要给予 20%甘露醇250 ml加5~10 mg地塞米松脱水抗炎治疗。所有患者疾病进展后均进行解救治疗,如化疗、分子靶向治疗,或者给予最佳支持治疗等。
1.4 疗效和毒副反应评价 采用1981年世界卫生组织(WHO)实体瘤疗效评定标准,分为完全缓解(CR)、部分缓解(PR)、稳定(SD)和进展(PD)。客观缓解率(ORR)=(CR+PR)/可评价病例数×100%。无进展生存期(PFS)是指自患者入组治疗首日起至疾病复发或进展或因任何原因死亡的时间间隔(以发生在先的事件计算)。总生存期(OS)是指自患者入组治疗日起至因任何原因导致的死亡日。毒副反应按照美国国立癌症研究所常见毒性副反应标准(NCICTC 2.0版)评价。
1.5 随访 采用回院复查、电话和信函的方式进行随访,随访至2011年11月1日,中位随访时间11个月,随访率88.4%。
1.6 统计学方法 应用SPSS15.0统计软件进行分析。两组数据组间差异用t检验或Fisher精确概率法比较,生存率计算采用Kaplan-Meier法,组间生存率比较采用Log rank检验。
2 结果
2.1 治疗完成情况 序贯组23例患者全部完成治疗计划;同步组有22例患者完成治疗计划,1例患者因1个周期化疗后无法耐受化疗而行WBRT,未行疗效评价。同步组有3例脑转移≥2个的患者,序贯组有7例脑转移≥2个的患者,在行全脑放疗后因病灶较局限追加剂量10~16 Gy或行适形放疗,剂量16~20 Gy/4~5次,经检验两组均衡(P>0.05)。
2.2 全组疗效情况 全组PR 11例,SD 19例,PD 15例,总体ORR为24.4%。全组脑转移灶CR 4例,PR 11例,SD 22例,PD 8例,ORR为33.3%,差异均无统计学意义(均P>0.05)。全组中位PFS为3.67个月,MST为16.7个月,1年和2年总生存率分别为56%和25.4%。
2.3 同步组和序贯组的疗效比较 见图1,表2。同步组和序贯组全身病灶、脑转移灶的ORR差异均无统计学意义(均P>0.05)。同步组和序贯组中位PFS分别为4个月和5个月,MST分别为17个月和14个月,差异均无统计学意义(P=0.397)。同步组和序贯组的1年生存率分别为56.7%和50.8%(P=0.401),2年生存率分别为38.4%和20.1%,同步组明显优于序贯组(P=0.009)。
2.4 毒副反应 主要毒副反应为血液学毒性、恶心、呕吐和脱发,多为I~Ⅱ度。经对症处理,患者均恢复正常。同步组和序贯组白细胞减少的发生率比较,差异有统计学意义(P=0.029);而血红蛋白减少和血小板减少的发生率比较,差异无统计学意义(P>0.05)。见表3。
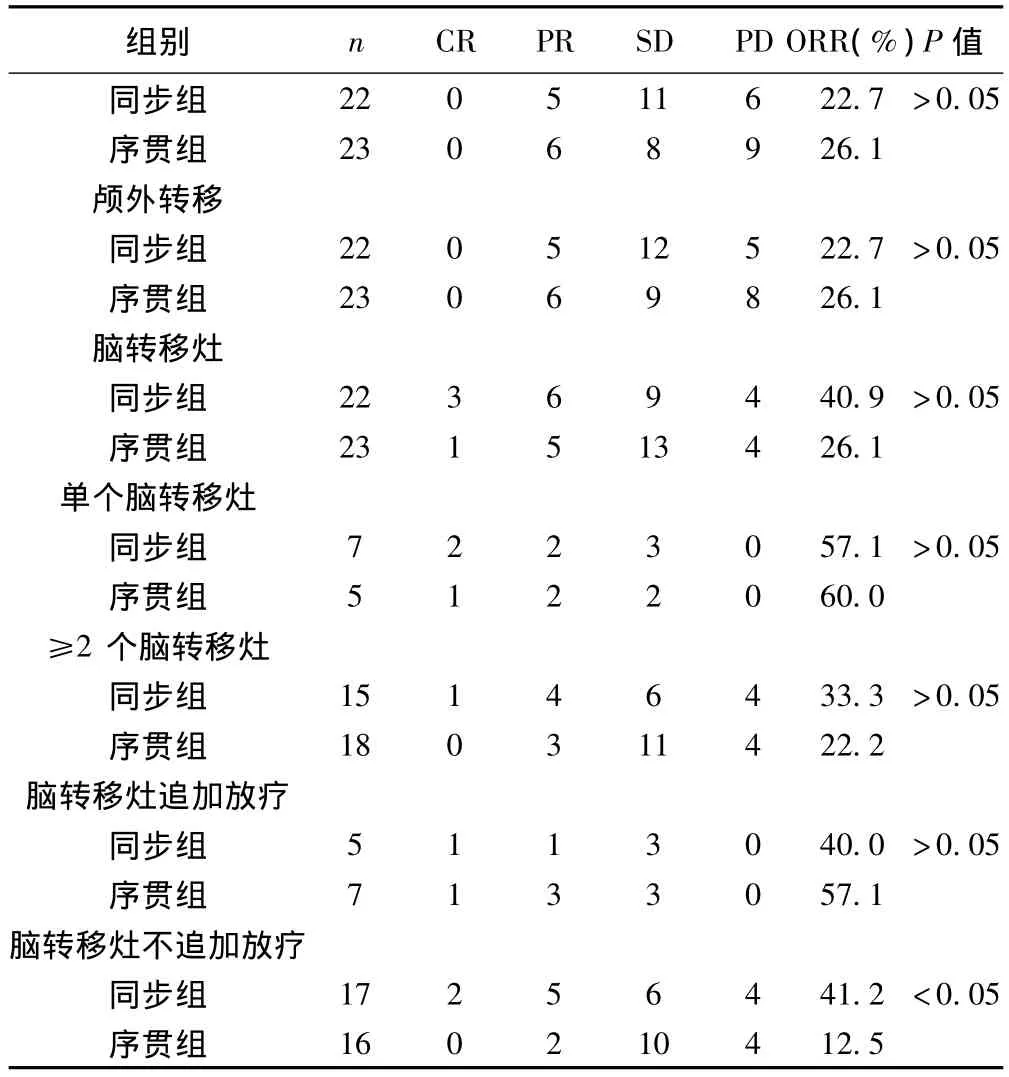
表2 同步组和序贯组的近期疗效比较(n)

表3 两组患者的血液学毒副反应〔n(%),n=23〕

图1 同步组和序贯组患者的生存曲线
3 讨论
肺癌患者出现脑转移多提示预后不良,且常伴有全身其他部位的转移,如骨、肝转移、肾上腺等,所以局部治疗联合全身治疗既可提高颅内肿瘤的控制率还能改善全身症状〔7,8〕。全脑放射治疗(WBRT)为脑转移的一线治疗方法,尤其对多发脑转移瘤及有中枢神经症状的脑转移患者,WBRT是有效的姑息治疗手段,可通过提高靶区剂量和(或)减少靶区周围正常组织的受量来提高肿瘤的局部控制率,能明显改善患者症状,提高生活质量,延长生存期。
国外文献报道,化疗对NSCLC脑转移患者具有一定的疗效〔1,6〕,颅内转移灶的反应率为 35%~50%〔9〕。颅内转移灶反应率明显高于全身病灶,这与本研究的结果一致。培美曲赛为新一代的抗代谢药,通过阻断嘌呤和嘧啶合成酶使细胞分裂停止在S期,从而抑制肿瘤细胞的生长,因较好的治疗效果和较小的副反应已被确定为晚期NSCLC(非鳞癌)的标准用药之一。研究已证实,发生脑转移后,脑转移灶局部的血脑屏障已被打开,但全身化疗后到达脑转移灶内的化疗药物浓度不详,化疗对脑转移的治疗作用尚未完全确定,所以单纯全身化疗仍有其局限性。对于脑转移患者,全身化疗与WBRT之间的最佳联合治疗模式尚不明确。总结近年来关于全身化疗联合WBRT治疗NSCLC脑转移的研究,结果显示,治疗脑转移的ORR为29%~78.5%,MST为4.4~11.3个月,1年生存率为40%左右〔10~12〕。Kim 等〔10〕研究结果显示,WBRT 序贯全身化疗组的MST为58.1 w,较单纯WBRT组(19 w)明显延长(P<0.001)。另一项回顾性研究显示,初治NSCLC脑转移患者脑放疗后行全身化疗,MST为7个月,1年生存率为23%〔11〕。以上研究结果均提示,单纯WBRT的疗效不如全身化疗联合WBRT。本研究结果提示全身化疗联合脑放疗可延长NSCLC脑转移患者的生存。本组的生存期较文献报道明显延长,其原因可能与我们对部分患者采用了全身化疗同步脑放疗有关,而上述文献报道的WBRT与全身化疗联合的方式为WBRT序贯全身化疗。提示同步组治疗脑转移灶的ORR优于序贯组,但组间差异无统计学意义,这可能与样本量不足有关。因此,本研究结果支持采用全身化疗同步脑放疗治疗NSCLC脑转移患者。
在本研究中,与序贯组比较,同步组患者的耐受性更佳,分析其原因,可能是同步组的肺原发灶和脑转移灶同时受到控制,患者的一般情况迅速改善,导致对治疗的耐受性提高。总之,本研究结果表明,全身化疗联合同步脑放疗能明显改善NSCLC脑转移患者的2年生存率,这对晚期NSCLC脑转移患者不失为一种较好的治疗模式。
1 Langer CJ,Mehta MP.Current management of brain metastases,with a focus on systemic options〔J〕.J Clin Oncol,2005;23(25):6207-19.
2 Vemeulen SS.Whole brain radiotherapy in the treatment of metastatic brain tumors〔J〕.Semin Surg Oncol,1998;14:64-9.
3 Peacock KH,Lesser GJ.Current therapeutic approaches in patients with brain metastases〔J〕.Curr Treat Options Oncol,2006;7:479-89.
4 Fidler IJ,Yano S,Zhang RD,et al.The seed and soil hypothesis:vascularization and brain metastases〔J〕.Lancet Oncol,2002;3(1):53-7.
5 Kim KH,Lee J,Lee JI,et al.Can upfront systemic chemotherapy replace stereotactic radiosurgery or whole brain radiotherapy in the treatment ofnon-small cell lung cancer patients with asymptomatic brain metastases〔J〕.Lung Cancer,2010;68(2):258-63.
6 Lee JS,Pisters KM,Komak IR,et al.Systemic chemotherapy as a primary treatment of brain metastases in patients with non-small cell lung cancer(NSCLC)〔J〕.Lung Cancer,2000;29(Suppl 1):4.
7 Ranjan T,Abrey LE.Current management of metastatic brain disease〔J〕.Neurotherapeutics,2009;6(3):598-603.
8 王 涛,张慎锋,尚 璇.TP及BCNU同步全脑治疗非小细胞肺癌脑转移的临床观察〔J〕.中华肿瘤防治杂志,2010;17(22):1855-7.
9 Scagliotti GV,de Marinis F,Rinaldi M,et al.PhaseⅢrandomized trial comparing three platinum-based doublets in advanced non-small cell lung cancer〔J〕.J Clin Oncol,2002;20(21):4285-91.
10 Kim DY,Lee KW,Yun T,et al.Efficacy of platinum-based chemotherapy after cranial radiation in patients with brain metastasis from non-small cell lung cancer〔J〕.Oncol Rep,2005;14:207-11.
11 Kim JH.Kim HS,Kwon JH,et al.Systemic chemotherapy after cranial irradiation in patients with brain metastases from non-small cell lung cancer:a retrospective study〔J〕.Lung Cancer,2009;63(3):405-9.
12 Lee DH,Han JY,Kim HT,et al.Primary chemotherapy for newly diagnosed non small cell lung cancer patients with synchronous brain metastases compared with whole-brain radiotherapy administered first:result of a randomized pilot study〔J〕.Cancer,2008;113:143-9.

