影响高分级颅内动脉瘤血管内治疗预后的相关因素分析
曾 博 鲁祥和 李则群 谭显西 钟 鸣
高分级动脉瘤占颅内动脉瘤的20%~30%,致死率和致残率高,治疗困难[1]。虽然,随着血管内治疗技术的发展,此类患者的预后得到明显改善,但目前关于此类患者预后的影响因素尚存较多争议。本研究回顾性分析2001年7月~2010年12月在笔者医院行血管内栓塞治疗的87例高分级动脉瘤患者的临床资料,分析影响预后的相关因素,为更准确评价预后提供依据。进而提高临床治疗水平和效果。
资料与方法
1.一般资料:本组87例,男性39例,女性48例,年龄26~78(55.98±5.66)岁。入院时按Hunt-Hess分级:Ⅳ级77例,V级10例。患者均以蛛网膜下腔出血为首发症状,临床表现为不同程度的意识障碍、肢体偏瘫、早期去脑强直及自主神经功能紊乱等,严重者需气管插管及心肺复苏。排除标准:①已在外院病因治疗过的患者;②有颅内血肿需行开颅血肿清除的患者;
2.影像学检查:入院时蛛网膜下腔出血按Claassen分级方法:Ⅰ级15例,Ⅱ级5例,Ⅲ级37例,Ⅳ级30例。伴有脑室内出血35例,脑积水31例。脑血管造影检查发现动脉瘤96个,其中伴发2个动脉瘤5例,3个动脉瘤2例。动脉瘤位于大脑前动脉8个,前交通动脉32个,大脑中动脉9个,后交通动脉33个,颈内动脉分叉处3个,眼动脉1个,大脑后动脉2个,基底动脉1个,小脑后下动脉2个,椎动脉5个。其中5例椎动脉瘤均为梭形动脉瘤。91个囊性动脉瘤中宽颈动脉瘤15个。
3.治疗方法:共有94个动脉瘤行血管内栓塞治疗,另外2个多发动脉瘤中的非责任动脉瘤在患者康复后回院行开颅手术治疗。患者入院后急诊行头颅CT及CT血管造影(CTA)明确诊断,47例发病后3天内治疗,手术方法为在经股动脉穿刺造影明确动脉瘤部位、大小、角度后,全身麻醉下,经股动脉置入6F导管鞘,全身肝素化,将导引导管送至颈内动脉或椎动脉上颈段,选择最佳工作角度,根据动脉瘤的角度将微导管塑形,路图导引下将微导管送至动脉瘤腔内,应用GDC、EDC、MATRIX等电解弹簧圈致密填塞动脉瘤,有5例宽颈动脉瘤采用三维GDC成篮技术或Neuroform支架辅助栓塞治疗,使用支架者术前、后使用波立维、拜阿司匹林抗血小板。5例椎动脉梭形动脉瘤采用弹簧圈闭塞动脉瘤及椎动脉的方法,但要保持小脑后下动脉通畅。术前、术后常规给予解痉、降低颅内压、控制血糖等对症支持治疗,部分患者术后给予扩容、升压、腰椎穿刺置管引流血性脑脊液治疗。
4.疗效评定:以格拉斯哥预后分级(GOS)评估预后,Ⅰ级:死亡;Ⅱ级:植物生存;Ⅲ级:重残,需他人照顾;Ⅳ级:中残,生活能自理;Ⅴ级:良好。GOSⅠ~Ⅲ级为预后差,GOSⅣ~Ⅴ级为预后良好。
5.统计学方法:采用SPSS 17.0统计软件进行分析,对可能影响预后的相关因素行单因素分析,对经单因素分析差异有统计学意义的变量行多因素非条件Logistic回归分析,以P<0.05为差异有统计学意义。
结 果
87例患者出院时71例存活,通过门诊及电话随访,随访时间6个月~10年。按GOS分级:Ⅰ级25例,Ⅱ级5例,Ⅲ级9例,Ⅳ级12例,Ⅴ级36例,本组预后良好率55.17%(48/87),病死率28.74%(25/87)。
单因素分析中入院血糖因素采用成组设计两样本均数比较的t检验,差异无统计学意义(表1)。其余因素采用χ2检验,显示前交通动脉瘤、入院时收缩压≥140mmHg、吸烟史、脑室出血以及Claassen分级5个因素与预后有关(表2)。
将单因素分析有统计学意义的上述5个因素进一步作多因素非条件Logistic回归分析表明入院时Claassen分级≥3级(OR=5.565,P=0.037),脑室内出血(OR=2.836,P=0.047)是血管内治疗高分级动脉瘤预后不良的独立影响因素(表3)。
讨 论
高分级动脉瘤患者病情危重,预后欠佳,通过分析高分级动脉瘤的预后影响因素能有效地提高治疗水平和改善预后,减轻患者家属的经济负担,产生良好的社会效益。影响高分级动脉瘤预后的因素较多,文献报道不一。Mocco等[2]分析了栓塞和开颅手术治疗的98例高分级动脉瘤患者,与预后相关的因素有年龄、高糖血症、Hunt-HessⅤ级患者和动脉瘤直径>13mm。Pireira等[3]统计分析血管内治疗51例高分级动脉瘤患者资料,显示预后不良与持续的颅内高压和高S100B蛋白的表达相关。而本研究发现入院头颅CT显示蛛网膜下腔出血的高Claassen分级和脑室内出血是高分级动脉瘤预后的独立危险因素,而年龄、Hunt-Hess分级和手术时机与预后无关。

表1 入院血糖检验结果(mmol/L)
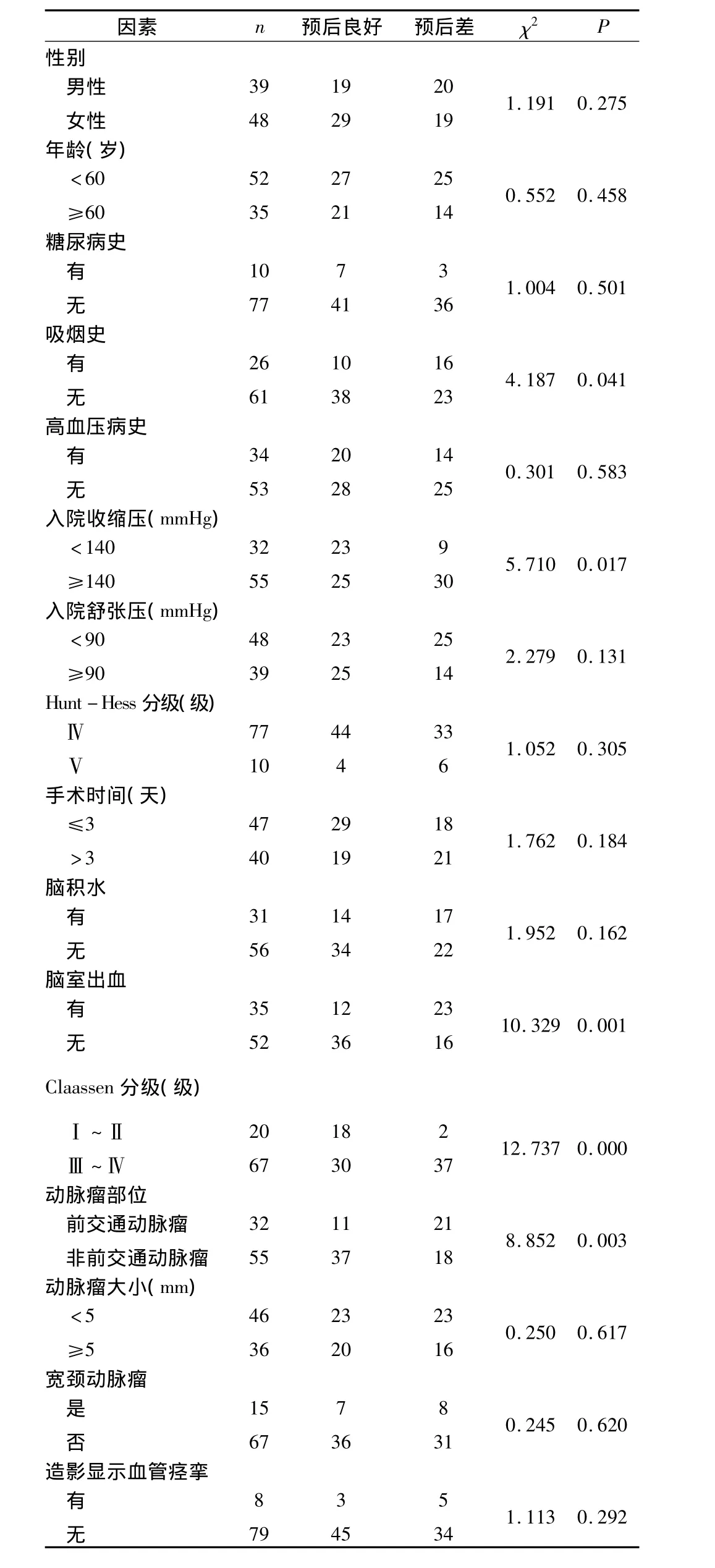
表2 可能影响高分级动脉瘤预后因素的χ2检验
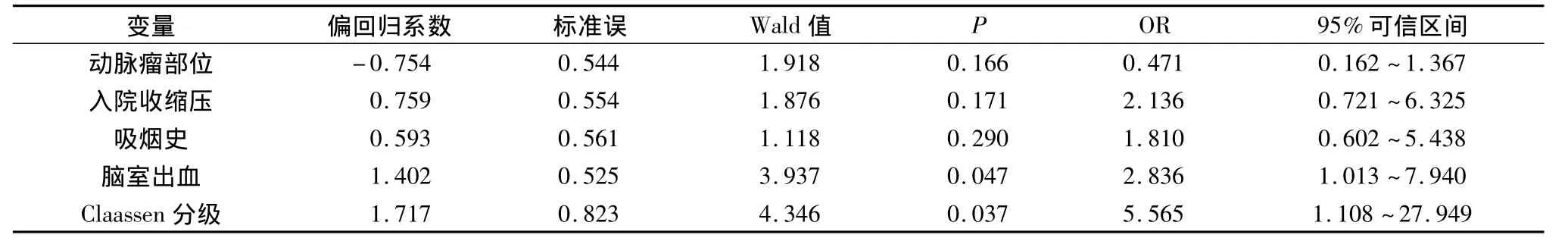
表3 影响血管内治疗高分级动脉瘤预后的多因素Logistic回归分析
有关年龄与预后的关系存在不同观点。一些学者认为老年患者神经系统及机体多脏器功能较差,在处于病情危重的应激状态下并发多脏器衰竭概率增加,亦可直接导致病死率增加,通过统计学分析也表明老年患者预后不良[2,4]。而 Jain 等[5]血管内治疗70岁以上的高分级动脉瘤患者取得较好的疗效,特别是Hunt-HessⅣ级患者。本组表明年龄与预后无关,我们认为老年高分级动脉瘤患者不应放弃治疗,血管内治疗具有微侵袭的特点特别适用于此类患者。
动脉瘤患者的临床状态是决定预后的重要因素,病情愈严重,Hunt-Hess分级越高,预后愈差,这是许多学者的共识[2,4,6]。而本组 Hunt-HessⅣ、V 级之间预后无显著性差异,考虑原因为:①Ⅴ级患者仅有10例,样本量较小;②10例Ⅴ级患者中有2例为椎动脉动脉瘤,其预后均良好,其中1例椎动脉瘤患者呼吸心跳骤停经心肺复苏后急诊栓塞治疗恢复良好,此类患者出血多为脑干周围及脑室内出血,出血量不多,呼吸心跳骤停多为出血刺激脑干或血管痉挛所致,积极治疗往往能获得良好预后,此外重症监护水平的提高也能明显改善预后[1]。目前有很大部分Hunt-HessⅤ级动脉瘤患者放弃治疗,我们认为对于此类患者特别是后循环系统动脉瘤患者积极行血管内治疗能改善部分患者预后。
高分级动脉瘤的手术时机还存在争议,以往多采用保守治疗或待病情稳定后干预,但部分患者因动脉瘤破裂再出血和脑血管痉挛发生而导致死亡。动脉瘤再出血好发于3天内,以后逐渐减少,血管痉挛多在3天后发生,Hunt-Hess分级与动脉瘤再出血和血管痉挛发生正相关[7]。因此早期治疗Hunt-HessⅣ~V级动脉瘤患者能减少再出血及血管痉挛,提高预后良好率的观点越来越得到认可。本组统计学分析显示早期(3天内)与中晚期(3天后)治疗预后无明显差别,表明早期治疗是可行的。我们认为通过入院后急诊行头颅CT和CT血管造影,初步确立治疗方案,及早行血管造影并同时行动脉瘤栓塞术,就能尽早地进行动脉瘤干预,改善预后。
动脉瘤预后不良的主要原因之一为血管痉挛导致的延迟性神经功能障碍。而血管痉挛与患者CT蛛网膜下腔出血的 Fisher分级密切相关,Claassen等[8]在Fisher的基础上加以改良,提出了Claassen分级,并进一步证实了该分级是蛛网膜下腔出血后血管痉挛的独立预测因素。本组中ClaassenⅢ~Ⅳ级预后差的相对危险度是Ⅰ~Ⅱ级的5.565倍,两者之间有显著性差异。表明广泛的蛛网膜下腔较厚出血可导致严重的脑血管痉挛、继发性脑缺血及颅内高压等影响预后的不良结果。其原因在于蛛网膜下腔的红细胞破坏,产生大量收缩血管物质特别是氧和血红蛋白刺激血管,使血管内皮细胞合成和释放内皮素增加,血管产生痉挛。出血量大者产生的化学物质较多,引起血管痉挛的可能性大。我们认为早期处理动脉瘤后,及时应用升压、扩容、腰椎穿刺蛛网膜下腔置管引流血性脑脊液等方法,来预防脑血管痉挛的发生。若造影发现血管痉挛,则在栓塞过程中通过球囊扩张术和血管内注射血管舒张剂改善脑血管痉挛。
Macdonald等提出脑室内出血是引起血管痉挛的一大因素。大量的脑室出血易导致颅内压、继发性脑积水,并可直接刺激脑干引起意识障碍,导致预后不良。本组发现脑室内出血是高分级动脉瘤预后的独立危险因素,相对危险度2.836。对于伴有脑室出血的患者,我们认为通过早期处理动脉瘤后行脑室外引流结合腰穿置管引流血性脑脊液,部分引流不畅的患者通过引流管注入尿激酶的方法能有效地改善预后。
本研究发现Claassen分级和脑室出血是高分级动脉瘤预后不良的主要危险因素,对需进行血管内治疗的高分级动脉瘤,术前Claassen分级和是否合并脑室出血对其预后评估有重要的意义,在处理动脉瘤的同时尽早干预危险因素,制定合理的治疗方案,能有效地提高疗效。本研究所涉及的样本量偏小,由于主观或客观原因有部分患者特别是高龄和Hunt-HessⅤ级患者放弃治疗,影响了预后结果。因此还需收集大样本量进行相关研究。
1 Komotar RJ,Schmidt JM,Starke RM,et al.Resuscitation and critical care of poor-grade subarachnoid hemorrhage[J].Neurosurgery,2009,64(3):397-410
2 Mocco J,Ransom ER,Komotar RJ,et al.Preoperative prediction of long-term outcome in poor-grade aneurysmal subarachnoid hemorrhage[J].Neurosurgery,2006,59(3):529-538
3 Pereira AR,Sanchez-Pea P,Biondi A,et al.Predictors of 1-year outcome after coiling for poor-grade subarachnoid aneurysmal hemorrhage[J].Neurocrit Care,2007,7(1):18-26
4 Rosengart AJ,Schultheiss KE,Tolentino J,et al.Prognostic factors for outcome in patients with aneurysmal subarachnoid hemorrhage[J].Stroke,2007,38(8):2315-2321
5 Jain R,Deveikis J,Thompson BG.Endovascular management of poor-grade aneurysmal subarachnoid hemorrhage in the geriatric population[J].AJNR,2004,25(4):596-600
6 Starke RM,Komotar RJ,Kim GH,et al.Evaluation of a revised Glasgow Coma Score scale in predicting long-term outcome of poor grade aneurysmal subarachnoid hemorrhage patients[J].J Clin Neurosci,2009,16(7):894-899
7 Naidech AM,Janjua N,Kreiter KT,et al.Predictors and impact of aneurysm rebleeding after subarachnoid hemorrhage[J].Arch Neurol,2005,62(3):410-416
8 Claassen J,Bernardini GL,Kreiter K,et al.Effect of cisternal and ventricular blood on risk of delayed cerebral ischemia after subarachnoid hemorrhage:the Fisher scale revisited[J].Stroke,2001,32(9):2012-2020