2型糖尿病患者甲状腺激素水平的变化及分析
李 伟,陈海翎,邓丽丽
国外流行病学研究发现,糖尿病人群中甲状腺功能异常的发生率为非糖尿病者的2~3倍[1]。其中2型糖尿病 (type 2 diabetes mellitus,T2DM)合并甲状腺功能异常的患病率为12.5%,较非糖尿病人群高6.6%,以亚临床甲状腺功能减退症 (甲减)最为常见[2-3]。还有研究显示,糖尿病患者在出现亚临床甲状腺疾病之前,甲状腺激素水平较正常人群已有所改变[4-5]。以上资料均提示糖尿病对甲状腺功能有一定影响,并且该影响可能开始于糖尿病诊断伊始,甚至更早。本研究通过分析T2DM患者血清甲状腺激素水平的变化,探讨该变化的临床意义。
1 对象与方法
1.1 研究对象 随机入选2009年3月—2010年4月就诊于我院内分泌门诊的T2DM患者及同期的健康体检者。检测其甲状腺过氧化物酶抗体 (TPOAb)、甲状腺球蛋白抗体 (TGAb)、促甲状腺素受体抗体 (TRAb)、甲状腺彩超及甲状腺激素水平,选取以上检查均正常者入选本研究。T2DM患者还需测定糖化血红蛋白 (HbA1c)、空腹血糖 (FPG)、糖化血清蛋白(GA)。将T2DM患者按HbA1c是否大于7%,分为控制不佳组与控制良好组,每组各120例 (男女各60例);将健康体检者120例 (男女各60例)作为正常对照组。T2DM的诊断按照1999年WHO糖尿病诊断及分型标准。入组研究对象均无甲状腺、垂体、下丘脑及其他内分泌疾病史,无严重心、肺、脑、肝、肾、精神等疾病,近期无感染及应激情况,至少近3个月内未服用影响甲状腺功能的药物,女性除外妊娠及哺乳。T2DM患者还除外糖尿病酮症、糖尿病肾病及糖尿病血管神经等并发症。
1.2 研究方法 受试者空腹8 h以上,清晨抽取静脉血样。应用美国雅培i2000全自动免疫分析仪以化学发光法测定血清甲状腺激素:四碘甲腺原氨酸 (T4)、三碘甲腺原氨酸 (T3)、游离四碘甲腺原氨酸 (FT4)、游离三碘甲腺原氨酸 (FT3)及促甲状腺激素 (TSH)、TPOAb、TGAb。应用罗氏COMBAS E411以电化学发光法测定TRAb。应用日本日立7600全自动生化分析仪测定血清清蛋白 (SA,溴甲酚绿法)、FPG(葡萄糖氧化酶法)及T2DM患者的HbA1c(免疫比浊法)、GA(液态酶法)。所有入选者进行查体并计算体质指数 (BMI)。分析对比各组患者以上指标的差异,并分析T2DM患者甲状腺激素的影响因素。
1.3 统计学方法 采用SPSS 17.0统计软件进行统计学分析。计量资料以(±s)表示,检验各组变量的正态分布情况,两组间比较采用t检验;多组间比较采用方差分析,组间两两比较采用S-N-K及Bonferroni t检验。计数资料比较采用χ2检验,双变量相关分析采用Spearman相关分析,多因素分析采用多元逐步回归分析。以P<0.05为差异有统计学意义。
2 结果
2.1 3组间临床资料的比较 控制不佳组、控制良好组、正常对照组的年龄、SA及BMI间差异均无统计学意义 (P>0.05),FPG间差异有统计学意义 (P<0.05,见表1)。
表1 3组间临床资料的比较(±s)Table1 Comparison of clinical data among three groups
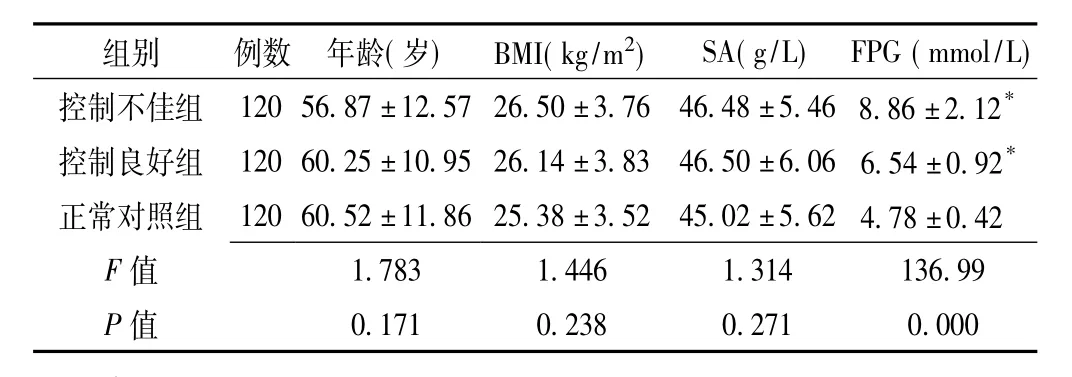
表1 3组间临床资料的比较(±s)Table1 Comparison of clinical data among three groups
注:BMI=体质指数,SA=清蛋白,FPG=空腹血糖;与其他两组相比,*P <0.01
组别 例数 年龄(岁) BMI(kg/m2) SA(g/L) FPG(mmol/L)控制不佳组 120 56.87 ±12.57 26.50 ±3.76 46.48 ±5.46 8.86 ±2.12*控制良好组 120 60.25 ±10.95 26.14 ±3.83 46.50 ±6.06 6.54 ±0.92*正常对照组 120 60.52 ±11.86 25.38 ±3.52 45.02 ±5.62 4.78 ±0.42 F 0.171 0.238 0.271 0.000 1.783 1.446 1.314 136.99 P值值
2.2 控制不佳组与控制良好组临床资料的比较 控制不佳组与控制良好组的病程和治疗方式间差异无统计学意义 (P>0.05),GA、HbA1c间差异有统计学意义 (P<0.05,见表2)。
2.3 3组间甲状腺激素水平的比较 控制不佳组与控制良好组相比,T3和FT3显著降低,差异有统计学意义 (P值分别为0.031、0.039);控制良好组与正常对照组相比,T3和FT3显著降低,差异有统计学意义 (P值分别为0.013、0.043);控制不佳组与正常对照组相比,T3和FT3显著降低,差异有统计学意义 (P<0.001)。3组的T4、FT4及TSH比较,差异均无统计学意义 (P>0.05,见表3)。

表2 控制不佳组与控制良好组临床资料的比较Table2 Comparison of clinical data between the control of glucose not good group and the control of glucose good group
表3 3组甲状腺激素水平的比较(±s)Table3 Comparison of thyroid hormones level among three groups

表3 3组甲状腺激素水平的比较(±s)Table3 Comparison of thyroid hormones level among three groups
注:T4=四碘甲腺原氨酸,T3=三碘甲腺原氨酸,FT4=游离四碘甲腺原氨酸,FT3=游离三碘甲腺原氨酸,TSH=促甲状腺激素;与正常对照组相比,△P <0.001,*P <0.05; 与控制良好组相比,●P <0.05
组别 例数 T4(nmol/L) T3(nmol/L) TSH(uIU/L) FT4(pmol/L) FT3(pmol/L)控制不佳组 120 87.24±15.19 1.28±0.24△● 1.64±1.07 14.89±2.31 3.75±0.51△●控制良好组 120 86.89 ±16.79 1.37 ±0.23* 2.01 ±1.21 14.58 ±1.97 3.94 ±0.47*正常对照组 120 86.52 ±14.95 1.49 ±0.26 1.67 ±1.06 14.73 ±2.31 4.13 ±0.55 F 值0.968 0.000 0.126 0.740 0.000 0.032 10.948 2.095 0.301 8.460 P值
2.4 双变量相关分析 对240例T2DM患者 (控制不佳组+控制良好组)进行Spearman双变量相关分析,结果显示,FT3与FPG、GA、HbA1c及病程呈线性负相关 (r值分别为 -0.182、 -0.205、 -0.264 及 -0.368,P < 0.05);T3 亦与FPG、GA、HbA1c及病程呈线性负相关 (r值分别为-0.202、-0.215、 -0.245 及 -0.266,P <0.05)。FT3 及 T3 与年龄、SA及BMI无明显相关性 (P>0.05)。
2.5 多元逐步回归分析 对240例T2DM患者进行以T3及FT3为因变量,FPG、GA、HbA1c、病程、年龄、胰岛素治疗、口服药治疗、SA及BMI为自变量的多元逐步回归分析。结果显示,病程是影响FT3及T3的独立危险因素 (OR值分别为-0.002、 -0.001,P=0.000);HbA1c是影响 FT3 及 T3 的独立危险因素 (OR值分别为-0.072、-0.0235,P=0.001)。
3 讨论
本研究结果表明,即使T2DM患者的甲状腺激素水平在正常范围内,其T3及FT3较正常人群仍偏低,同时与FPG、HbA1c、GA及病程呈负相关。此前观点认为糖尿病患者会有低T3综合征,此种改变是因为高血糖时胰岛素分泌绝对或相对不足,可使5′-脱碘酶活性下降、甲状腺激素水平及活性减低;同时,机体代谢紊乱可影响甲状腺滤泡细胞的能量利用,致碘泵功能障碍,甲状腺对TSH的反应性降低,影响甲状腺激素的合成[6]。本研究结果显示,虽然血糖得到良好控制的T2DM患者较血糖未得到控制的T2DM患者的T3、FT3有所恢复,但较正常人群T3、FT3仍低。同时在T2DM患者未出现低T3综合征之前,已有T3及FT3不同程度的下降。提示除上述原因外可能还存在诸多不可逆或无法通过血糖控制来改变的因素,参与了糖尿病对甲状腺功能的影响。近年的一些研究、发现亦支持此观点。有研究显示糖尿病是一种炎症性疾病[7],糖尿病的炎症反应使糖尿病患者体内白介素-1、白介素-6及肿瘤坏死因子-α等炎症因子增多[8-9],抑制TSH、T3及甲状腺结合球蛋白的合成、转运及释放等过程,炎症因子还能降低T3与核受体的结合能力[10-11]。
另外,本研究结果显示T2DM患者的T3及FT3除病程外,与HbA1c相关性最好,GA次之,与FPG虽有相关性,但较前两者差。考虑可能是由于FPG受到的影响因素多,稳定性差,不能反映长时间血糖变化情况。GA也只能反映近2~3周的血糖情况,但甲状腺激素代谢周期长,一般需数周时间 (T4的血浆半衰期为7 d,加之甲状腺内储存的甲状腺激素释放又需要大约2周时间)[12],故也不能完全反映血糖对甲状腺激素的影响。而HbA1c反映近2~3个月的血糖情况,长于甲状腺激素代谢周期,相对能较好地反映血糖对甲状腺激素的影响。本研究结果还显示,T2DM患者T3及FT3随病程的延长而下降。考虑可能是由于病程长的糖尿病患者胰岛细胞功能衰竭更为严重,更易出现急性及慢性并发症,而其代谢紊乱、组织缺氧、炎症反应及氧化应激等持续时间更长,导致直接或间接从下丘脑-垂体-细胞T3受体等多种途径对甲状腺功能的影响更为严重。
随着糖尿病患者血糖持续性的升高及机体代谢紊乱时间的延长,其甲状腺功能受到的影响逐渐加大,其中以T3及FT3的下降最为明显,进一步有可能会发展成为亚临床甚至是临床型甲减,同时甲状腺功能的紊乱也会催生其他甲状腺疾病的发生。不仅如此,T3及FT3的下降会对机体的糖、蛋白质、脂肪、水及电解质等物质的代谢产生影响,加重糖尿病患者的代谢紊乱,造成血脂、血糖的进一步升高,能量利用的进一步障碍,从而形成糖尿病与甲状腺功能之间的恶性循环。并且,由上述过程我们可以推测甲状腺功能的紊乱很有可能参与了糖尿病某些并发症的形成及加重过程。至于糖尿病伴甲状腺功能紊乱的患者是否需要甲状腺激素干预以打破其恶性循环,是个值得探讨的课题。
综上所述,T2DM患者的甲状腺激素T3及FT3已有不同程度降低,其T3及FT3甲状腺激素水平能够反映2型糖尿病患者糖代谢紊乱程度,对2型糖尿病患者病情及预后的评估具有一定临床意义。
1 Vondra K,Vrbikova J,Dvorakova K.Thyroid gland diseases in adult patients with diabetes mellitus [J].Minerva Endocrinol,2005,30:217-236.
2 Radaideh AR,Nusier MK,Amari FL,et al.Thyroid dysfunction in patients with type2 diabetes mellitus in Jordan [J].Saudi Med J,2004,25:1046-1050.
3 Chubb SA,Davis WA,Inman Z,et al.Prevalence and progression of subclinical hypothyroidism in women with type2 diabetes:the Fremantle Diabetes Study[J].J Clin Endocrinol(Oxf),2005,62:480-486.
4 潘洁敏,包玉倩,陆蔚,等.2型糖尿病患者血清甲状腺激素水平的变化及意义[J].上海医学,2009,32(5):424-427.
5 苏芳.糖尿病患者与甲状腺激素水平变化[J].中国误诊学杂志,2008,8(25):6088.
6 Menon PS,Vaidyanathan B,Kaur M.Autoimmune thyroid disease in Indian children with type 1 diabetes mellitus[J].JPediatr Endocrinol Metab,2001,14:279-286.
7 Barzilaym JI,Freedlang ES.Inflammation and its relationship to insulin resistance,type 2 diabetes mellitus and endothelial dysfunction [J].Metab Syndr Relat Disord,2003,1:55-67.
8 Mora C,Navarro JF.The role of inflammation as a pathogenic factor in the development of renal disease in diabetes [J].Curr Diab Rep,2005,5:399-401.
9 Patwardhan NA,Lombardi A.Effect of tumor necrosis factor on growth and function in FRTL5 cells[J].Surgery,1991,110:972-977.
10 Bartalena L,Brogioni S,Grasso L,et al.Relationship of the increased serum interleukin-6 concentration to changes of thyroid function in nonthyroidal illness [J].J Endocrinol Invest,1994,17:269-274.
11 Lu L,Zhang Q,Pu LJ,et al.Elevation of tumor necrosis factor-alpha,interleukin-1beta and interleukin-6 levels in aortic intima of Chinese Guizhou minipigs with streptozotocininduced diabetes[J].Chin Med J(Engl),2007,120:479-484.
12 中华医学会内分泌学分会《中国甲状腺疾病诊治指南》编写组.中国甲状腺疾病诊治指南[J].中华内科杂志,2007,46(10):876-882.

