改良巩膜扣带手术与玻璃体切割术在孔源性视网膜脱离治疗中的效果比较
吴华,姚磊,杨雅媛,杨晨曦
(信阳职业技术学院附属医院,河南 信阳 464000)
孔源性视网膜脱离为眼底常见疾病,多见于中老年人,若不及时治疗,可引起患眼视力下降,严重可致患眼失明,影响患者的日常工作和生活[1]。目前,临床常采取手术治疗孔源性视网膜脱离,主要包括巩膜扣带术(scleral buckling,SB)、玻璃体切除术(pars plana vitrectomy,PPV)等术式[2]。在传统的SB中,术中需做较大范围的角巩膜缘结膜切口和眼外直肌缝线牵拉,近角膜缘手术相应部位易形成组织瘢痕,影响手术治疗效果[3]。随着PPV相关技术的迅速发展,临床更倾向于采取PPV治疗孔源性视网膜脱离[4]。有研究提出改良巩膜扣带术(releasable scleral buckling,RSB),RSB是在传统SB基础上改进的术式,可避免角巩膜缘结膜切口和眼外直肌牵引缝线,弥补传统SB的不足[5]。为明确RSB和PPV这二种术式哪种治疗效果更为理想,本研究对比观察RSB与PPV在孔源性视网膜脱离治疗中的效果。
1 资料与方法
1.1 一般资料
回顾性分析,收集信阳职业技术学院附属医院在2020年6月至2022年6月收治的93例孔源性视网膜脱离患者的临床资料,根据手术方式将入选患者分为观察组(RSB治疗,47例)和对照组(PPV治疗,46例)。(1)纳入标准:符合第9版《眼科学》[6]中孔源性视网膜脱离相关诊断标准;单眼患病;增殖性玻璃体视网膜病变(proliferative vitreoretinopathy,PVR)分级[7]≤C1级;临床病例资料完整。(2)排除标准:眼睛先天性异常;复发性视网膜脱离;既往有眼内手术史或外伤史;合并糖尿病视网膜病变、青光眼、葡萄膜炎等其他眼部疾病;晶体处于半脱位或脱位的状态;既往有精神障碍相关疾病史;对麻醉药物或手术材料成分过敏。
观察组中男、女分别为25例、22例;年龄45~67岁,平均(56.23±4.05)岁;高度近视14例;PVR分级为A级5例,B级40例,C1级2例。对照组中男、女分别为26例、20例;年龄46~68岁,平均(56.78±4.26)岁;高度近视16例;PVR分级为A级3例,B级39例,C1级4例。两组一般资料比较,差异无统计学意义(P>0.05),有可比性。本研究已通过信阳职业技术学院附属医院医学伦理委员会审查。
1.2 手术方法
1.2.1对照组
接受PPV治疗:使用盐酸丙美卡因滴眼液(优尼特尔南京制药有限公司,国药准字H20103352,规格0.5%)滴患眼以麻醉眼球表面,0.75%碘伏常规消毒铺巾,盐酸利多卡因注射液(北京益民药业有限公司,国药准字H11020322,规格2 mL∶40 mg)和盐酸布比卡因注射液(山东华鲁制药有限公司,国药准字H37022106,规格5 mL∶25 mg)进行球后麻醉。麻醉完成后,使用开睑器撑开眼睑,用25G巩膜穿刺刀于角膜缘3.5 mm处做标准穿刺加套管切口,于手术显微镜下直视行闭合式玻璃体切割,术中行气液交换,利用激光封闭视网膜裂孔。必要时于玻璃体腔内注射曲安奈德注射液(昆明积大制药股份有限公司,药准字H53021604,规格1 mL∶40 mg)进行玻璃体染色,剥除相应病变区的玻璃体后界膜,注入适量硅油,术毕使用8-0可吸收线缝合巩膜和球结膜穿刺口。
1.2.2观察组
接受RSB治疗:麻醉方式同对照组,麻醉完成后设置牵引线的附着点为裂孔所在象限的近角巩膜缘的巩膜组织,注意在牵拉缝线过程中将操作深度控制在巩膜2/3厚度,跨距为2~3 mm,以免缝线切割撕裂巩膜组织,并借助该角巩膜缘牵引缝线,使裂孔所在象限的手术视野充分暴露。之后于角巩膜缘后8~10 mm处,做一平行于角巩膜缘结膜切口,切口直径不超过10 mm。采用婴幼儿开睑器撑开眼睑,暴露裂孔周围巩膜组织,之后在间接检眼镜下定位、标示裂孔,并对裂孔进行冷凝冷冻。在对裂孔进行冷凝冷冻时需临时撤掉婴幼儿开睑器,以便于手术医生对眼底病变进行观察,最后给与硅胶海绵巩膜外垫压固定,术毕使用使用8-0可吸收线间断缝合球结膜切口。两组患者术后均完成6个月随访。
1.3 观察指标
(1)视网膜复位情况:记录两组患者初次手术视网膜复位成功情况。(2)视力恢复情况:分别于两组患者术前、术后1周、术后3个月、术后6个月使用KR-800型验光仪(日本拓普康)进行初步验光获得患者球镜及柱镜度数,再由专业验光师根据计算机验光单进行人工验光,获取两组患者最佳矫正视力(best corrected visual acuity,BCVA)。视力结果记录为标准对数视力,统计分析时转换为最小分辨角对数(logarithm of the minimum angle of resolution,LogMAR)视力,视力越好LogMAR值越低。(3)并发症:记录两组患者术后并发症发生情况,如医源性视网膜裂孔、并发性白内障、髙眼压、黄斑前膜等。
1.4 统计学分析
2 结果
2.1 视网膜复位情况
观察组初次手术视网膜复位成功率[91.49%(43/47)]稍低于对照组[95.65%(44/46)],但差异无统计学意义(χ2=0.156,P=0.693)。
2.2 视力恢复情况
方差分析结果表明,组间、时点、组间时点交互作用有统计学意义(P<0.05)。两组术前、术后6个月BCVA比较,差异无统计学意义(P>0.05);两组术后1周、术后3个月、术后 6个月BCVA均较术前逐渐降低,且观察组术后1周、术后3个月BCVA比对照组低。见表1。
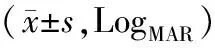
表1 两组不同时期BCVA比较
2.3 并发症
观察组并发症总发生率较对照组低,差异有统计学意义(P<0.05)。见表2。
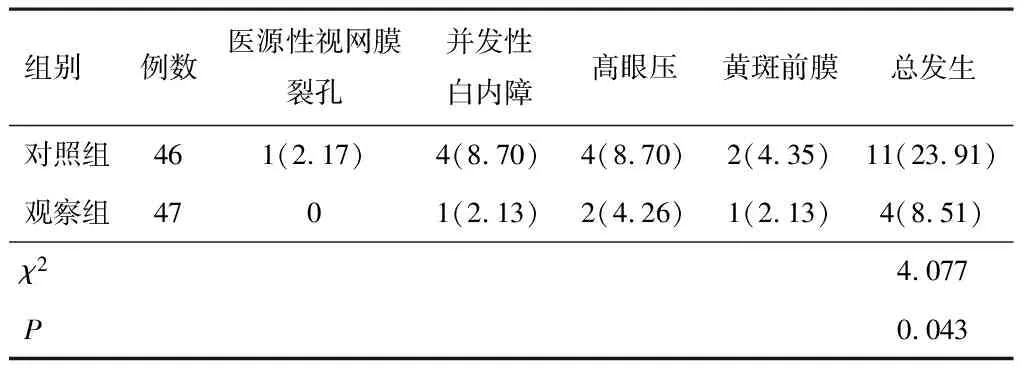
表2 两组并发症比较[n(%)]
3 讨论
手术是目前治疗孔源性视网膜脱离的有效手段,治疗的目的在于修补裂孔,减少玻璃体对视网膜的牵拉,最大限度地促进患者视力改善[8]。SB为治疗孔源性视网膜脱离的经典术式之一,手术主要通过在裂孔相应的眼球壁表面,用硅胶海绵或硅胶带向眼球内部顶压裂孔,促使裂孔封闭、视网膜复位[9]。但SB术中需充分暴露巩膜,常较大范围地切开结膜,可导致术后结膜瘢痕和眼表损害,患者术后早期术眼可出现眼表不适症状,影响泪膜稳定性和泪液分泌。而RSB术中可避免做角巩膜缘结膜切口,能够很好地规避上述问题[10]。PPV是治疗孔源性视网膜脱离的另一重要术式,主要通过切除混浊的玻璃体、解除除玻璃体视网膜牵拉,并利用眼内填充物来复位视网膜[11]。现为明确RSB与PPV治疗孔源性视网膜脱离哪种术式更优,本文做进一步研究探讨。
本研究对比观察RSB与PPV在孔源性视网膜脱离治疗中的效果,结果显示,两组患者初次手术视网膜复位成功率对比差异无统计学意义,复位成功率均超过90%,可见RSB与PPV均可有效复位孔源性视网膜脱离患者的视网膜。
本研究通过对比两组患者术前、术后1周、术后3个月、术后6个月BCVA,发现RSB与PPV均可促进孔源性视网膜脱离患者视力改善,但与PPV相比,孔源性视网膜脱离患者RSB术后早期视力恢复较快。分析原因在于,PPV术中需硅油填充,可对视网膜产生机械作用,且乳化的硅油滴可对视网膜产生毒力作用,进而导致视网膜外核层、外丛状层和神经节细胞层变薄,影响患者视力的早期恢复[12]。而RSB术中无需硅油填充,对眼球干扰较小,且术中于角巩膜缘后8~10 mm处做平行于角巩膜缘的结膜切口,借助角巩膜缘牵引缝线,暴露裂孔所在象限手术视野,以避免角巩膜缘结膜切口和眼外直肌牵引缝线,使角巩膜缘组织得以在不影响手术效果的前提下被充分保护,进而减少手术对眼睛的损伤,有利于患者术后视力的早期恢复[13-14]。
此外,本研究还发现,观察组并发症总发生率较对照组低,说明与PPV相比,RSB可减少孔源性视网膜脱离患者术后并发症的发生。分析原因在于,PPV术中需切除玻璃体,会使患者眼内环境变得脆弱,眼睛失去玻璃体的保护易发生白内障。同时,术中硅油填充,会使患眼晶状体的含水量发生改变,影响晶状体营养代谢,导致晶状体混浊,进而增加并发性白内障的发生。此外,硅油填充也会引起眼压升高,增加髙眼压的发生[15]。而RSB治疗孔源性视网膜脱离不会破坏原有的玻璃体,术中也无需填充硅油,有利于眼内环境的维稳,因此并发性白内障、髙眼压的发生率较低[16]。
4 结论
RSB与PPV均可有效复位孔源性视网膜脱离患者的视网膜,促进视力改善。但与PPV相比,孔源性视网膜脱离患者RSB术后早期视力恢复较快,且术后并发症发生率较低。

