沙利度胺与二丁酰环磷腺苷钙治疗中重度寻常型银屑病临床比较*
赵 婧,顾丽群,刘海琴
(1. 南通大学附属南通第三医院·江苏省南通市第三人民医院,江苏 南通 226001; 2. 江苏省南通市疾病预防控制中心,江苏 南通 226001)
银屑病为常见慢性易复发的炎性皮肤病,可分为寻常型、关节型、红皮病型和脓疱型,以寻常型最常见(全球发病率为2%~3%[1]),临床表现以鳞屑性的红斑、斑块为主[2],可遍布全身,病程较长。银屑病给患者和社会带来了沉重的负担[3]。其发病机制尚未完全明晰,可能与家族遗传、炎性反应及血管新生有关[4-5]。沙利度胺(THD)具有调节免疫、抗炎、抑制新生血管生成等作用,可镇静止痒,减轻银屑病炎症部位的瘙痒感[6-7];二丁酰环磷腺苷钙(CDC)可催化三羧酸循环和氧化磷酸化反应,增加表皮的环磷酸腺苷浓度,抑制表皮细胞增殖,减少或消除皮损处的鳞屑。临床证实两者均可用于治疗寻常型银屑病[8-11],本研究中进一步对比了两者治疗中重度寻常型银屑病的临床疗效。现报道如下。
1 资料与方法
1.1 一般资料
纳入标准:符合《国内外最新银屑病诊疗指南解读——疾病严重程度评估及生物制剂治疗》中重度寻常型银屑病的诊断标准[12];入院前2 周内未接受过生物制剂、糖皮质激素、维A酸类药物、免疫抑制剂等系统治疗药物;年龄18~75岁;银屑病皮损面积和严重指数(PASI)评分≥10分或体表受累面积(BSA)≥3%[13]。本研究经医院医学伦理委员会批准,患者签署知情同意书。
排除标准:住院期间已接受前述药物及抗菌药物治疗;肝肾功能异常、心血管疾病、自身免疫性疾病、淋巴造血系统疾病、其他皮肤病等;临床资料不完整,非正常剂量给予CDC 或THD,中途中断治疗或疗程不足;对本研究拟用药物过敏。
病例选择与分组:选取南通大学附属南通第三医院(下文以我院代称)2020年3月至2022年7月收治的中重度寻常型银屑病患者120例,按随机数字表法分为THD 组和CDC 组,各60 例。两组患者一般资料比较,差异无统计学意义(P>0.05),具有可比性。详见表1。
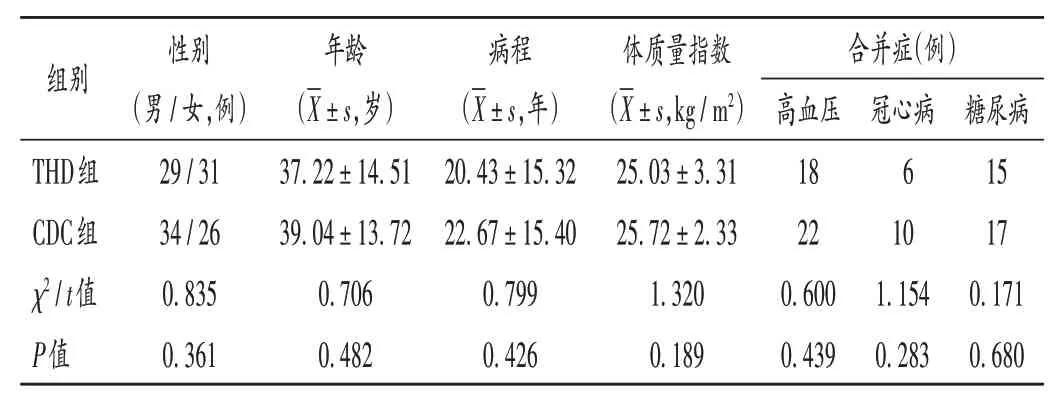
表1 两组患者一般资料比较(n=60)Tab.1 Comparison of the patients′ general data between the two groups(n = 60)
1.2 方法
两组患者皮疹处均予尿素乳膏(我院医院制剂,苏药制字H04002747)外用,每天2次;THD 组患者予沙利度胺片(常州制药厂有限公司,国药准字H32026130,规格为每片50 mg)口服,每次100 mg,每天2次;CDC组患者予注射用二丁酰环磷腺苷钙(上海第一生化药业有限公司,国药准字H31022649,规格为每瓶20 mg)40 mg,加入5%葡萄糖注射液(辽宁民康制药有限公司,国药准字H20054022,规格为每瓶250 mL)250 mL 静脉滴注,每天1次。两组患者均连续治疗5个月。
1.3 观察指标与疗效判定标准
皮损程度:采用BSA 和PASI 评分综合评估银屑病患者的红斑变化、皮损面积、鳞屑严重程度和浸润程度。1)BSA 评分标准[13]。1个手掌大小约占体表面积的1%,计为1 分。BSA < 3 分,3~10 分,> 10 分分别为轻、中、重度皮损,后两者需要治疗。2)PASI评分标准[13]。(1)皮损面积(A)评分,计算头部、上肢、躯干、下肢皮损面积占各部位的面积百分比并评分。无皮疹,0 分;皮疹面积为1%~9%,1 分;10%~29%,2 分;30%~49%,3 分;50%~69%,4分;70%~89%,5分;90%~100%,6分。并分别设置各项系数依次为0.1,0.2,0.3,0.4。(2)严重程度评分,对红斑(E)、浸润(I)、鳞屑(D)发生情况均按5 级评分。无,0 分;轻度,1 分;中度,2 分;重度,3 分;极重度,4 分。PASI 评分= 头部评分[(E + I + D)× A ×0.1]+ 上肢评分[(E + I + D)× A × 0.2]+ 躯干评分[(E+I+D)×A×0.3]+下肢评分[(E+I+D)×A×0.4]。分值越低表明病情越轻。
血液学指标:采集患者治疗前后的空腹静脉血,采用全自动生化分析仪检测总胆固醇(TC)、甘油三酯(TG)、尿酸(UA)水平。
血清学指标:采集患者治疗前后的空腹静脉血,常规离心,取血清,采用酶联免疫吸附(ELISA)法测定血清血管内皮生长因子(VEGF)、碱性成纤维细胞生长因子(bFGF)、肿瘤坏死因子- α(TNF - α)、白细胞介素6(IL-6)、白细胞介素17(IL-17)水平。试剂盒购自上海科华生化技术有限公司,严格按说明书操作。
疗效判定[14]:治愈,BSA 值降低≥90%;显效,BSA值降低60%~< 90%;有效,BSA 值降低30%~< 60%;无效,BSA值降低<30%。总有效=治愈+显效+有效。
安全性:观察两组患者治疗过程中嗜睡、头晕、呕吐、便秘、恶心、腹胀等不良反应发生情况,必要时停药并进行特殊处理。
预后:记录患者治疗后3,6个月内再入院情况。
1.4 统计学处理
采用SPSS 23.0 统计学软件分析。计数资料以率(%)表示,行χ2检验;正态分布的计量资料以±s表示,行t检验。P<0.05为差异有统计学意义。
2 结果
结果见表2 至表6。治疗后3,6 个月,THD 组再住院率分别为16.67% 和25.00%,显著低于CDC 组的46.67%和78.33%(P<0.05)。
表2 两组患者PASI及BSA评分比较(±s,分,n=60)Tab.2 Comparison of PASI and BSA scores between the two groups(±s,point,n = 60)
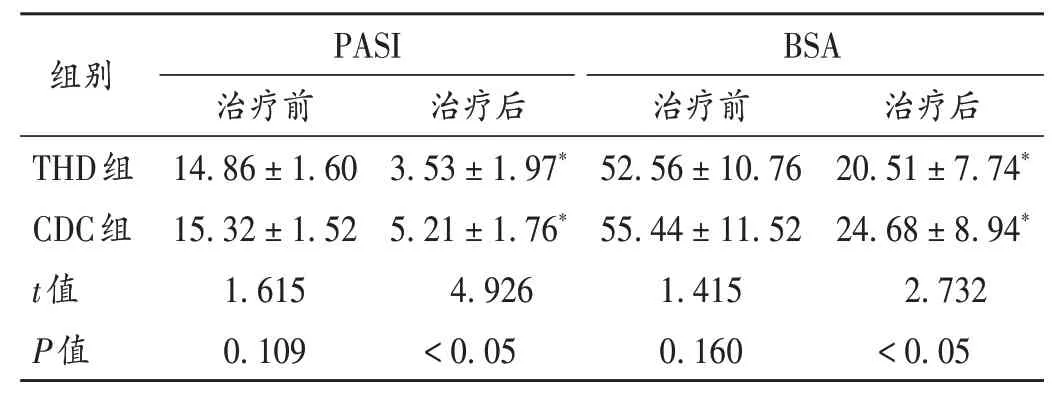
表2 两组患者PASI及BSA评分比较(±s,分,n=60)Tab.2 Comparison of PASI and BSA scores between the two groups(±s,point,n = 60)
注:与本组治疗前比较,*P < 0.05。表4、表6同。Note:Compared with those before treatment,*P < 0.05 (for Tab.2,Tab.4 and Tab.6).
组别THD组CDC组t值P值PASI治疗前14.86±1.60 15.32±1.52 1.615 0.109治疗后3.53±1.97*5.21±1.76*4.926<0.05 BSA治疗前52.56±10.76 55.44±11.52 1.415 0.160治疗后20.51±7.74*24.68±8.94*2.732<0.05
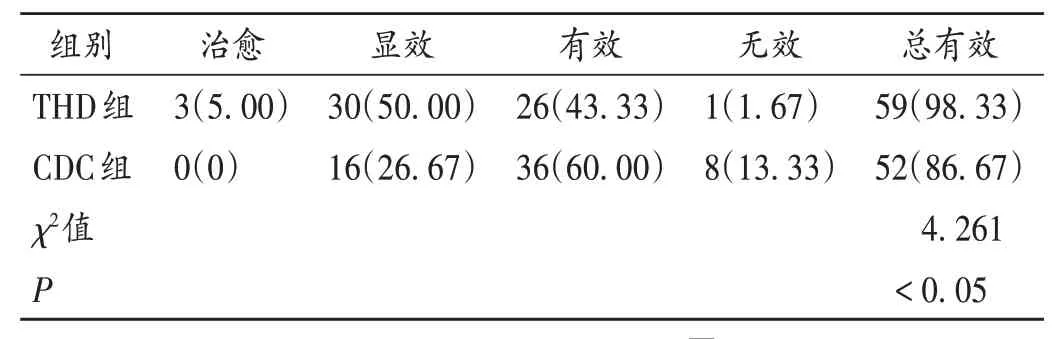
表3 两组患者临床疗效比较[例(%),n=60]Tab.3 Comparison of clinical efficacy between the two groups[case(%),n = 60]
表4 两组患者血液学指标比较(±s,n=60)Tab.4 Comparison of hematological indexes between the two groups(±s,n = 60)
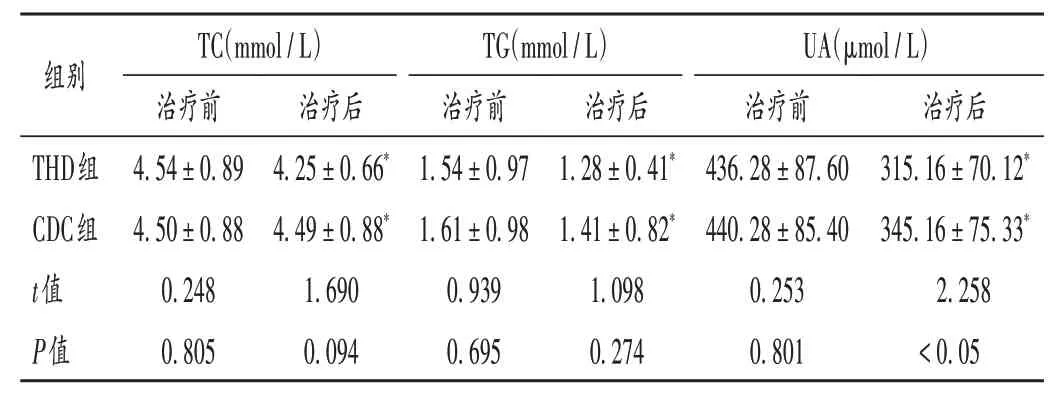
表4 两组患者血液学指标比较(±s,n=60)Tab.4 Comparison of hematological indexes between the two groups(±s,n = 60)
组别THD组CDC组t值P值TC(mmol/L)治疗前4.54±0.89 4.50±0.88 0.248 0.805治疗后4.25±0.66*4.49±0.88*1.690 0.094 TG(mmol/L)治疗前1.54±0.97 1.61±0.98 0.939 0.695治疗后1.28±0.41*1.41±0.82*1.098 0.274 UA(μmol/L)治疗前436.28±87.60 440.28±85.40 0.253 0.801治疗后315.16±70.12*345.16±75.33*2.258<0.05
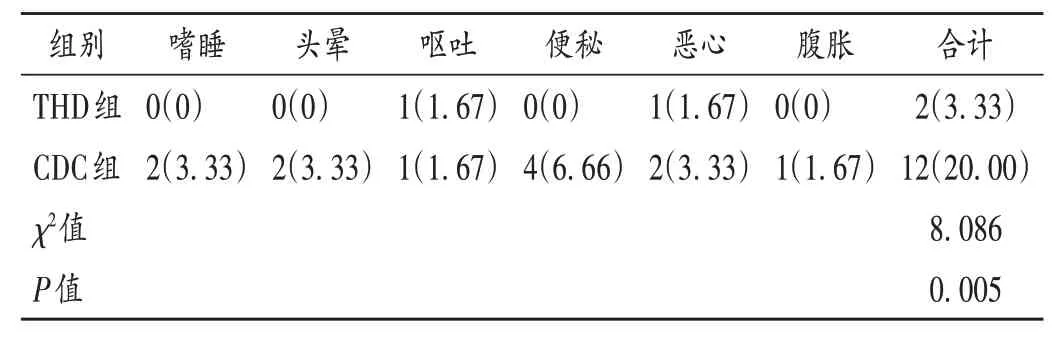
表5 两组患者不良反应发生情况比较[例(%),n=60]Tab.5 Comparison of the incidence of adverse reactions between the two groups[case(%),n = 60]
表6 两组患者血清学指标比较(±s,ng/L,n=60)Tab.6 Comparison of serological indexes between the two groups(±s,ng / L,n = 60)
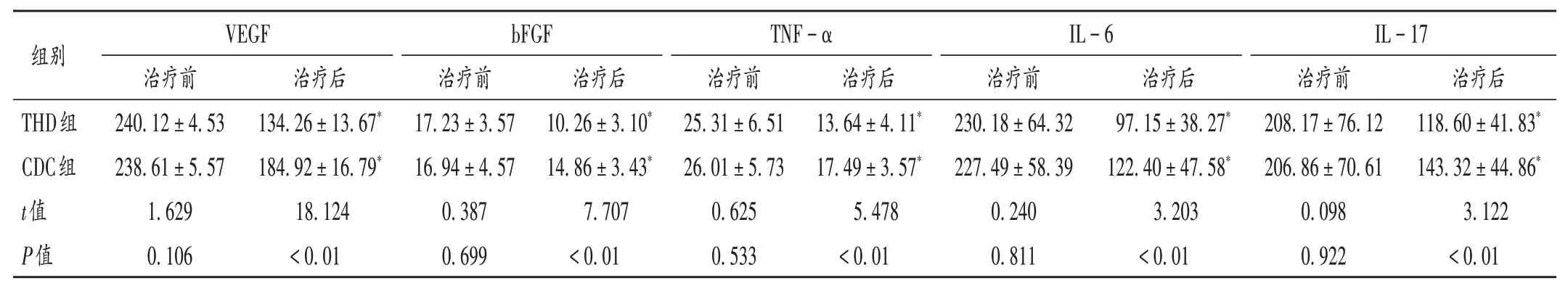
表6 两组患者血清学指标比较(±s,ng/L,n=60)Tab.6 Comparison of serological indexes between the two groups(±s,ng / L,n = 60)
组别THD组CDC组t值P值VEGF治疗前240.12±4.53 238.61±5.57 1.629 0.106治疗后134.26±13.67*184.92±16.79*18.124<0.01 bFGF治疗前17.23±3.57 16.94±4.57 0.387 0.699治疗后10.26±3.10*14.86±3.43*7.707<0.01 TNF-α治疗前25.31±6.51 26.01±5.73 0.625 0.533治疗后13.64±4.11*17.49±3.57*5.478<0.01 IL-6治疗前230.18±64.32 227.49±58.39 0.240 0.811治疗后97.15±38.27*122.40±47.58*3.203<0.01 IL-17治疗前208.17±76.12 206.86±70.61 0.098 0.922治疗后118.60±41.83*143.32±44.86*3.122<0.01
3 讨论
银屑病的病因复杂,且易复发,甚至可能终身不愈。银屑病常规治疗药物包括免疫抑制剂、糖皮质激素、维A酸类药物、生物制剂等,但长期使用会产生药物依赖性,并可能引起肝肾功能障碍、低血压、皮肤瘙痒、免疫力低下、诱发感染及肿瘤等不良反应。THD 属免疫调节药物,可通过抑制TNF - α 等诱导的磷酸化,降低炎性基因的表达水平,最终达到抑制炎性反应的目的[15-17]。文莉等[11]的研究表明,THD 用于银屑病的治疗效果较好。CDC 是激素的第二信使,可催化人体内最基本的生物学新陈代谢如三羧酸循环和氧化磷酸化反应,活化体内大量蛋白物质。刘晓明[12]、杨月等[18]的研究表明,CDC 作为外源性cAMP 衍生物,可抑制表皮细胞增殖分裂,减少炎性细胞的浸润。
本研究中,与CDC 组比较,THD 组临床总有效率更高,皮损控制程度更佳,治疗后BSA 更小。两者均可通过减少血管生成相关因子VEGF,bFGF,TNF - α 等分泌抑制血管生成。VEGF 主要功能为诱导和增强血管内皮细胞有丝分裂过程,不仅能调节炎性细胞因子的产生和造血干细胞的发育,还能增强血管通透性。研究证实,银屑病机体的角质形成细胞分泌大量VEGF,进一步加重皮损处炎性反应[11]。bFGF 在体内外对新生血管形成过程中有促分裂和趋化作用,主要生物学功能包括组织再生、血管生长、神经再生,具有降解基底膜的作用;在银屑病发生时,bFGF在表皮中的阳性表达程度显著升高[11]。TNF - α 是重要的促炎细胞因子,诱导T 淋巴细胞表达VEGF mRNA,主要调节辅助性T 淋巴细胞1(Th1细胞),能促进炎性细胞浸润与表皮细胞增生,导致更多的T 细胞活化而引起放大效应,银屑病患者的皮肤损伤处存在高表达的TNF-α[19]。本研究中,THD 降低血管生成相关因子VEGF,bFGF,TNF - α 效果更显著,表明其能更有效降低银屑病患者的炎性状态。IL-6 和IL-17 为致炎细胞因子,可调节宿主的免疫和炎性反应,具有一定的促炎生物学功能,与银屑病的发生、发展密不可分[20]。本研究中,THD 组患者的IL - 6 和IL - 17 水平降低较CDC 组更显著,且THD 组3,6 个月内再住院率显著低于CDC 组。表明与CDC 比较,THD在降低住院成本和风险方面更具有优势。
综上所述,与CDC 比较,THD 治疗中重度寻常型银屑病,可进一步改善血清学指标,减轻皮损处炎性反应效果更优。

