预防老年卧床患者压力性损伤的体位改变证据总结
白舸 王砚丽 刘瑞芳 邢唯杰 吴燕 张凤联
(1.内蒙古自治区人民医院,内蒙古 呼和浩特 010010;2.复旦大学护理学院,上海 200032)
压力性损伤(pressure injury,PI)是指局部皮肤和深部软组织的损伤,通常发生在骨骼突出的部位,或与医疗器械和其他设备相关。由于局部皮肤和深部软组织长期受到压迫,中断了毛细血管的血液供应,导致局部组织缺乏氧气和营养所致[1]。老年人由于皮肤感觉反应迟钝、皮下脂肪萎缩变薄和皮肤弹性下降等因素,导致皮肤易损性增加。因此,在同等压力及受压时间作用下,老年人更易发生PI。相关研究[2]显示:国外老年人PI的发生率为4.1%~32.2%。在我国,长期卧床的老年患者PI发生率为25.7%[3],年龄在80岁以上的患者PI现患率为5.33%[4]。每个患者每天治疗PI的成本为1.7~470.5欧元[5]。这不仅严重影响了老年人的生存质量,而且增加了他们的经济负担。PI可通过采取有效措施进行预防,而体位改变已被临床证实是预防PI的重要措施之一。目前,欧美国家的压力性损伤研究组织发布了针对PI的预防指南,并不断更新;国内外关于PI预防的高质量证据也在逐年增多,但这些证据涉及内容较多,比较缺乏针对老年卧床患者体位改变内容的凝练。部分研究[6]将证据范围限定在翻身间隔时间上,缺乏实践指导意义。因此,本研究针对预防老年卧床患者PI的体位改变这一主题,通过系统检索国内外高级别循证资源提取关键信息,形成系统的、有针对性的最佳证据总结并提出实践建议,促进临床护理人员安全有效地开展老年卧床患者体位改变措施。
1 资料与方法
1.1 证据纳入与排除标准采用PIPOST模型构建循证问题,据此界定证据纳入标准[7]:(1)证据应用的目标人群(population,P)为未发生PI的老年卧床患者。(2)干预措施(intervention,I)为体位改变管理,包括体位更换时间、保持体位的角度、体位更换的方法等。(3)证据应用的相关专业人员(professional,P)为护理人员。(4)结局指标(outcome,O)为PI发生率、PI风险评估率、患者满意度、患者住院日、护士实施预防PI体位改变措施的依从性、护士工作强度等。(5)证据应用场所(setting,S)为医疗机构和老年照护机构。(6)证据类型(type of evidence,T)为临床实践指南、临床决策、推荐实践、证据总结、系统评价、专家共识。优先选择近5年内公开发表的最新证据。排除标准:(1)重复的研究报告。(2)在非人类受试者中进行的研究。(3)无法获取全文的文献。(4)指南解读或翻译。
1.2 文献检索策略根据证据检索的“6S”模型,进行自上而下的计算机检索。检索循证资源数据库包括:BMJ最佳临床实践、UpToDate临床顾问、全球协作指南网、英国国家卫生与临床优化研究所、苏格兰校际指南网、JBI EBP、Cochrane图书馆、Pubmed、Medline、CINAHL、中国生物医学文献数据库、CNKI、万方数据库,补充检索美国国家压力性损伤咨询委员会、欧洲压疮咨询委员会、泛太平洋压力性损伤联盟、美国伤口造口失禁护理学会、加拿大伤口护理协会、加拿大安大略注册护士协会网站。
英文检索词包括“aged/older/elderly/geriatric/pressure injuries/pressure ulcers/pressure sores/bedsores/moving and lifting patients/repositioning/positioning/turning”;英文数据库以Pubmed为例,检索式为(aged[MeSH] OR adult[MeSH] OR older OR elderly OR geriatric) AND (pressure ulcers[MeSH] OR pressure injuries OR pressure sores OR bedsores OR bed sores OR decubitus) AND (moving and lifting patients[MeSH] OR repositioning OR positioning OR turning)AND (clinical practice OR best practice OR guideline OR evidence summary OR systematic review OR meta)。中文检索词包括“老年/高龄/压疮/压力性损伤/体位/翻身/间隔/时间/角度/预防/管理”;中文数据库以中国知网为例,检索式为(老年 OR 高龄 OR 成年人) AND (压疮 OR 压力性损伤) AND (体位 OR 翻身 OR 间隔 OR 时间 OR 角度 OR 预防 OR 管理)AND (指南 OR 专家共识 OR 证据总结 OR 证据汇总OR 推荐实践 OR 系统评价 OR meta分析),检索时间为建库至2023年5月31日。
1.3 证据质量评价由2名研究者对除指南外的其他证据分别进行独立评价,出现意见分歧时,由第3名研究者共同讨论形成一致结果;针对指南的评价按照上述流程由4名研究者进行单独评价。证据总结采用郝玉芳等[8]根据 JBI(Joanna Briggs institute)循证卫生保健中心证据总结核心要素制作的量表,进行方法学质量评价,包括6个条目,每一条目由“符合”和“不符合”进行判定。指南采用2017版临床指南研究与评价系统(appraisal of guidelines for research and evaluation, AGREE Ⅱ)[9]进行评价,由6个领域23个条目及2个总体条目构成,每个条目评分为1~7分,1分表示完全不符合,7分表示完全符合;采用组内相关系数(intraclass correlation coefficient,ICC)对评价者一致性进行检验。系统评价采用JBI质量评价工具[5]进行评价,包括11个条目,每一条目采用“是”“否”和“不确定”进行判定。包含meta分析的系统评价采用系统评价测量工具(a measurement tool to assess systematic reviews 2,AMSTAR 2)[10]进行评价,包括16项内容,每一项采用“是”“部分是”和“否”进行判定,并根据总体质量进行分级,包括“高质量”“中质量”“低质量”和“极低质量”。专家共识和专家意见类证据采用JBI标准对专家共识和专业意见类文章的方法学质量评价工具[11]进行评价,包括6个条目,每个条目采用“是”“否”“不清楚”和“不确定”进行判定。
1.4 证据汇总、分级和推荐级别由2名研究者独立进行纳入文献的阅读和证据的提取、汇总,当纳入证据结论存在冲突时,优先选择高等级、高质量、新发表的证据。由第3名研究者对证据提取结果进行讨论,最终形成一致意见。由研究小组对相似证据进行主题汇总,并讨论形成一致结论。由于不同来源的证据其证据分级系统存在差异,因此本研究统一采用JBI 证据预分级及证据推荐级别系统 (2014 版)对纳入证据进行分级,由高到低分为1~5级。对来源于JBI的证据直接提取其原有证据等级。对已有分级的证据,分析其原有证据分级系统的评价标准,结合证据来源的原始文献转化为JBI证据等级;不同来源的证据存在冲突或不一致时,追溯其原始文献进行分析。
2 结果
2.1 证据检索结果初步检索共获得1 041篇文献,导入Endnote排除重复文献162篇,阅读标题、摘要和全文排除文献867篇,最终纳入12篇证据,包括2篇指南[1,12]、7篇系统评价[4,13-18]、3篇证据总结[6,19-20]。文献筛选流程图,见图1;纳入证据一般特征,见表1。
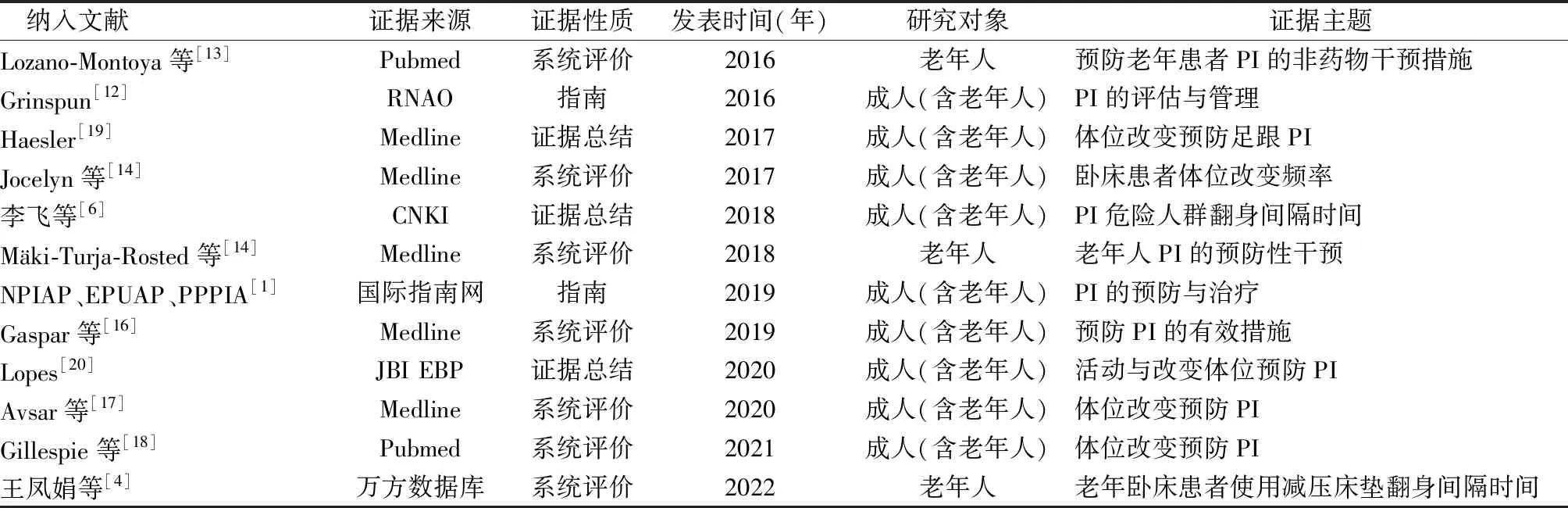
表1 纳入证据一般特征(n=12)
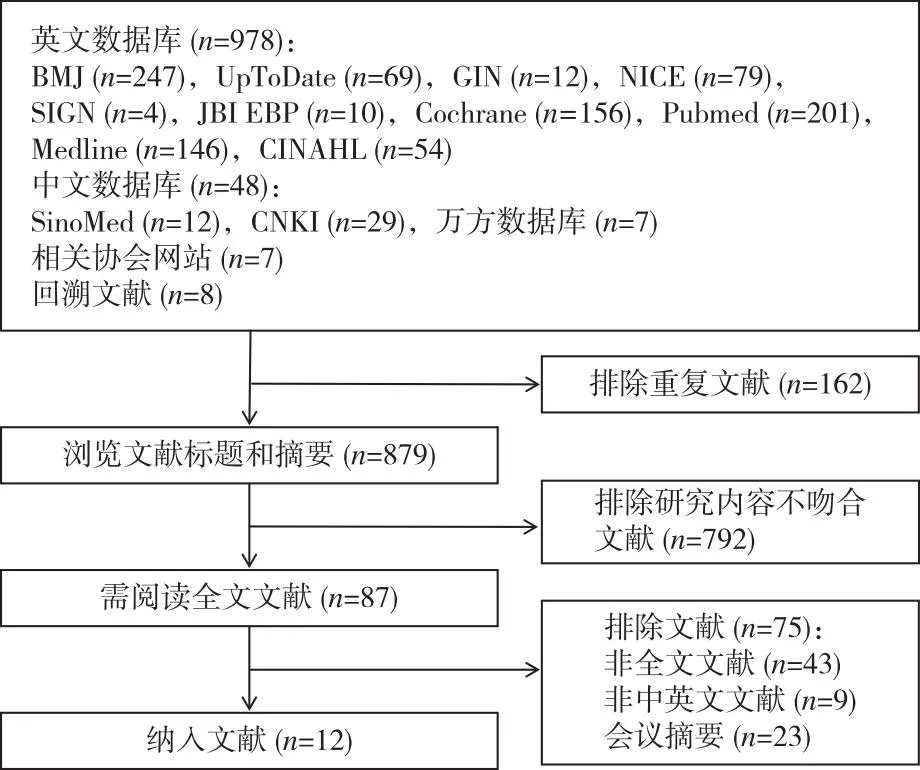
图1 文献筛选流程图
2.2 证据质量评价结果
2.2.1证据总结 本研究纳入3篇证据总结[6,19-20],采用郝玉芳等[8]设计的证据总结评价表进行评价。3篇证据总结整体质量较高,予以纳入,见表2。

表2 纳入证据总结的方法学质量评价结果(n=3)
2.2.2临床实践指南质量评价结果 见表3。
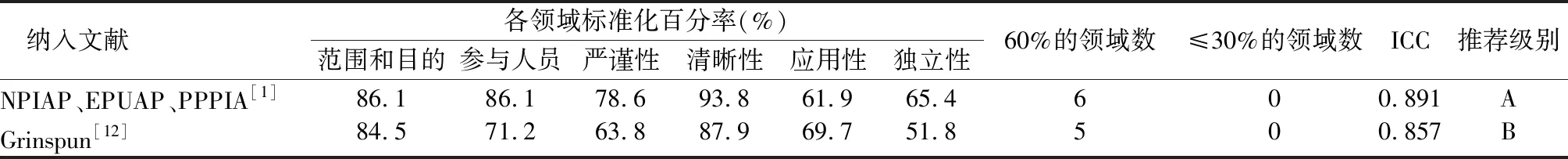
表3 纳入临床实践指南方法学质量评价结果(n=2)
2.2.3系统评价质量评价结果 见表4。

表4 纳入系统评价方法学质量评价结果(n=4)
2.2.4系统评价/meta分析质量评价结果 见表5。
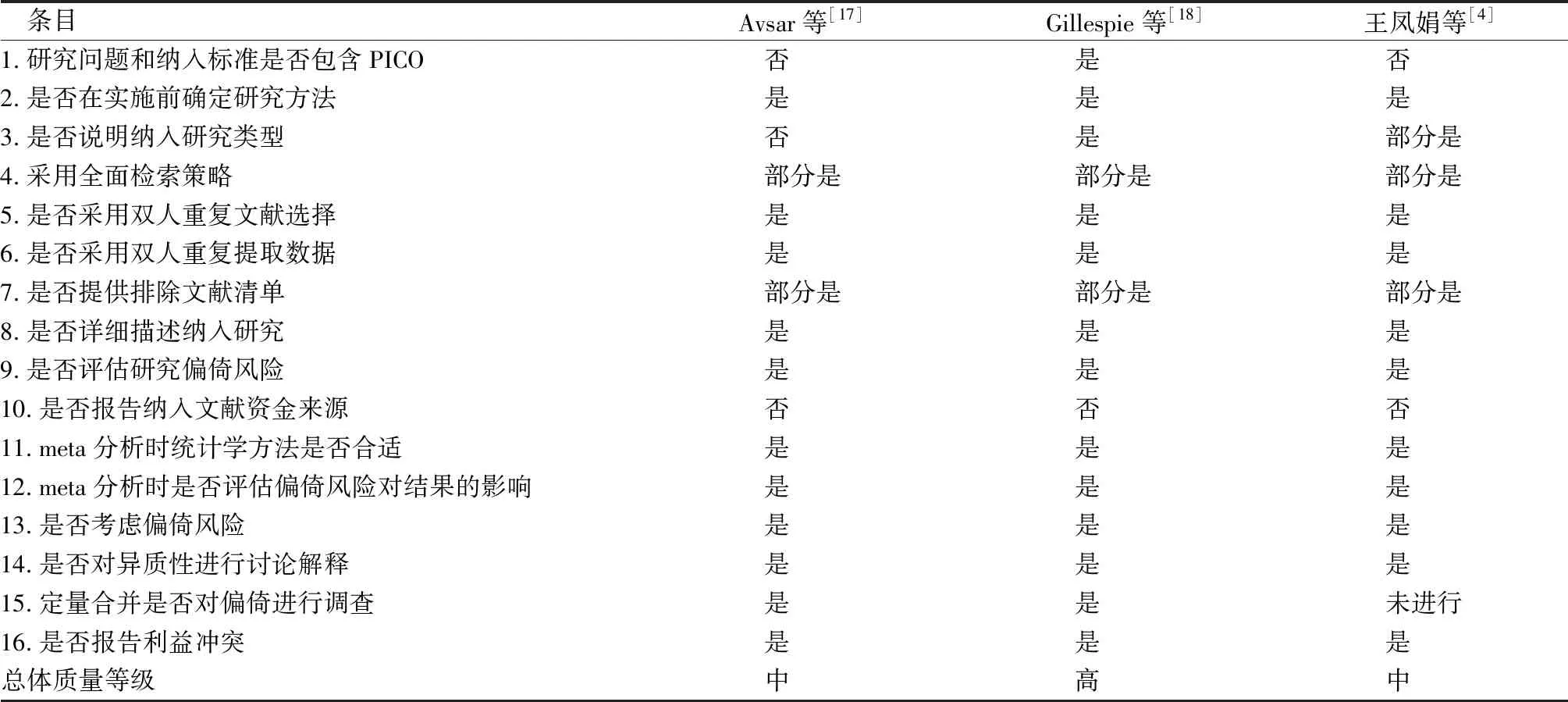
表5 纳入系统评价/meta分析的质量评价结果(n=3)
2.3 证据汇总本研究共从纳入文献中提取40条证据,对证据进行归纳分析后,最终形成风险评估、间隔时间、角度和姿势、辅助与指导4个证据类别,12个证据主题,其中10个证据主题为1级证据,见表6。
3 讨论
3.1 风险评估在风险评估这一证据主题中,有8条证据阐述了老年卧床患者PI风险评估的重要性及变换体位时进行风险评估的要求。老年卧床患者由于存在高龄、活动受限、营养不良、感知觉功能障碍等多个PI风险因素,而被判定为PI高危人群。因此,针对老年卧床患者,应根据其病情和自理能力,在改变体位时选择合适的评估工具进行风险评估,以利于尽早识别风险因素并开展预防措施。临床常用的PI风险评估工具包括Barden量表、Norton量表、Waterlow量表等,但每一种量表均不能全面的反映所有危险因素[1,21]。因此,护士在为患者改变体位前,应综合多种量表及患者的自身情况对风险因素进行判定,而不是根据护理常规中规定的翻身间隔时间机械性地执行体位改变。目前,单纯采用结构化的PI风险评估是不够的,需要运用先进手段识别老年卧床患者的PI风险。部分研究[22-23]发现,皮下水分(subepidermal moisture,SEM)扫描仪在PI出现皮肤外观变化之前可以检测早期的组织损伤,并有望作为PI风险评估的客观辅助手段。
3.2 间隔时间在间隔时间这一证据主题中,有4条证据阐述了老年卧床患者体位改变的间隔时间。与以往国内护理常规中规定的2 h翻身间隔时间不同,本研究纳入的证据中指出,老年卧床患者至少每2~4 h更换1次体位,使用减压床垫的老年卧床患者需每4 h更换1次体位,夜间应每3 h变换1次30°角侧卧位。针对具体的翻身间隔时间,虽然国内外开展了大量的研究,但仍然存在较大争议,尚未形成统一结论。《国际压力性损伤指南(2019版)》[1]指出,对于老年卧床患者均应制定个性化的翻身计划,而不是执行统一的翻身时间。因此,我国护理常规中对于预防PI的翻身间隔时间存在一定误区,但考虑到目前国内有限的医疗资源,对所有老年卧床患者全部实施个性化的翻身计划仍存在较大困难。
3.3 角度和姿势在角度和姿势这一证据主题中,针对老年卧床患者侧卧角度、床头抬高角度、辅助工具使用和足部抬高方面均作出了明确规定。
3.3.1老年卧床患者侧卧角度和床头抬高角度 本研究纳入的3条证据均推荐老年卧床患者侧卧位的角度应保持在30°。研究[24-25]指出,与90°侧卧位相比,30°侧卧位对于肢体的压力较小,受压部位皮肤温度较低、血流量较高,且PI发生率显著降低。老年卧床患者除饮食、治疗等需要外,处于卧位时床头应尽量保持水平位,床头抬高角度不超过30°。当床头高度超过30°时,患者骶尾部和足跟部受到的压力和剪切力增加,从而增加PI发生的可能性[26]。在抬高床头前,为了避免患者身体下滑所造成的骶尾部摩擦力,应先抬高患者的膝盖,利用床面的倾斜度改变体位。
3.3.2辅助工具 随着体位改变手段的不断升级,国外学者开展了针对体位改变系统(patient positioning system,PPS)的研究[27-29]。该系统包括1个带有控制表面和集成把手的低摩擦滑动片,以减少患者翻身所需的力量;1个内置的防剪切带,防止患者在床上滑动;1个一次性微气候身体垫,用于控制体温和湿度;2个30°楔形垫,用于帮助患者进行30°翻身。通过使用PPS,可以有效评估老年卧床患者翻身角度是否符合规定的要求。1项随机对照实验[26]显示:通过使用PPS系统,可使患者的PI发生率降低69%。有学者[30]通过1项随机对照试验对电动翻转系统预防PI的有效性进行研究。通过使用电动翻转系统重新分配机械负荷,可增加患者局部组织的血流量和组织灌注,防止皮肤完整性受损,从而防止PI的发生。此外,在电动翻转系统的帮助下,护理人员无需手动翻动患者,可有效避免因改变体位而产生的职业损伤。
3.3.3足部抬高 对于长期卧床的老年患者,由于足跟部骨骼突出缺少脂肪组织的保护且长期受压,因此足跟部也是PI的好发部位[1]。特别是患有糖尿病的老年卧床患者,一旦足跟部发生PI,会增加患者感染的概率,严重者甚至可能威胁生命。1项高质量证据[17]显示:通过抬高小腿将足跟抬离床面可以有效降低足跟PI的发生率。在抬高小腿支撑物的选择上,与常规使用枕头抬高小腿相比,足跟悬挂靴、“蛋壳形”泡沫支撑垫、弹性泡沫楔形垫在足跟PI的预防上,均有良好效果[31-33]。其中,足跟悬挂靴除防止足跟PI外,还可有效预防足下垂的发生。此外,研究[17,30]显示:在足跟部放置灌水的手套或输液袋,对于足跟PI的预防并没有效果,并且会导致患者跟腱处压力增加,这也是护理人员在足跟PI预防中的一个行为误区。
3.4 辅助与指导2项高质量证据[1,14]指出,为了减少翻身计划与实际执行之间的差距,通过屏幕提示列表、患者传感器或音乐闹钟对患者的翻身计划进行提示,可有效地降低老年卧床患者PI的发病率。对于长期卧床但尚能自行改变体位的老年患者,可指导其进行减压运动,如左右侧倾减压、双臂抬臀减压、下肢抬高减压等方法,减轻受压部位的压力[34]。1项中等质量证据[35]指出,可考虑使用连续床旁压力监测图作为PI预防的辅助工具。连续床旁压力监测图(continuous bedside pressure mapping, CBPM)是一种实时监测患者床面压力和床上移动的技术。该技术通过屏幕显示患者体表压力的分布情况及大小,识别身体受压部位,帮助护理人员更有效地改变患者的体位和使用减压设备。1项系统评价[36]显示:在使用CBPM技术的9项研究中,有5项研究结果指出PI的发生率总体降低了88%。CBPM的运用无疑为护理人员有效预防PI提供有力帮助。但是,目前只有少数国家针对CBPM开展了相关研究,作为PI预防的新兴手段,其适宜性和推广性有待进一步研究。
综上所述,本研究通过系统检索,总结了老年卧床患者PI预防的最佳证据,并从风险评估、间隔时间、角度和姿势、辅助和指导4个方面提出了实践建议。旨在指导护理人员根据最佳证据总结,规范老年卧床患者体位改变的管理,有效预防PI的发生。在未来的研究中,将根据预防老年卧床患者PI的体位管理最佳证据,进行证据转化,推动证据的落实。

