基于医疗机构真实世界数据的丙型肝炎医保报销政策实施效果评估
赵子淇 刘乙瑶,2 苟亮文 郭昭廷 冯海欢 胡明
(1四川大学华西药学院 成都 610041;2四川大学华西医院大数据中心 成都 610044;3四川大学华西医院医保办 成都 610044)
丙型病毒性肝炎(以下简称丙型肝炎),是由丙型肝炎病毒(hepatitis C virus,HCV)引起的一种传染病,病毒血症持续6个月仍未清除的,为慢性HCV感染[1]。丙型肝炎呈全球性流行,根据世界卫生组织(World Health Organization,WHO)的统计数据,全球范围内抗-HCV阳性率为3%[2]。我国一般人群的抗-HCV阳性率为0.43%[3],但由于我国人口基数大,全国共计约有760万例丙型肝炎感染者[1]。慢性丙型肝炎病情呈长期进展,且大多数患者确诊时已处于疾病晚期,并常发展为肝硬化和肝癌[4],对患者生命健康造成严重危害。慢性丙型肝炎还给患者及其家庭以及社会带来较为沉重的经济负担。根据2016年一项在中国开展的慢性HCV感染患者成本调研结果[5]和中国肝移植注册网站的统计数据测算,代偿期肝硬化和失代偿期肝硬化的平均综合治疗费用分别为每年1.8万元和3万元,肝移植第一年和后续年的治疗费用为每年62.9万元和9.2万元[1]。根据国家统计局数据,该治疗费用均已远远超过我国居民的人均可支配收入。HCV一旦发生疾病进展,会对患者家庭造成沉重的经济负担。
国内外慢性丙型肝炎相关指南均建议所有慢性丙型肝炎患者(HCV-RNA阳性),无论是否肝硬化、合并慢性肾脏疾病或肝外表现,均应接受抗病毒治疗以获得治愈,阻止进展为肝硬化、肝癌等晚期肝病,提高患者长期生存率,改善患者生活质量,预防HCV传播[6-8]。DAA是一类小分子化合物,能直接作用HCV复制的重要环节,达到有效抑制病毒的作用[9]。临床研究显示,DAA药物在已知主要基因型和主要基因亚型的HCV感染者中都能达到90%以上的持续病毒应答率(sustained virological response,SVR)[10]。2018年欧洲肝病学会(European Association for the Study of the Liver,EASL)HCV指南中,无干扰素(interferon,IFN)、无利巴韦林、基于DAA的方案被推荐作为无肝硬化或代偿性肝硬化的HCV感染患者的首选方案[11]。
DAA药物治疗方案显著提高了丙型肝炎治疗效果,但由于药品价格较高,DAA药物的可及性和可负担性较低,限制了其广泛使用[12]。为减轻患者疾病负担,2018年11月,成都市人力资源和社会保障局发布《关于对丙型肝炎门诊医疗费实施医疗保险分类付费有关问题的通知》,将疾病诊断为丙型肝炎的成都市职工或城乡居民参保患者在门诊治疗丙型肝炎产生的DAA药物、相关检查检验等费用纳入丙型肝炎门诊医疗分类付费保障范围(以下简称门诊特病报销政策)。2019年,三种DAA药物通过国家医保谈判纳入国家医保目录,成都市对这三种DAA药物实施单行支付管理,给予了较其他医保乙类药品更高的报销待遇(以下简称单行支付政策)。成都市创新性的医保政策是否能够有效促进丙型肝炎的防治以达到消除丙型肝炎的目标,以及政策实施前后丙型肝炎患者的医疗负担变化情况等,有待进一步评估。
本研究拟基于成都市某三甲医院数据库的真实世界数据,采用间断时间序列模型(interrupted time series,ITS)等方法,从诊疗情况和医疗费用方面分析成都市HCV医保报销政策实施前后丙型肝炎患者诊疗行为和疾病负担变化情况,为丙型肝炎防治工作的开展以及医保支付政策的制定和完善提供参考和依据。
1 资料与方法
1.1 数据来源
本研究数据来源于成都市某三甲医院电子病历记录。该医院为成都市三个丙型肝炎定点医疗机构之一,收治患者覆盖范围较广,对总体人群具有一定代表性。提取2016年11月至2020年12月诊断为丙型肝炎的市门特患者,市门特和普通门诊中所有使用DAA药物的患者诊疗情况、药品使用、费用结算等数据,以及2014年至2020年丙型肝炎患者治疗效果数据进行实证分析。
1.2 指标及计算方法
1.2.1 诊疗指标。诊疗指标包括门诊就诊人次和门诊治疗人次。登记号和医疗项目明细发生时间相同的记为一次就诊,医疗项目明细中存在药物使用记录的记为一次治疗。以明细发生时间为准,分别统计2016年11月至2020年12月每月的就诊人次和接受治疗人次。
1.2.2 医疗费用指标。医疗费用指标主要包括门诊单次结算总费用、门诊单次结算自付费用、门诊单次结算药品费用、门诊疗程总费用、门诊疗程自付费用、门诊疗程药品费用。由于成都市门特患者医疗费用三个月结算一次,以患者开始治疗的时间计算2016年11月至2020年12月每月开始治疗的患者人均单次结算总费用、自付费用和药品费用。传统方案(聚乙二醇干扰素和利巴韦林)治疗疗程至少48周,DAA药物方案疗程为12周,基于此计算丙型肝炎患者的疗程费用。由于患者数据仅来源于一家定点医院,可能存在患者转诊导致未完成一个疗程治疗的情况,无法精确获得每个患者的疗程费用。因此,对于使用传统方案的患者,以三个月的单次结算费用乘以4近似作为患者的疗程费用;对于使用DAA方案的患者,单次结算费用即为DAA方案的疗程费用。
1.2.3 DAA药物使用指标。药物使用指标包括DAA药物使用人次和DAA方案使用比例。基于数据可获得性,统计2018年11月至2020年12月每月使用DAA药物的人次以及各DAA方案使用情况。
1.2.4 治疗效果指标。治疗效果指标包括SVR率、获得SVR的时间、年人均门诊次数、年人均门诊时间间隔。患者治疗效果的主要衡量指标为SVR,即治疗结束后3~6个月RNA检测为阴性。本研究筛选出2014—2020年至少有一次HCVRNA检测呈阳性的患者,分别计算使用DAA药物的患者和使用传统方案的患者在完成一个疗程治疗后3~6个月RNA检测呈阴性的比例,并计算采用两种方案治疗的患者自首次RNA检测呈阳性至RNA检测转为阴性的平均时间。
1.3 数据统计与分析
1.3.1 数据分析方法。对于药物使用指标和治疗效果指标,首先采用描述性统计分析方法分析随时间变化使用药物品种、使用人数变化情况以及采用不同治疗方案的患者获得的治疗效果。在此基础上,对诊疗指标和医疗费用指标采用间断时间序列模型进行分析。通过收集每个政策实施前后多个时间点上结果指标的测量数据,比较结果指标在政策实施前后的瞬时水平变化和趋势变化,从而评估干预是否对结果指标产生影响。
1.3.2 待评价政策及时间段。本研究待评价政策包括2018年成都市针对丙型肝炎患者采取的门诊特病报销政策和2019年实施的国谈药单行支付政策。
成都市丙型肝炎门诊特病报销政策自2018年开始实施,对参保患者丙型肝炎门诊医疗费用实施分类付费。将患者在定点医疗机构治疗过程中发生的DAA药物费用按人头打包,最高支付限额为43100元/人,不设起付线。职工基本医疗保险参保人员报销比例为80%;城乡居民基本医疗保险参保人员中,高档缴费人员和低档缴费人员分别报销70%和60%。丙型肝炎药品范围包括索磷布韦维帕他韦片、奥比帕利片、达塞布韦钠片、艾尔巴韦格拉瑞韦片、阿舒瑞韦软胶囊、盐酸达拉他韦片、达诺瑞韦钠片。除药品费用以外的其他诊疗费用实施按项目付费,按照门诊特殊疾病的支付政策进行报销。诊疗费用由医疗保险经办机构与定点医疗机构结算,药品费用由医疗保险经办机构与供药保障机构结算。该政策于2018年11月开始实施,故设定门诊特病报销政策干预前观察期为2016年11月至2018年10月,干预后观察期为2018年11月至2019年12月。
成都市国谈药单行支付政策涵盖2019年底通过国家医保谈判降价进入医保目录的艾尔巴韦格拉瑞韦、来迪派韦索磷布韦、索磷布韦维帕他韦三种DAA药物,对单行支付药品实行“五定”管理,即定认定机构、定治疗机构、定责任医师、定供药机构、实名制管理。在报销政策上不区分门诊、住院,不计起付线,直接由基本医保基金按一定比例支付。职工医保单行支付药品实际支付比例为75%,城乡居民基本医疗保险高档缴费人员和低档缴费人员实际支付比例分别为65%和55%,个人使用单行支付药品最高支付限额为15万元。相比于其他被纳入乙类管理范围的谈判药,给予了更好的报销待遇。该政策于2020年1月开始实施,故设定单行支付政策干预后观察期为2020年1月至2020年12月。
1.3.3 预期假设与模型构建。基于政策目标,预测结果指标在两项政策实施后可能产生的变化情况见表1。由于政策干预的效果可能需要一段时间过渡之后方可显现,因此,实际分析过程中的时间节点可能会发生滞后。为避免对政策效果的错误估计,本研究根据数据统计结果排除处于过渡期内的结果值[13,14]。

表1 研究指标和研究假设
基于上述两个阶段政策,本研究构建间断时间序列统计模型[15]如下:
Yt:时间点t处的结果指标的起始水平值(即基线值);
β0:基线结果指标的水平估计值,即t=0时结果指标的值;
β1:干预实施前结果指标值随时间变量t变化的趋势估计值,即基线斜率估计值;
β2:第一项干预政策实施后结果指标的截距改变量,反映了第一项干预政策导致的结果指标值的瞬时水平变化估计值;
β3:第一项政策干预导致的结果指标趋势变化估计值,即第一项干预实施后结果指标随时间变化的趋势值(斜率)与实施前随时间变化的趋势值之间的差值;
β4:第二项干预政策实施后结果指标的截距改变量,反映了第二项干预政策导致的结果指标值的瞬时水平变化估计值;
β5:第二项政策干预导致的结果指标趋势变化估计值,即第二项干预实施后结果指标随时间变化的趋势值(斜率)与实施前随时间变化的趋势值之间的差值;
et:误差项,表示模型中无法用以上参数来解释的一些随机误差。
1.3.4 数据统计分析。采用普通最小二乘法回归模型(ordinary least squares,OLS)进行分析,并使用Durbin-Watson检验和拉格朗日乘数(lagrange multiplier,L M)检验对模型进行序列相关性检验[16]。使用White检验对建模过程进行异方差检验[17],采用异方差—序列相关稳健标准误法(heteroskedasticity and autocorrelation consistent standard error,HAC)校正模型数据的自相关性和异方差。应用EViews 8软件进行间断时间序列分析。
2 研究结果
2.1 基本情况
本研究共收集政策实施前后成都市某三甲医院门特丙型肝炎病例2715份,其中使用DAA药物的门特患者病例133份。另外,收集使用DAA药物的普通门诊患者病例513份。根据数据统计结果,2018年11月至2019年2月为政策过渡期,为避免对效果的错误估计,过渡期内数据不纳入统计分析。
2.2 患者就诊及治疗分析结果
丙型肝炎患者门诊就诊人次和门诊治疗人次间断时间序列分析结果如图1、图2和表2所示。模型统计结果显示,在门诊特病报销政策实施前,丙型肝炎患者门诊就诊人次和门诊治疗人次均呈明显下降趋势(p<0.001)。门诊特病报销政策实施后,就诊人次(β2=19.290,p=0.003)和治疗人次(β2=14.291,p=0.011)均出现明显的瞬时增长;治疗人次下降趋势较政策实施前有所放缓(β3=0.395,p=0.048),就诊人次趋势变化无统计学差异(p=0.136)。单行支付政策干预后,门诊就诊人次和治疗人次的水平变化和趋势变化均无统计学差异(p>0.05)。
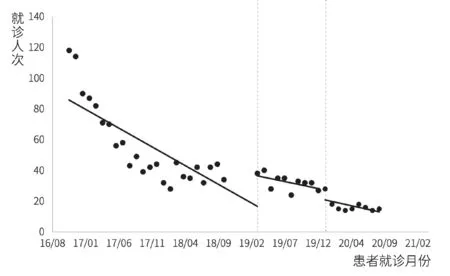
图1 丙型肝炎患者门诊就诊人次
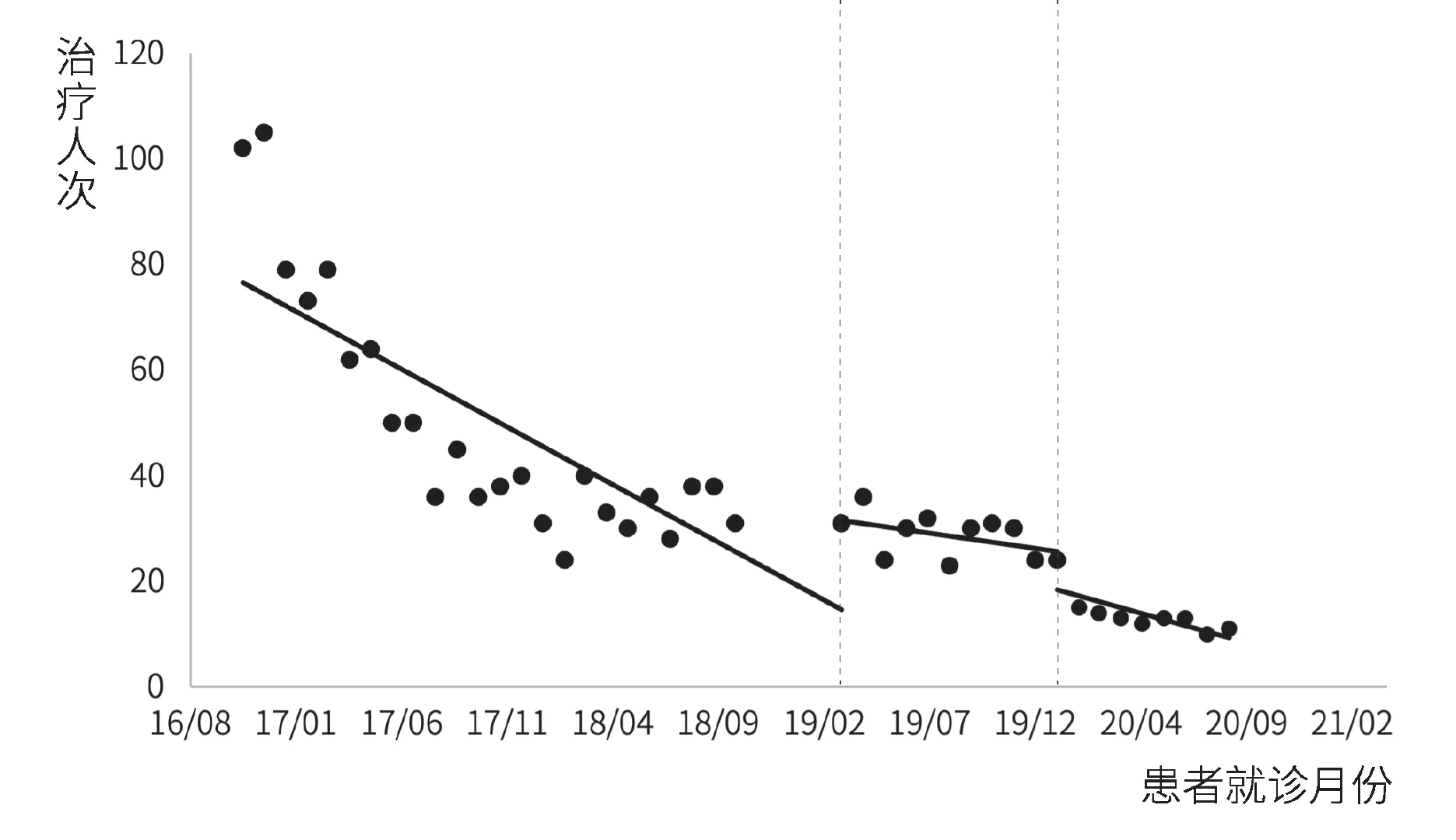
图2 丙型肝炎患者门诊治疗人次

表2 诊疗指标间断时间序列模型参数结果
2.3 患者医疗费用分析
2.3.1 门诊患者单次结算医疗费用。丙型肝炎患者单次结算费用间断时间序列分析结果如图3、图4和表3所示。模型统计结果显示,门诊特病报销政策实施前,患者人均结算总费用、自付费用和药品费用随时间变化呈平稳趋势(p>0.05);门诊特病报销政策实施后,患者人均结算总费用(β2=21439.3)、自付费用(β2=6109.4)和药品费用(β2=21889.8)均出现明显的瞬时增长(p<0.001);随时间变化趋势均较政策实施前有明显增长(p<0.05)。单行支付政策实施后,患者结算总费用(β4=-29421.0)、自付费用(β4=-7709.9)和药品费用(β4=-28444.0)出现大幅下降(p<0.001),但随时间变化趋势并无明显变化(p>0.05)。

图3 丙型肝炎患者单次结算费用

图4 丙型肝炎患者单次结算药品费用
2.3.2 门诊患者疗程费用。以三个月的单次结算费用并不能代表患者使用不同治疗方案的实际医疗费用负担,需进一步比较政策实施前后患者治疗一个疗程的费用变化情况。丙型肝炎患者疗程费用间断时间序列分析结果见图5、图6和表4。模型统计结果显示,门诊特病报销政策实施前,疗程总费用(β1=-192.2,p=0.032)和药品费用(β1=-258.3,p=0.048)随时间呈下降趋势,自付费用较为平稳(p>0.05);门诊特病报销政策实施后,三种医疗费用的水平变化和趋势变化均无统计学差异(p>0.05)。单行支付政策实施后,患者的疗程总费用(β4=-33785.0)、疗程自付费用(β4=-8675.7)和疗程药品费用(β4=-32227.0)均出现大幅下降(p<0.001),但随时间变化趋势并无明显变化(p>0.05)。在患者各项门诊费用中,药品费用占比随时间变化的趋势较为平稳,基本保持在90%以上,见图4和图6。

图5 丙型肝炎肝患者疗程费用图
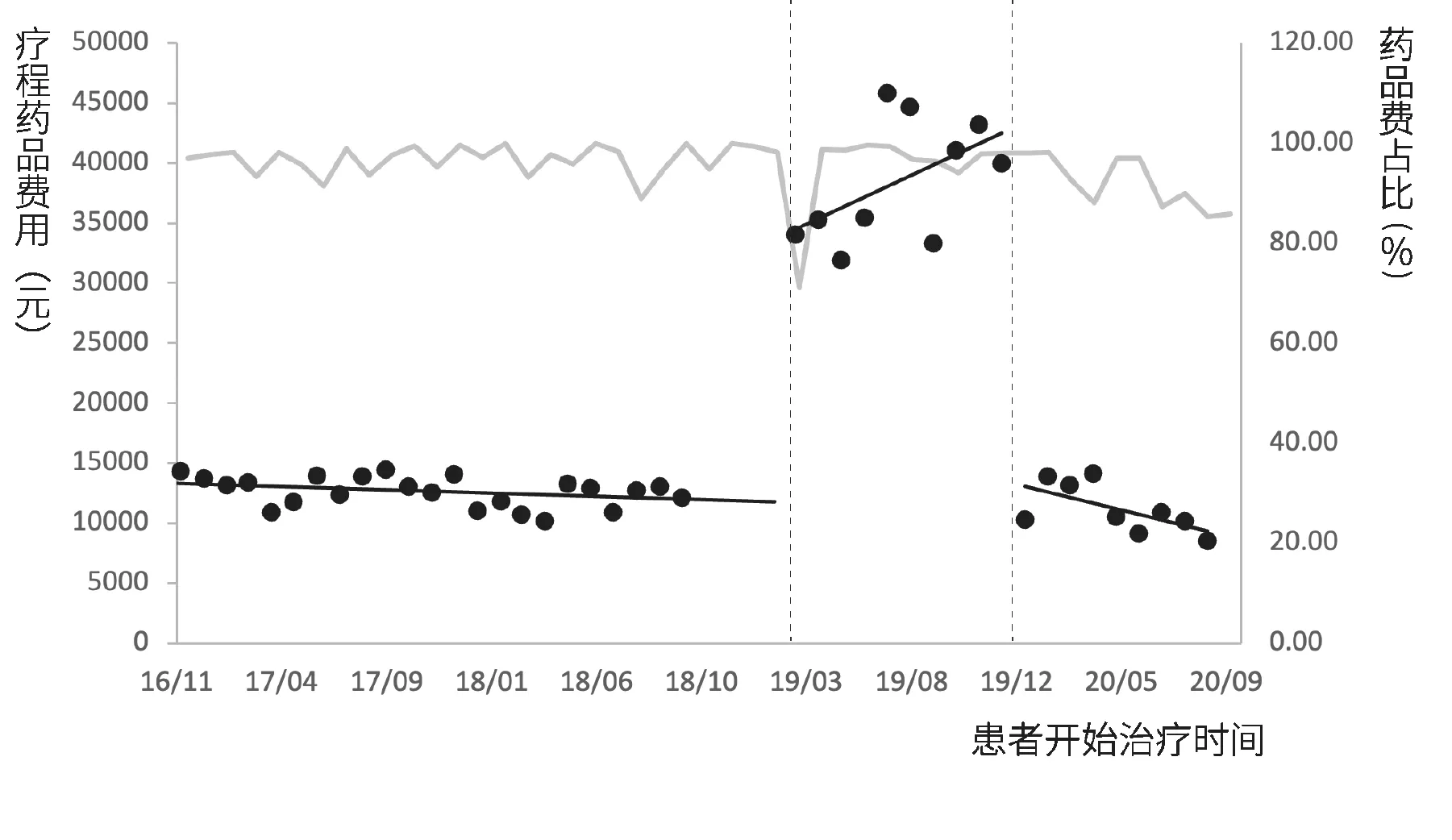
图6 丙型肝炎患者疗程药品费及药占比
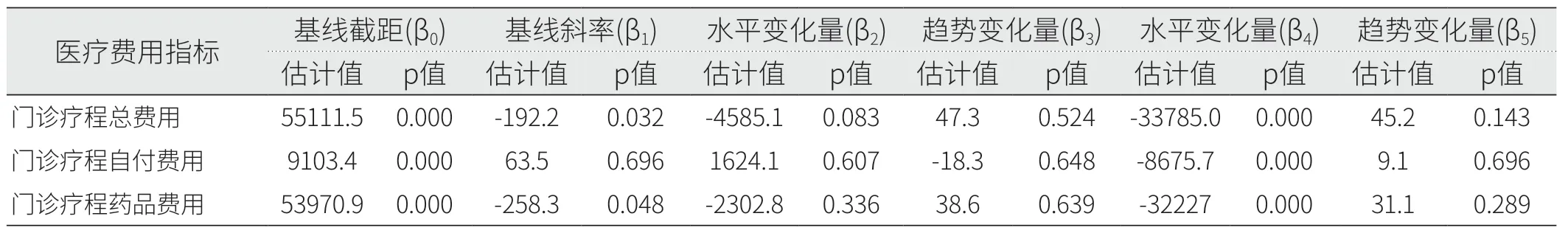
表4 疗程费用间断时间序列模型参数结果
2.4 DAA药物使用情况
2.4.1 DAA药物使用人数。2018年11月至2020年12月,成都市某三甲医院共635名丙型肝炎患者通过认定使用了DAA药物。使用DAA药物的人数分别在2019年3月和2020年4月明显增多,2020年9月后使用人数有所减少。每月使用DAA药物的患者数随时间变化情况见图7。

图7 每月DAA药物使用人数
2.4.2 DA A药物使用品种。2018年11月至2020年12月,成都市某三甲医院丙型肝炎患者实际使用的DAA方案共7种,分别为索磷布韦维帕他韦(35.28%)、艾尔巴韦格拉瑞韦(34.02%)、来迪派韦索磷布韦(14.80%)、达塞布韦和奥比帕利联用(9.29%)、达诺瑞韦钠片(3.78%)、格卡瑞韦哌仑他韦(2.68%)以及阿舒瑞韦和盐酸达拉他韦片联用(0.16%),如图8所示。2020年1月单行支付政策实施前,索磷布韦维帕他韦、达塞布韦联用奥比帕利和艾尔巴韦格拉瑞韦使用频率较高;2020年1月后,所有患者仅使用纳入国家医保目录的三种DAA药物。
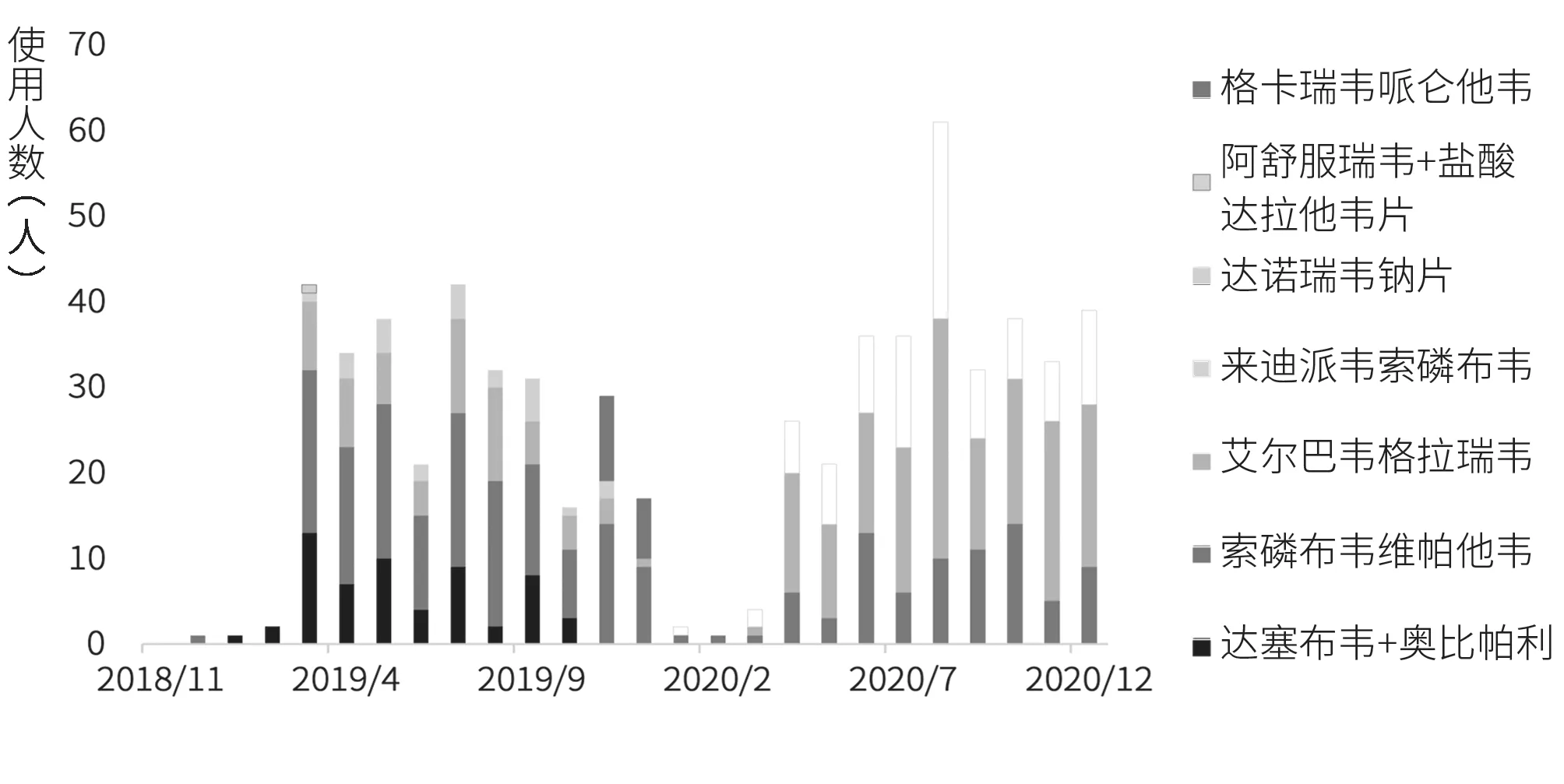
图8 各DAA方案使用人数
2.5 治疗效果指标
根据2014—2020年历次市门特患者检查检验结果计算,对于使用传统方案治疗的患者,疗程治疗结束后SVR率为65.1%(375/576),继续接受治疗后SVR率为73.8%(425/576),平均RNA检测转阴时间为1.31年。对于使用DAA治疗的患者,疗程治疗结束后SVR率为97.4%(38/39),明显高于使用传统方案治疗的患者,其中30.8%(12/39)的患者为先前接受传统方案治疗后RNA检测始终呈阳性,后期改用DAA药物治疗后才实现SVR。接受DAA药物治疗的患者实现SVR的平均时间为2.65个月,明显低于使用传统方案治疗的患者。
统计结果显示,2014—2020年丙型肝炎患者年人均门诊次数呈下降趋势,年人均门诊时间间隔呈上升趋势。丙型肝炎患者人均门诊就诊次数从2014年的3.92次降低至2020年的1.86次,年人均门诊时间间隔从23.18天增长为32.36天,见图9和图10。
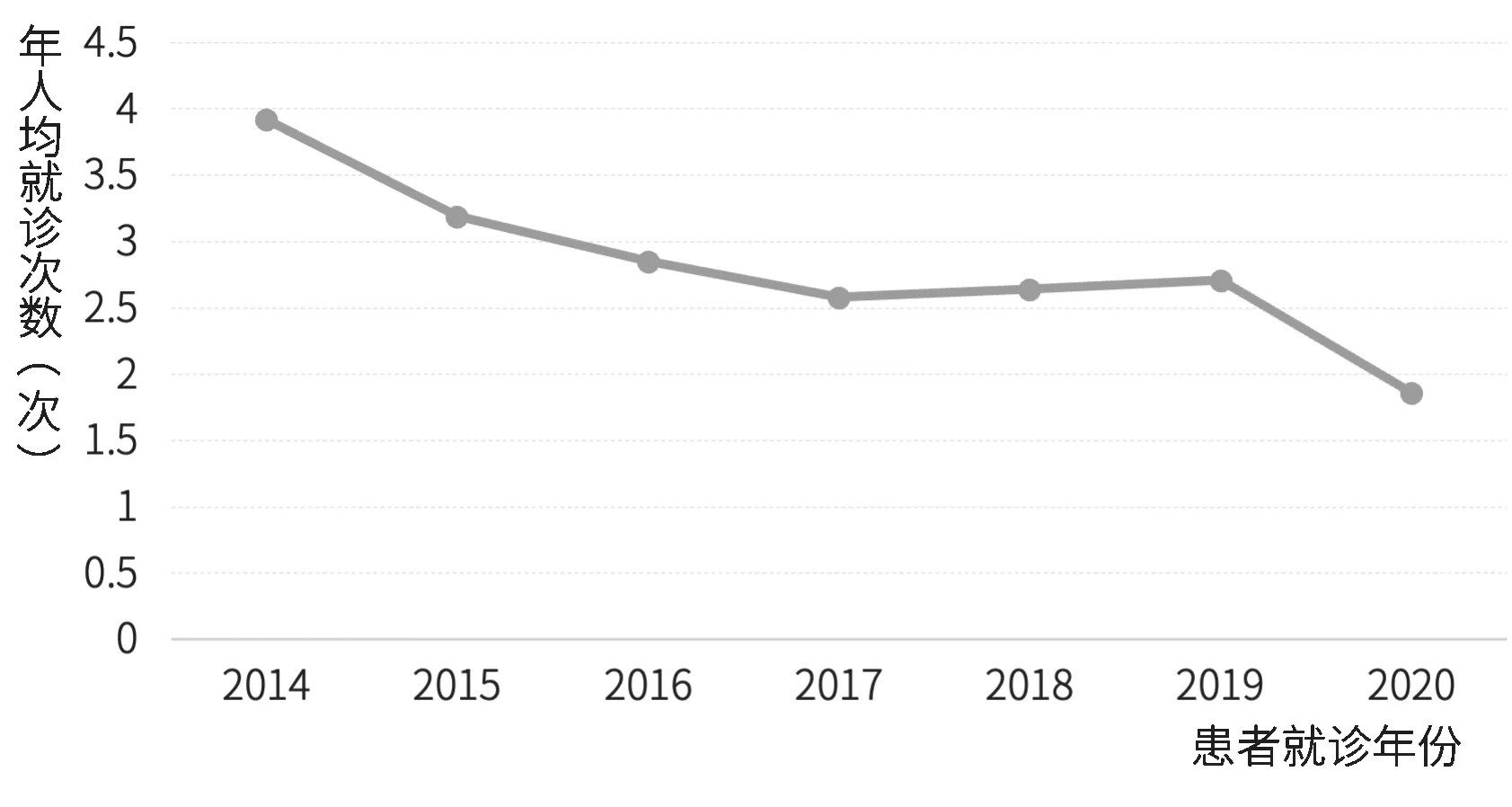
图9 丙型肝炎患者年人均就诊次数图
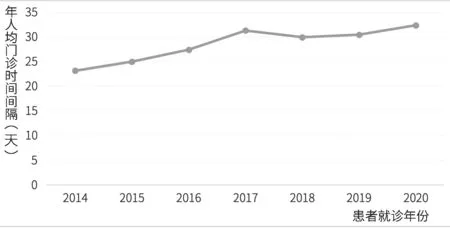
图10 丙型肝炎患者年人均门诊时间间隔
3 讨论
3.1 医保报销政策对患者诊疗情况的影响
从趋势变化上看,丙型肝炎门诊就诊人次和治疗人次始终呈下降趋势,与预期假设不符。一是由于本研究仅纳入成都市一家样本医院数据,与成都市整体诊疗人数可能存在一定的偏差。二是由于在现有治疗手段和医疗保障政策背景下,丙型肝炎患者数量逐渐减少,从而导致就诊人数减少,反映出政策对消除丙型肝炎的积极作用。
从水平变化上看,成都市门诊特病报销政策实施后,门诊就诊人次和治疗人次均发生瞬时增长。门诊治疗人次虽仍呈下降趋势,但其降低速度明显放缓,说明成都市医保报销政策能够有效激励丙型肝炎患者进行就医治疗,有利于提高丙型肝炎感染人群的诊断率和治疗率。
3.2 医保报销政策对患者医疗费用的影响
门诊特病报销政策实施后,人均单次结算费用出现大幅增长,其中药品费用占比最大,是导致门诊费用增长的最重要因素。但短期费用并不能代表实际医疗负担,本研究进一步分析政策实施前后的疗程费用变化情况发现,在门诊特病报销政策下,丙型肝炎患者的自付疗程费用和疗程药品费用并未发生明显变化,一个疗程的自付费用基本保持在2万元以下,略低于其他研究团队的相关结果[18]。可能是由于本研究纳入的患者均为申请成都市门特的丙型肝炎患者,除药品费用以外的其他检查检验和诊疗费用的报销比例较高。另外,2020年实施的单行支付政策进一步降低了DAA药物价格,药品单价降幅达到85%以上,丙型肝炎患者的经济负担明显降低。
3.3 政策实施后DAA药物的使用情况
从使用人数来看,成都市门诊特病报销政策和单行支付政策落地实施存在2~3个月的滞后,相关政策的落地和执行效率有待提高。2020年4月开始,DAA方案使用人数呈增长趋势,说明国家以及成都市的丙型肝炎医疗保障政策对DAA方案的推广和使用起到了促进作用。2020年9月后,DAA药物使用人数略有减少,结合就诊人次统计结果分析,原因可能是丙型肝炎患者的感染总人数和就诊人数整体降低。
在治疗方案方面,WHO丙型肝炎诊疗指南和我国丙型肝炎防治指南均优先推荐使用泛基因型方案进行治疗[2,6],在治疗前无需检测基因型,同时减少治疗过程中的监测,相比基因型特异性方案更加便于使用和管理。索磷布韦维帕他韦是全球首个泛基因型DAA药物,可用于治疗全部6种基因型的丙型肝炎患者[6]。在治疗效果方面,中国、泰国、越南、新加坡和马来西亚等38个亚洲地区的一项三期临床试验证实了其具有较高的临床疗效和安全性[19]。欧洲肝脏研究学会指南、美国肝病研究学会(American Association for the Study of Liver Diseases,AASLD)/美国感染病学会(Infectious Disease Society of America,IDSA)指南以及WHO指南均推荐索磷布韦维帕他韦作为一线治疗方案[2,7,11]。2018年11月,成都市门诊可报销的DAA药物范围中,索磷布韦维帕他韦是唯一的泛基因型方案。2019年纳入国家医保目录的DAA药物中,该药为唯一的非基因1b型可报销的治疗药物。基于成都市某三甲医院数据库的真实世界患者用药情况研究结果也符合指南推荐以及相关医保政策,使用索磷布韦维帕他韦的患者始终保持在较高比例,与国内其他DAA药物使用相关研究的结果一致[20]。
样本医院使用基因型特异性方案的患者比例为62%,药品价格也是影响药物方案选择的一个影响因素,由于基因型特异性方案的价格与泛基因型方案相比较低,因此仍然推荐用于临床[6]。2019年12月后,患者用药方案均集中在索磷布韦维帕他韦、艾尔巴韦格拉瑞韦、来迪派韦索磷布韦三种药品,原因是DAA药物纳入国家医保目录后,除医保目录内的三种药品外,其他药品不再予以报销,因此医院优先使用保障范围内的药品以减轻患者的自付费用,药物方案选择与国家医保政策相一致。随着未来纳入报销范围的DAA药物品种不断扩大,临床医生应当根据患者基因型、疾病严重程度、治疗史、药品价格及报销规则等因素选择适宜的治疗方案进行精准治疗,进一步提升患者治疗效果。
3.4 丙型肝炎患者治疗效果分析
本研究计算得出,使用传统干扰素方案的患者SVR率仅为65.2%,低于国内外DAA药物治疗方案相关研究和统计数据[1,21](患者SVR率97.4%),与其他相关真实世界临床研究结果和指南的统计数据基本一致[6,22],进一步验证了DAA药物的有效性。在获得治愈的患者中,使用DAA药物的患者平均治疗时间为2.65个月,仅为传统干扰素平均治疗时间的六分之一,患者所需的治疗时间明显减少,有利于提高其用药依从性,提高丙型肝炎治疗效率。因此,DAA药物的上市和推广对提高丙型肝炎的治疗效果,实现消除丙型肝炎的目标会产生一定的积极作用。
3.5 局限性
本研究存在一定的局限性。首先,尽管成都是省会城市,人口众多,但中国各城市的丙型肝炎医疗保险政策存在差异。为了更全面地了解丙型肝炎医疗保险政策的实施效果,有必要进行涉及更多城市或全国范围的实证研究。此外,考虑到数据的可获得性,直到2018年11月特殊病门诊报销政策实施后,本研究才将抗丙型肝炎药物(DAA药物)的使用纳入数据。因此,政策实施前无法收集有关DAA药物数量、比例和费用的数据。需要进一步扩大样本规模,以评估特殊病门诊报销政策实施前后的效果。
4 建议
4.1 进一步推广丙型肝炎医疗保障政策
本研究发现,成都市丙型肝炎医疗保障政策对于丙型肝炎的防治和减轻患者疾病负担均产生了积极作用,在提高治疗效果的同时能够明显降低患者医疗费用负担。研究充分证明丙型肝炎医保报销政策对于丙型肝炎防治的价值,也说明成都市对DAA药物实施的门诊分类付费和单行支付方式是探索创新药物医保支付政策的正确方向。建议及时总结先进经验,同时借鉴天津、浙江、江苏等省市按人头付费、结余留用、按病种付费和按门特、门慢报销的方式,继续优化丙型肝炎医保报销政策的内容和方式,并在其他统筹地区进行推广。
4.2 进一步优化DAA药物可及性保障
目前已有多种DAA药物纳入国家医保目录,但由于各省市人口情况、医保管理水平和经济发展情况不同,DAA药物在各地的实际保障水平仍存在较大差距。建议国家医保部门对DAA药物的报销方式、报销比例、保障范围等方面给予更加明确的指导和要求。例如,建立多层次医疗保障体系,完善“双通道”管理机制,提高门诊特病报销水平,加强对定点医疗机构DAA药物的配备、使用和支付等情况的监管,确保DAA药物合理规范使用。各省市医保部门可根据当地的医保基金情况和居民收入水平,因地制宜确定报销比例和限额,进一步推动DAA药物的全面落地。
4.3 加强丙型肝炎的筛查和诊断
从诊疗方面来看,丙型肝炎的门诊特病报销政策仅能够从患者角度激励其主动就医治疗,并未直接影响丙型肝炎的筛查和诊断。因此,需要疾防、卫健等部门共同推动丙型肝炎的预防、筛查和监测,出台和落实配套政策,提高潜在丙型肝炎患者的诊断率,从而减少丙型肝炎的传播和进展,更好地发挥门诊特病报销政策的优势。

