孕早期基于多因素回归分析构建妊娠期糖尿病预测模型及验证
匡梦华,卢 聪,匡梦娇(.上海市第一人民医院妇产科,上海 0600;.同济大学附属东方医院检验科,上海 003)
妊娠期糖尿病(gestational diabetes mellitus,GDM)是妊娠期首次发现的不同程度糖代谢异常,是妊娠期最常见的疾病之一[1]。流行病学调查研究表明,我国GDM 发病率约为10%,且呈逐年升高的趋势[2]。GDM 显著增加孕产妇-胎儿-新生儿并发症风险,包括子痫前期、羊水过多、巨大儿和新生儿低血糖等[3]。目前GDM 的诊断主要依靠孕中期(孕24~28 周)75g 葡萄糖耐量试验(oral glucose tolerance test,OGTT),然而相关研究表明孕早期母体内的高血糖水平已经对胎儿产生不良影响[4]。因此孕早期筛查预测GDM,并针对高危人群予以干预和管理,对改善妊娠结局具有重要意义。目前研究认为高龄、空腹血糖、糖化血红蛋白、血脂等指标可能与GDM 发生有关,但以上指标均有自身的优势和局限性,且单一指标很难兼顾敏感度和特异度[5-6]。因此,本研究于孕早期(12~13+6周)基于多因素回归分析构建了GDM 的预测模型,为GDM 早期干预提供理论支持。
1 材料与方法
1.1 研究对象 选取2020年1~12月在上海市第一人民医院定期产检并分娩的单胎孕妇433 例,根据孕24~28 周75 g 葡萄糖耐量试验结果分为GDM组(n=188)与非GDM 组(n=245)。GDM 组年龄为24~41(31.17±3.65)岁,孕次1~5(2.19±1.39)次,产次0~3(0.53±0.63)次。非GDM 组年龄为26~42(30.59±3.83)岁,孕次1~4(2.16±1.30)次,产次0~3(0.53±0.62)次。两组孕妇基线资料比较,差异无统计学意义(t=-0.083~1.412,均P>0.05),具有可比性。选取2021年1~6月于上海市第一人民医院产科产检的95 例孕妇作为验证组,年龄24~45 岁,孕次1~5 次,产次1~3 次。研究对象均符合以下条件,即纳入标准:①初诊建卡时间在12~13+6周;②符合GDM 诊断标准[7]:妊娠 24~28 周75g OGTT,如达到或超过下列至少 1 项指标即诊断为 GDM:空腹血糖 5.1 mmol/L,1 h 血糖 10.0 mmol/L 和 2 h 血糖 8.5 mmol/L;③单胎妊娠;④年龄>18 岁;⑤依从性好。排除标准:①并发孕前糖尿病、甲亢、甲减等内分泌疾病;②并发慢性高血压、高血脂、肝肾功能异常等疾病;③并发恶性肿瘤者。本研究经伦理委员会批准,患者及家属知情同意。
1.2 仪器与试剂 HITACHI 7600 全自动生化分析仪(日本日立公司),试剂和校准品(宁波美康生物公司产品),TOSOH HLC-723G8 型全自动糖化血红蛋白分析仪及配套试剂(日本TOSOH 股份有限公司)。
1.3 方法
1.3.1 观察指标:通过医院信息系统收集研究对象的年龄、孕产史、既往史、身高和孕前体重等临床资料,并计算孕前身体质量指数(body mass index,BMI),BMI=体重/身高2(kg/m2)。
1.3.2 检测方法:采集研究对象空腹静脉血4~5ml,3 500r/min 离心10min,分离上层血清。采用HITACHI 7600 全自动生化分析仪测定空腹血糖(fasting blood glucose,FBG),高密度脂蛋白-胆固醇(highdensity lipoprotein-cholesterol,HDL-C), 总胆固醇(total cholesterol,TC),γ-谷氨酰转肽酶(gamma-glutamyl transpeptidase,γ-GGT),低密度脂蛋白-胆固醇(lowdensity lipoprotein-cholesterol,LDL-C),脂蛋白a(lipoprotein a,LPa),载脂蛋白A1(apolipoprotein A1,ApoA1),载脂蛋白B(apolipoprotein B,ApoB),前清蛋白(prealbumin,PA),载脂蛋白E(apolipoprotein E,ApoE)和三酰甘油(triacylglycerol,TG)等指标,并计算LDL/HDL,TG/HDL 和TC/HDL。 采用离子交换高效液相色谱法测定糖化血红蛋白(glycosylated hemoglobinAlc,HbAlc)。
1.4 统计学分析 采用SPSS 22.0 统计软件进行统计分析。符合正态分布的计量资料用均数±标准差(±s)表示,组间比较采用t检验;计数资料采用χ2检验。P<0.05 为差异有统计学意义。将单因素分析中差异有统计学意义的因素纳入多因素回归模型,采用Logistic 回归分析GDM 发病的影响因素。根据多因素分析结果,构建GDM 预测模型,绘制受试者工作特征(receiver operating characteristic,ROC)曲线,计算曲线下面积(area under the curve,AUC)对GDM 预测模型的效能进行检验。
2 结果
2.1 GDM 组与非GDM 组孕早期临床资料比较见表1。两组孕妇的年龄、孕次、产次差异均无统计学意义(均P>0.05)。GDM 组BMI,γ-GGT,TG,HbAlc,FBG,LDL/HDL,TG/HDL,TC/HDL 水平均高于非GDM 组,而HDL-C 水平低于非GDM 组孕妇,差异具有统计学意义(均P<0.05)。
表1 GDM 组和非GDM 组临床资料比较(±s)
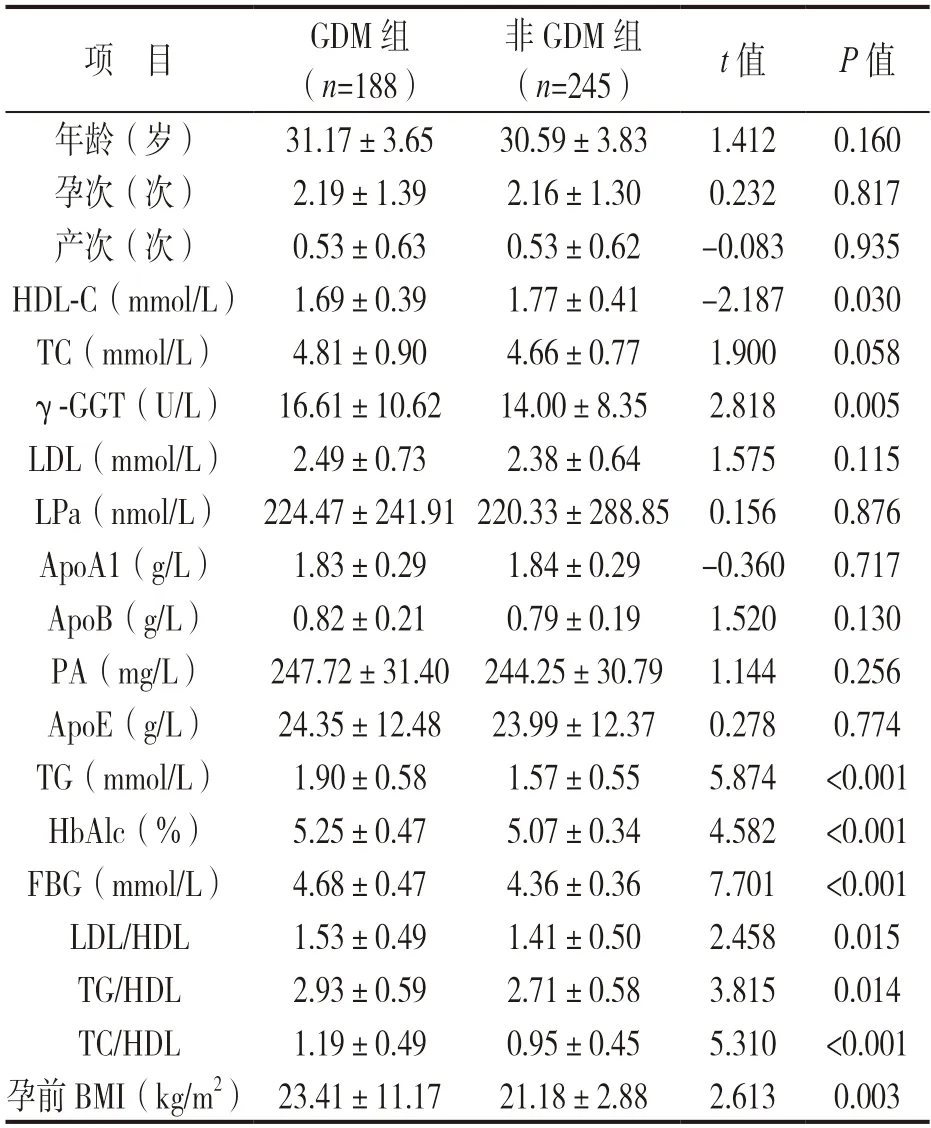
表1 GDM 组和非GDM 组临床资料比较(±s)
项 目GDM 组(n=188)非GDM 组(n=245)t 值P 值年龄(岁)31.17±3.6530.59±3.831.4120.160孕次(次)2.19±1.392.16±1.300.2320.817产次(次)0.53±0.630.53±0.62-0.083 0.935 HDL-C(mmol/L) 1.69±0.391.77±0.41-2.187 0.030 TC(mmol/L)4.81±0.904.66±0.771.9000.058 γ-GGT(U/L) 16.61±10.6214.00±8.352.8180.005 LDL(mmol/L)2.49±0.732.38±0.641.5750.115 LPa(nmol/L) 224.47±241.91 220.33±288.85 0.1560.876 ApoA1(g/L)1.83±0.291.84±0.29-0.360 0.717 ApoB(g/L)0.82±0.210.79±0.191.5200.130 PA(mg/L)247.72±31.40 244.25±30.79 1.1440.256 ApoE(g/L)24.35±12.48 23.99±12.370.2780.774 TG(mmol/L)1.90±0.581.57±0.555.874 <0.001 HbAlc(%)5.25±0.475.07±0.344.582 <0.001 FBG(mmol/L)4.68±0.474.36±0.367.701 <0.001 LDL/HDL1.53±0.491.41±0.502.4580.015 TG/HDL2.93±0.592.71±0.583.8150.014 TC/HDL1.19±0.490.95±0.455.310 <0.001孕前BMI(kg/m2) 23.41±11.1721.18±2.882.6130.003
2.2 GDM 多因素Logistic 回归分析结果 见表2。根据单因素分析结果,将可能影响GDM 的因素(P<0.05)纳入多因素Logistic 回归分析,因变量赋值非GDM=0,GDM=1,自变量BMI,γ-GGT,TG,HbAlc,FBG,LDL/HDL,TG/HDL,TC/HDL 和HDL-C 以实际值纳入。多因素Logistic 回归分析结果显示:孕前BMI,TG,HbAlc,FBG和TC/HDL 水平升高是GDM 发生的独立危险因素(Waldχ2=4.480~35.549,均P<0.05)。
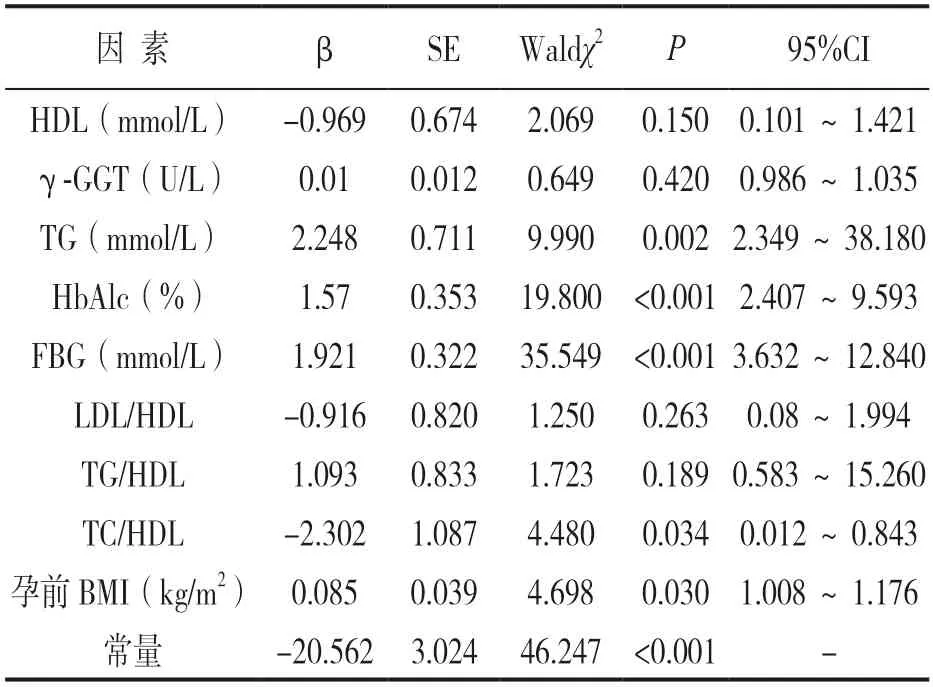
表2 GDM 多因素Logistic 回归分析
2.3 预测模型的构建及其对GDM 的诊断价值 见表3。根据筛选出的危险因素构建GDM的预测模型,P为模型预测概率,取值0~1。建立的预测模型如下:Logit(P)=-20.562+0.085(BMI)+1.921(FBG)+1.57(HbAlc)+2.248(TG)-2.302(TC/HDL)。该模型预测GDM 的AUC 为0.800(95%CI=0.757~0.842),最佳截断值为0.352,敏感度和特异度分别为80.00%,66.00%。

表3 预测模型对GDM 的诊断价值
2.4 预测模型验证 根据纳入标准和排除标准,选取2021年1~6月在上海市第一人民医院产检的95 例孕妇,将结果纳入预测模型,预测可能发生GDM 的孕妇有71 例,发生概率低的孕妇24 例,实际根据24~28 周75g OGTT 结果有84 例孕妇发生GDM, 11 例患者未发生,本预测模型敏感度、特异度,准确度分别为84.50%,91.00%,85.30%。
3 讨论
妊娠期糖尿病(GDM)是一种妊娠常见疾病,多发于妊娠中期或晚期,发病率较高,且呈现出逐年增加趋势。研究发现GDM 可增加妊娠不良结局发生的风险[8-9]。虽然大多数GDM 孕妇产后血糖可恢复到正常水平,但部分孕妇胰岛β 细胞可能受到不同程度的损伤,未来发生2 型糖尿病的风险明显上升[10]。目前GDM 的筛查诊断主要依赖于孕中期OGTT 检测,这不利于高危患者的早期干预,如果能在孕早期筛查预测GDM,并针对高危人群予以干预和管理,或许可以一定程度降低GDM 的发病率,对改善妊娠结局具有重要意义。
BMI 是衡量人体肥胖程度的重要标准,孕前BMI 过高可增加GDM 孕妇胰岛素抵抗及糖脂代谢紊乱[11]。LI 等[12]研究发现GDM 组的孕前BMI 高于正常孕妇组,每增加1kg/m2的BMI,发生GDM的风险将增加0.28 倍。WANG 等[13]指出妊娠早期较高的BMI 与脂质代谢改变相关,脂质代谢改变可能导致GDM 发生风险增加。综上所述,BMI 对GDM的发生以及孕期脂质代谢水平具有指导价值。本研究同样发现GDM 组的孕前BMI 明显高于非GDM 组。
FBG 作为孕早期血糖水平筛查指标,对早期预测GDM 具有一定意义。许航等[14]发现孕早期FBG 是预测GDM 发生的重要指标,孕早期高FBG会增加GDM 发生的风险。目前国内外对于孕早期FBG 筛查GDM 高危人群的界值,各研究尚无一致的结论。韩文莉等[15]认为对于无GDM 高危因素的孕妇,当孕早期FBG ≥5.6mmol/L 时,发生GDM的风险显著增加,而对于并发GDM 高危因素的孕妇,孕早期FBG ≥5.1mmol/L 时应警惕GDM的发生,但不能作为诊断标准。本研究同样证实GDM 组FBG 水平高于非GDM 组,统计分析后发现FBG 是预测GDM 的独立危险因素,其AUC 为0.701,因此对于FBG 较高的孕妇应当纳入高危人群进行管理。
HbAlc 是血糖与血红蛋白相互结合形成的物质,与血糖水平呈正相关,能够反映人体2~3 个月平均血糖水平。HbAlc 是目前GDM 患者血糖监控应用最广泛的指标,樊娜娜等[16]研究发现GDM组孕妇的HbAlc 水平高于非GDM 组,这与本研究一致。部分研究表明HbAlc 在GDM 诊断及评估不良妊娠结局方面具有较高的敏感度和特异度[17]。然而HbAlc 能否单独作为GDM 的预测指标尚存在争论。朱倩等[18]研究发现HbAlc 在诊断GDM时AUC 为0.610,敏感度为40.00%,特异度为83.60%,容易发生漏诊的情况,本研究发现HbAlc的AUC 为0.626,敏感度为65.00%,特异度为62.10%, 所以孕早期单独以HbAlc 作为筛查指标并不理想。同时RAYIS 等[19]指出,贫血时体内红细胞寿命缩短,数量减少,导致糖基化的时间减少,进而导致HbA1c 生成减少,因此孕妇的高贫血率使HbA1c 在预测GDM 的诊断价值较低。
GDM 孕妇普遍存在严重的胰岛素抵抗,脂代谢异常是胰岛素抵抗的主要原因之一,其中高水平的TG 可能增加胰岛素抵抗风险[20]。一项荟萃分析显示,GDM 孕妇在整个怀孕期间TG 都处于高水平,孕早期母体TG 水平升高促进GDM 的发生[21]。众所周知,HDL-C 是“好”脂蛋白,提高HDL 水平可降低妊娠不良事件的风险。ZHANG 等[22]研究发现GDM 孕妇的TG 和LDL/HDL 水平高于对照组,本研究发现GDM 组较非GDM 组TG,LDL/HDL,TG/HDL 和TC/HDL 水平增高,HDL-C 水平降低,而TC 及LDL-C 没有差异,也与之前研究结果一致。
本研究通过统计学分析筛选出孕前BMI,FBG,HbAlc,TG 和TC/HDL 作为独立危险因素,构建多因素预测模型:Logit(P)=-20.562+0.085(BMI)+1.921(FBG)+1.57(HbAlc)+2.248(TG)-2.302(TC/HDL),此模型的AUC 为0.800,均高于各变量的单独预测效能,表明构建的预测模型具有更高的预测价值。预测模型是否能在临床广泛应用,需要具备以下条件[23]:①计算简便,便于临床实际工作中应用;②纳入指标少,减少因为临床指标不足而导致的错误评估;③具有高敏感度和特异度,减少误诊和漏诊。经过95 例孕妇对预测模型验证发现,模型的敏感度、特异度和准确度分别为84.50%, 91.00%和85.30%,实际预测效果满意。此类方法简单、操作方便、无创,临床医师可根据妊娠12~13+6周的指标评估发生GDM的风险,筛选出高危患者,进行早期干预和管理,对于改善母婴妊娠结局具有深远意义。但本研究存在一定的局限性,为单中心研究,样本量较少可能影响研究结果。
综上所述,本研究通过筛选孕早期(12~13+6周)GDM 发生的独立危险因素,基于多因素回归分析构建预测GDM 的模型,并证实该模型具有较高的预测价值,可进一步进行大样本、多中心的研究,值得临床推广。

