不同手术入路对全膝关节置换术后早期髌股关节功能的影响
吴明禹,李晓帆,吴理中,韩桂全*
(1.潍坊医学院临床医学院,山东 潍坊 261042;2.潍坊医学院附属医院关节外科,山东 潍坊 261000)
全膝关节置换术(total knee arthroplasty,TKA)旨在实现无痛、稳定的膝关节,可减轻疼痛、恢复解剖结构,在长期随访中被证明是治疗终末期膝关节疾病的标准手术治疗方案。然而髌股关节问题仍是TKA术后常见的并发症,随着置入假体的设计和手术技术的不断改进和发展,虽然发生概率明显降低,但仍占TKA术后全部并发症的一半左右[1]。目前针对TKA术后髌股关节的研究表明,假体设计与术中假体旋转对齐不良是导致术后髌股关节功能障碍的常见原因[2-3],同时手术入路[1]也是影响术后髌股关节功能的潜在因素。本研究通过比较股内侧肌下入路(subvastus approach,SVA)与内侧髌旁入路(medial parapatellar approach,MPA)在全膝关节置换术后早期对患者髌股关节功能的影响,探讨股内侧肌下入路的临床优势,现报告如下。
1 资料与方法
1.1 一般资料 纳入标准:患者均为因膝关节骨关节炎行首次全膝关节置换术。排除标准[4]:(1)双侧同时行TKA的患者;(2)手术侧膝关节严重畸形(膝关节屈曲活动度<90 °,外翻畸形>10 °)的患者;(3)髌股关节病史或手术史;(4)身体质量指数(body mass index,BMI)>35 kg/m2;(5)感染性关节炎和类风湿性关节炎病史;(6)存在严重心脑血管等其他可能影术后康复的疾病。
回顾性分析2021年11月至2022年11月于潍坊医学院附属医院关节外科因膝关节退行性疾病行全膝关节置换的80例患者资料,按照膝关节置换手术入路随机分为SVA组及MPA组各40例。其中SVA组男11例,女29例;年龄55~77岁,平均(66.03±5.01)岁。MPA组男13例,女27例;年龄56~75岁,平均(65.78±4.42)岁。相关研究表明[5-6],性别、年龄、BMI等因素均与髌股关节并发症增加有关。本研究两组患者术前一般资料比较,差异无统计学意义,具有可比性(见表1)。
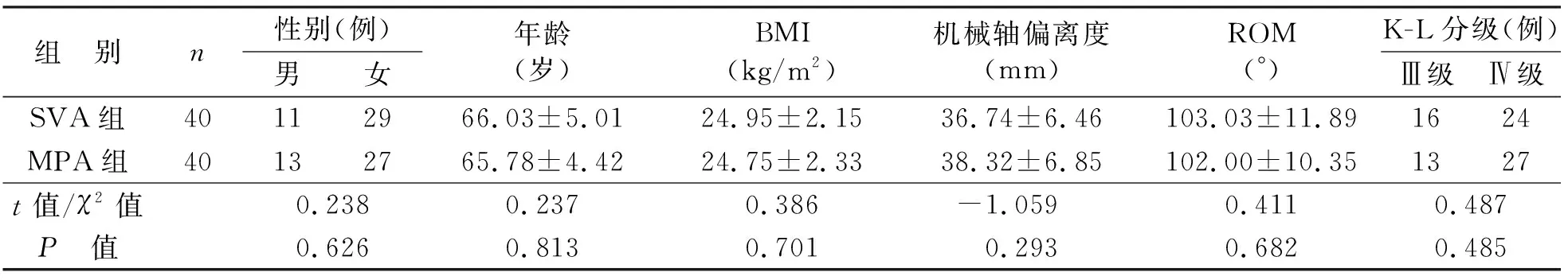
表1 两组患者术前一般资料比较
1.2 手术方法 所有手术均由同一具有膝关节置换术资质的关节科医师主刀,患者取仰卧位静脉麻醉常规消毒铺巾,使用充气至300 mm Hg的气压止血带,止血带时间<90 min。屈膝90 °状态下,从距髌骨上极约3 cm处沿中线偏内侧做一长约15 cm的切口,至胫骨结节内侧旁,依次将皮肤和皮下筋膜切开。SVA组:提起内侧皮瓣,自筋膜下显露股内侧肌的远端,股内侧肌和股四头肌肌腱被严格保存,不进行任何解剖。切开髌骨内侧和下方的关节囊,沿髌腱的内侧边界、髌骨的内侧边界向近端延伸至股内侧斜肌下边界行倒“L”形切口切开关节囊,外推髌骨,显露关节腔;MPA组:避免掀起皮瓣,以减少无效腔形成,显露股四头肌肌腱、髌骨及髌韧带内侧缘,沿股四头肌肌腱内侧缘、髌骨内侧缘、髌韧带内侧缘切开关节囊,髌骨内侧缘保留约0.5 cm软组织附着,以便术后缝合,外翻髌骨,暴露关节腔。术中股骨侧采用髓内定位系统,使用Whiteside线及股骨内外后髁连线双重参照截骨;胫骨侧采用髓外定位系统,导向杆指向踝关节中点[7]偏内约0.5 cm。处理软组织和韧带,平衡膝关节间隙。所有病例均置入了MicroPort Evolution CS型假体,均采用骨水泥固定,术中假体安装完成后修整髌骨关节面及周围去神经化处理,屈伸膝关节,行无拇指试验,根据术中情况,针对性地进行髌骨外侧支持带松解(见图1~2)。术中及止血带放气后进行严格的出血控制,不放置引流管,切口周围肌肉软组织内注射混合镇痛药物。所有患者行相同术后康复训练方案,术后第1天在医师指导下行助行器辅助下下地活动、股四头肌肌力锻炼、膝关节屈伸锻炼、直腿抬高锻炼,康复训练后行冷敷减轻软组织肿胀预防膝关节黏连。
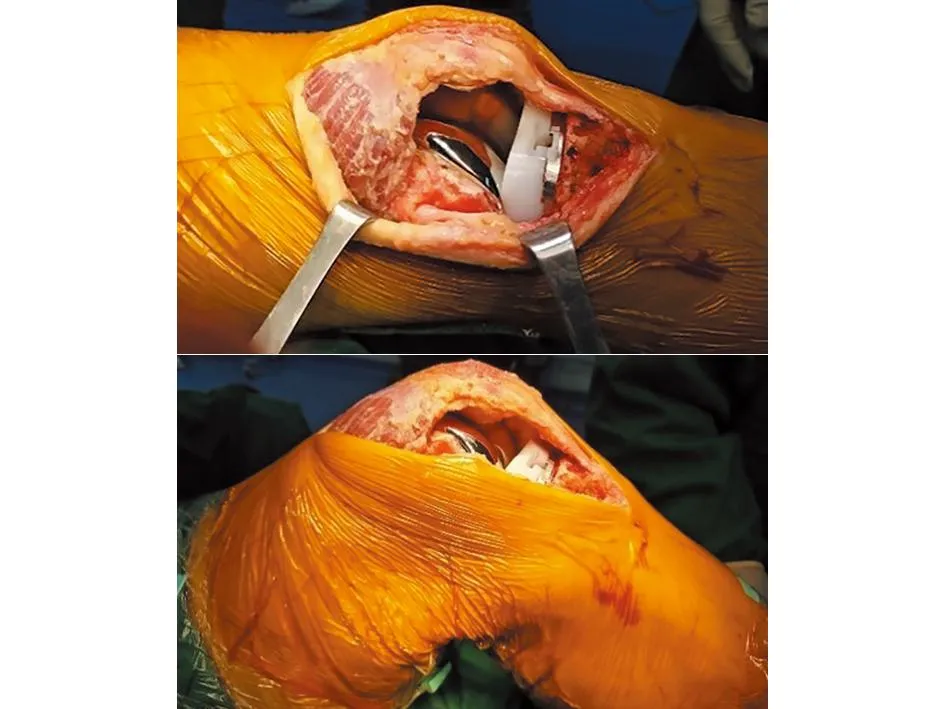
图1 SVA组无拇指试验准确评估髌骨轨迹

图2 MPA组无拇指试验时髌骨整体有外移趋势
1.3 观察指标 两组患者术前及术后1个月在Laurin[8]位下分别拍摄屈膝30 °及60 °膝关节轴位片,通过测量髌骨位移距离(lateral patellar displcenment,LPD)及髌骨倾斜角(patellar tilt angle,PTA)[9](见图3),LPD>5 mm视为髌股关节对位不良,PTA>5 °视为髌股关节对位不良。评估髌骨侧向位移及倾斜程度,所有影像学资料均由两位医师利用影像学阅片软件分别测量3次,数据取平均值。
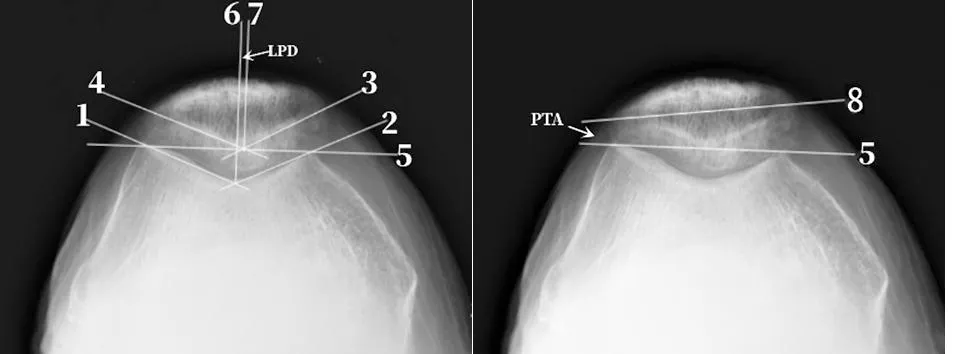
1、2-股骨滑车切线;3、4-髌骨内外面切线;5-股骨内、外髁最高点连接线;6-过1、2交点至5的垂线;7-过3、4交点至5的垂线;8-髌骨最大横径延长线;LPD-6与7的距离,7位于6外侧时定义为正值,反之定义为正值;PTA-5与8的夹角图3 LPD与PTA测量示意图
次要研究对象:(1)术中及术后一般情况。包括手术时间、术中髌骨外侧支持带松解情况、术后最早直腿抬高时间、术后1周及1个月膝关节活动度(range of motion,ROM)。(2)术后膝关节功能评估。术前及术后1 d、3 d、1周行疼痛视觉模拟评分(visual analogue scale,VAS),术前及术后1个月、3个月、6个月行Lonner髌股评分[10]。(3)统计术中及术后6个月内的并发症。包括有无切口感染、膝关节僵直或屈曲挛缩、假体松动、假体周围骨折等。
1.4 统计学方法
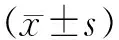
2 结 果
2.1 两组影像学资料比较 两组间术前LPD及PTA比较,差异均无统计学意义(P>0.05)。两组间术后及组内手术前后比较见表2~3。
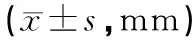
表2 两组手术前后LPD比较
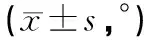
表3 两组手术前后PTA比较
2.2 两组术中及术后一般情况比较 SVA组手术时间比MPA组略长,但术中髌骨外侧支持带松解情况及术后最早直腿抬高时间均优于MPA组(P<0.05)。随着时间增加,两组术后ROM随之增加,不同时间点SVA组ROM优于MPA组,差异有统计学意义(P<0.05,见表4)。
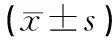
表4 两组术中及术后一般情况对比
2.3 两组术后膝关节功能变化 每组不同时间点VAS评分及Lonner髌股评分比较,差异有统计学意义(P<0.05),两组间术后不同时间点VAS评分比较,差异均有统计学意义(P<0.05),术后1个月、3个月SVA组Lonner髌股评分均优于MPA组,差异有统计学意义(P<0.05),但术后6个月两组间Lonner髌股评分差异无统计学意义(P>0.05,见表5~6)。
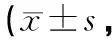
表5 两组手术前后VAS评分比较分)
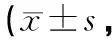
表6 两组手术前后Lonner髌股评分比较分)
2.4 术中及术后并发症 SVA组术中出现1例髌韧带撕脱病例,术后出现1例因膝关节内侧皮下血肿导致切口感染病例,术后未出现膝关节僵直或屈曲挛缩、假体松动、假体周围骨折等;MPA组术后均未出现切口感染、膝关节僵直或屈曲挛缩、假体松动、假体周围骨折等。
3 讨 论
膝关节作为人体最大承重关节由胫股关节和髌股关节构成,在TKA中医生通常更重视胫股关节的优化,却忽视髌股关节的重要性。在髌股关节中,髌骨作为伸膝系统的支点,可以延长股四头肌力臂,从而增强主动伸展力量,同时它提供了附着点,使伸膝系统可以在膝前关节面上滑动,提高关节活动灵活度。TKA术后髌股关节功能及恢复程度,在很大程度上影响患者术后膝关节功能及康复速度。
同没有膝关节病变的同龄人相比,TKA术后患者运动步态更慢,在爬楼梯和进行日常生活活动等方面表现的更困难,这些功能限制与TKA术后早期患者表现出的持续性肌无力有关,而手术入路是导致这一原因的潜在因素[13]。在本研究中,笔者观察到SVA组术后最早直腿抬高时间为(26.25±6.71)h,优于MPA组的(34.84±7.56)h,术后1 d、3 d、1周时VAS评分也优于MPA组,表明SVA组患者术后股四头肌肌力恢复更快,考虑原因为SVA组术中为从股内侧肌下方肌间隙进入,对膝关节周围软组织破坏相对较小。Khan等[14]的研究表明经股内侧肌下入路的患者比经传统髌旁内入路的患者术后疼痛药物的使用可减少约40%,并且可以平均提前2.6~4.0 d实现无辅助下直腿抬高。同时本研究中SVA组术后1周、1个月时ROM均优于MPA组;术后Lonner髌股评分随着术后时间均呈增加趋势,且术后1个月、3个月时SVA组优于MPA组,表明SVA组患者术后早期功能恢复更快,能够更早地获得术后全膝关节伸展和屈曲90 °,90 °以上的膝关节活动度对患者能否自主完成从标准椅子上起身以及上下楼梯等动作也有着显著影响。Zhao等[15]的研究也表明,SVA在术后患者功能恢复方面具有早期优势,但到术后3个月左右,这种早期功能优势已经开始逐渐减小。
髌股关节不稳定通常被认为是由假体设计、术中假体安放以及术中操作等因素造成。本研究中所有患者均采用MicroPort Evolution CS型假体,术中股骨侧采用Whiteside线及股骨内外后髁连线双重参照截骨,胫骨侧采用自定位法确定胫骨假体内外旋转安装,避免假体不同及假体旋转对研究的影响。在当前研究中,两组屈膝30 °及60 °时术前及术后PTA均大于5 °,总体髌骨呈向外倾斜趋势;术后与术前相比髌骨外倾减小,且SVA组术后改善情况优于MPA组。陈世益等[16]的研究表明,膝关节从伸直至屈曲的过程中,初始髌骨呈内移趋势,在屈膝至30 °左右时内移趋势达到最大,继而转向外侧移动,120 °左右时外移趋势达到最大,总体轨迹呈先向内侧移动后向外侧移动趋势。本研究发现,屈膝30 °~60 °的过程中,术前及术后LPD负值均减小,呈外移趋势,与其一致,更多的角度测量未进行;屈膝30 °时LPD两组组内术后与术前相比负值增大,髌骨呈内移趋势,且MPA组内差异有统计学意义,考虑原因同为内侧切口入路,但MPA术中易出现外侧支持带过度释放以及缝合时髌骨内侧过度紧缩;屈膝30 °时LPD术后两组组间差异及MPA组内手术前后差异均有统计学意义,但屈膝60 °时LPD术后两组组间差异及MPA组内手术前后差异均无统计学意义,考虑原因为屈膝60 °时髌骨已完全进入股骨滑车内,活动度减小所致;同时MPA组内手术前后差异P值均小于SVA组,说明术后MPA组总体髌骨内移趋势大于SVA组,使得髌股关节内侧接触面压力增加,一定程度上增大术后膝前痛、关节弹响等髌股关节并发症发生的可能性[17]。
SVA较MPA在解剖学上也更具一些优势。全膝关节置换术后髌骨轨迹不良会导致慢性疼痛、关节活动范围减小和行走困难。外侧支持带松解是全膝关节置换术中改善髌骨轨迹的一种方法。Siljander等[18]的研究也表明在初次TKA中不进行髌骨表面置换同时行外侧支持带释放可以减少术后膝前疼痛的发生。但对于传统MPA来说,由于髌骨内侧上动脉和内侧下动脉被切断,因而应尽量减少外侧支持带松解,以避免髌骨剩余的外侧血液供应中断,而SVA则保留了髌骨内侧血液的供应,相比MPA可以降低髌骨缺血性坏死的风险。在本研究中,SVA组的外侧支持带释放明显少于MPA组。SVA得益于其术中股四头肌结构完整性的优势,可以在术中结合无拇指试验结果更加准确的进行髌骨外侧支持带松解,减少不必要的松解或过度松解,继而在保护髌骨血运的基础上获得良好的髌骨轨迹,减少膝前痛的发生,获得相对更好的术后髌股功能。无拇指试验在评估髌骨轨迹方面也具有一定局限性,其一术中为静态测试,在患者为清醒状态时,膝关节屈曲伴随肌肉牵引产生髌骨运动,与术中的静态平衡有一定差异;其二由于MPA为切开肌肉进入关节腔,对软组织破坏相对较大,在进行关节缝合时,应每缝合1~2次后应进行髌骨轨迹评估,可降低术后髌骨对位不良的发生率。Komatsu等[19]的研究也表明,止血带的使用会影响术中髌骨轨迹的追踪,因此可在止血带放气后再行无拇指试验,以提高试验的准确性。
本研究中SVA组中出现1例术中胫骨脱位时髌韧带撕脱病例,术中给予了金属铆钉固定缝合,术后恢复效果良好,随访无功能异常,针对此情况,若术中行胫骨脱位时如发现髌韧带张力过高,可提前给予1枚金属钉加强固定髌韧带,待截骨完成髌韧带张力减小后拔除。SVA组术后出现1例因膝关节内侧皮下血肿导致切口感染病例,术后1个月发现切口愈合欠佳伴感染,再次入院行手术治疗,术中沿原切口切开,见膝关节内侧因皮下血肿致死腔伴皮下软组织感染,行生理盐水及双氧水反复冲洗清创后探查见死腔未与关节腔相通,遂行抗生素冲洗伴负压封闭引流(vacuum sealing drainage,VSD)吸引,1周后行二期手术缝合膝关节内侧死腔关闭切口,愈合良好。因此SVA也存在一些局限,对于初学者手术视野暴露相对于MPA较困难,手术时间稍长。本研究中,SVA组手术时间为(86.13±6.80)min,稍长于MPA组(82.83±6.06)min;术后关节囊内积血易从股内侧肌下间隙渗出至皮下形成皮下血肿,建议术中松止血带后观察渗血情况,酌情给予加强缝合;对于一些严重的膝关节畸形,如严重的膝外翻等不适用于此入路。
综上所述,经股内侧肌下入路行全膝关节置换术后早期髌股关节功能优于内侧髌旁入路,可保证术后早期关节运动功能的恢复及降低术后髌股关节并发症的发生,更符合当前微创及快速康复的临床理念。

