DRG支付改革形势下的医疗服务行为持续改进
何琼 刘晨红
[摘要]目的 探讨DRG支付改革形势下医院医保基金的监管情况,促进医疗服务行为持续改进。方法 通过分析上海市某三级专科医院2021年医保审核情况,明确医保拒付原因,提出改进对策。结果 2021年医保审核每目12 665条,医保拒付条目2 693条,医保拒付金额1 804 967元。医保拒付条目数较多的项目有违规收费(42.8%)、医用耗材审核问题(20.4%)、超限定频次(19.6%)和超限定范围用药(11.6%),医保拒付金额最多的项目为违规收费(123 900元)。结论 医院可从组织、管理、技术和经济4个层面规范医疗服务行为,以适应DRG改革形势下的医保监管要求,促进医院健康可持续发展。
[关键词]DRG;医保监管;医保拒付;医保基金;三级专科医院
中图分类号:R197.5 文献标识码:B
随着医保改革的逐步深化,截至2021年底,全国基本医保参保人数达136 297万人,参保率达95%以上,参保人群规模不断扩大,医保基金支出也呈现快速上升趋势。近年来,全国各级医保行政部门持续开展打击骗保专项治理活动。2021年1月15日,时任国务院总理李克强签署第735号国务院令,公布《医疗保障基金使用监督管理条例》(以下简称《条例》),自2021年5月1日起正式施行,医保基金管理步入了法制化轨道。在DRG支付改革形势下,医保定点医疗机构进一步加强医保管理、强化医保基金监管日益重要。本研究分析了上海市某三级专科医院2021年医保审核情况和拒付原因,探讨丁DRG支付改革形势下的医保监管对策,供相关管理者参考。
1医保审核情况及拒付原因分析
1.1医保审核情况概述
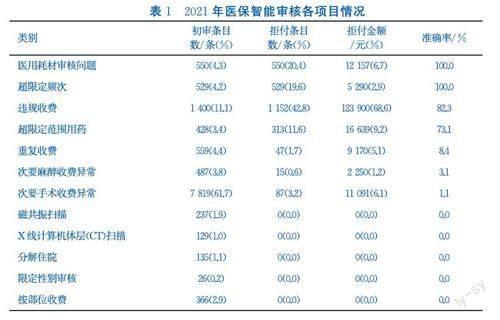
通过汇总2021年上级医保行政部门下发的智能审核信息和最终反馈的医保拒付信息,该院共收到医保智能审核数据12 665条,医保拒付条目2 693条,医保拒付金额1 804 967元。从表1可以看出,拒付条目数较多的项目主要涉及违规收费、医用耗材审核问题、超限定频次、超限定范围用药,占比分别为42.8%、20.4%、19.6%、11.6%。医保拒付金额最多的项目为违规收费,占68.6%。智能审核项目准确率是指医保拒付条目数占初审条目数的比例。审核类别中,医用耗材审核问题和超限定频次问题审核准确率达100.0%;其次为违规收费、超限定范围用药,分别占82.3%、73.1%;智能审核准确率为0的项目有磁共振扫描、x线计算机体层(CT)扫描、分解住院、限定性别审核、按部位收费等。
1.2医保拒付原因分析
1.2.1违规收费 此项目产生的医保拒付金额达123 900元,占医保拒付总金额的68.6%。产生违规收费的原因主要有:一是临床诊疗技术不断更新,而医疗物价管理体系更新滞后。同时,医院物价管理主动性不高,未及时进行新技术新项目的申报,导致无匹配的收费标准而出现违规收费现象。二是由于计费人员业务不熟练等。例如,护士在进行静脉输液穿刺留置时,计费人员由于不明确静脉穿刺置管术的收费规则,出现违规收费情况。三是有的临床医师对部分物价管理规则存在理解分歧。如行刮宫术时,临床医师认为有的患者宫颈情况不符合官颈扩张条件,导致医保审核时拒付此费用。
1.2.2医用耗材审核问题 医用耗材审核问题是指某些医用耗材存在使用范围限定,临床应用中发生超出此限定范围使用的现象。表1显示,医用耗材审核准确率达100.0%。如医用组织胶水等耗材应用于皮肤切口闭合手术时,不纳入医保支付,而该院用于切口闭合手术,导致医保拒付。产生此类拒付的原因为:一是医务人员不明确医用耗材的限定范围,规范使用意识薄弱。二是医院对医用耗材使用疏于管理,如对耗材品种选用缺乏具体管控措施,存在医生根据个人偏好或习惯选用超限定范围医用耗材情况。
1.2.3超限定频次 某些项目计价单位为“日”,则应按“日”收费,若一日收取多次则为超限定频次,如“动静脉置管护理”应按“日”计费。出现此类问题的原因有:一是计费人员误操作,出现多次计费}二是由于临床原有的累计收费习惯。另外,对医保拒付中部分项目存在理解分歧,如临床认为开通两路微量泵输液,一日应该收费两次,而医保审核时不予支付。
1.2.4超限定范围用药 超限定范围用药是指医生开具具有医保限定的药品时,超出药品的医保限定范围使用。出现此类问题的原因为:一是医生习惯根据药品说明书用药,忽视了医保目录对药品的限制;二是医生对医保政策不熟悉等,開药时未仔细查看电脑弹出的医保信息提示框。该院审核数据中发现,(欧贝)盐酸昂丹司琼注射液、帕洛诺司琼注射液等医保限定为放化疗患者使用,医生却用于非放化疗患者,导致医保拒付。
1.2.5其他类别项目 从表1可以看出,其他类别审核准确率均较低,主要为临床工作人员手动计费出错导致。例如,重复收费、次要麻醉收费异常的审核准确率低于10%;次要手术收费异常初审条目数为7 819条,绝大部分为不同切口手术,并非属于“同一切口第二手术应按75%收费,实际按100%收费”的行为,审核准确率仅为1.1%,这些问题加重了医疗机构的复核负担。
2对策
医保管理是医院管理的重要组成部分,若医保管理存在问题,将影响到医院规范化、精细化管理水平。组织是目标能否实现的决定性因素,根据组织理论要求,将影响医保规范化管理的目标因素确定为组织层面、管理层面、技术层面和经济层面。以下从速4个层面提出针对性对策。
2.1组织层面
2.1.1健全医保管理制度 随着医保职能范围的拓展,医院医保管理由最初的单一部门管理发展为多部门统筹协调管理,同时《条例》的出台,对医院医保管理提出了更高要求。在DRG支付改革形势下,医保定点医疗机构需要更加重视医保管理由简单化转向标准化、精细化转变。对此,该院在研究上级部门下发的各种规章制度基础上,制定了符合规范的医保管理制度,如《开展打击欺诈骗保专项整治行动工作方案》《医保服务操作细则》等。
2.1.2优化医保组织架构 医保问题是系统性问题,与医疗、物价、药剂等息息相关,DRG支付改革形势下的医保管理须各职能部门齐抓共管。该院根据需求组建医保管理领导小组,由总会计师、分管副院长领导,医保、医务、质控、财务等相关部门负责人参与,建立医保监督责权管理体系,明确各方责任与权利,使院内病案质量管理、医疗质量管理、DRG绩效管理、成本控制管理等协同发展。
2.1.3提高医保相关人员综合业务能力 医院医保监管水平主要取决于医保管理人员、医护人员、物价管理人员的业务能力。建议:对于医保管理人员,应加强政策、法规学习,积极参加相关培训。针对由于医保办工作人员专业水平不高而产生的拒付行为,医保办应定期组织内部学习,内容包括医保、物价、编码及临床诊疗等相关知识,以提高其业务水平,同时医院应鼓励医保管理人员参加继续教育。对于医护人员,应提高其对医保政策的掌握程度。另外,医院应加强病历书写管理。该院在实践中出现实际诊疗过程符合医保规定,但由于未进行准确记录导致医保拒付现象。病案数据是信息大数据的重要来源,病案书写不规范将影响医保基金的使用。对此,医生须重视医保基金使用的相关法律规范。对于物价管理人员,应认真学习物价相关政策,并加强对临床相关人员的培训。对临床提出的无收费标准或项目内涵不明晰等问题,物价人员要积极协助相关科室解决,必要时与上级管理部门联系,寻求上级部门的指导。同时,积极进行新技术新项目的申报,保证临床合理计费。
2.1.4规范医保管理流程 规范的医保管理流程可规避不必要的医保拒付。例如,相关科室提出的医用耗材采购申请,应经医保部门审核,按照医保相关规定,确认无违规使用问题后方可进入采购环节。
2.2管理层面
2.2.1加强全过程监管 临床医务人员作为医保基金的第一道守门人,应根据政策要求,正确使用医保基金,做到事前控制。医保工作人员应定期抽查,及时发现问题,做到事中控制。如日常检查或审核中出现的不合理诊疗、不合理用药、不舍理收费等应及时反馈给相关科室,同时在院内网站定期公示相关检查情况,督促相关科室整改,完善事后管控。另外,利用DRG数据强化管理。通过分析DRG核心数据、关注医疗费用结构等,及时发现涉嫌违规行为,提升精细化管理水平。
2.2.2加强与上级医保行政部门的沟通 医院应建立有效的沟通机制,成立医保谈判专家组,针对上级医保行政部门审核中出现的异议,可组织相关专家复核,防止错误的医保拒付。医院医保管理人员应认真学习上级医保管理部门审核规则,规范院内医保管理,对有异议的部分及时沟通和协调。比如;建议上级医保行政部门建立统一的审核规则库,对于某些新增规则,如医院累积计费等不规范行为造成的拒付,应先以文件形式告知医院规范计费方式,方便医院执行。为尽早提醒,达到及时止损的目的,上级医保行政部门还应定期下发审核数据,医疗机构及时复核并整改相关问题,以避免医保基金的浪费,同时及时反馈智能审核准确率低的项目,避免医院不必要的复核。
2.3技术层面
传统的医保管理,针对检查与用药只能通过电子病历系统逐一查询,检查范围有限且效率低下。随着信息技术的发展,医院应积极利用“互联网+”优势,将智能审核规则嵌人院内信息系统,对疑似违规行为实时监控,及时提醒。如出现疑似超限定频次计费时,电脑端会弹出提示框,提醒计贵人员正确计费,做到事前预警。另外,充分利用数字化手段,完善院内DRG智能监管平台功能,及時发现费用过高的环节,关注费用结构,以便采取针对性预防或干预措施,避免不合理费用的产生。
2.4经济层面
2.4.1优化配置医保基金支出 依据DRG支付改革,医院应通过数据分析找出优势病组、潜力病组及亏损病组等,调整病种收治结构,根据医院的特点和优势,合理分配各科室的医保基金预算,发挥医保基金支付杠杆作用,引导临床医护人员合理检查、合理治疗、合理用药。各科室应对医保基金使用情况实时监督,实现资金合理配置,保证医保基金的合理使用。医院医保管理人员也应实时跟踪医保基金和病组分布情况,及时发现涉嫌违规行为,提升监管水平。
2.4.2实行奖惩机制,保障基金合理使用 由于医保工作专业性强、内容复杂,医院应通过制定相关医保服务行为管理办法,考核机制、办法及奖惩标准规范工作人员医疗行为。将奖惩考核指标融入日常审核相关工作,引导相关人员规范操作。例如,建立DRG奖惩办法,奖励改革成效好的科室,促使临床科室形成节约成本、自主控费的意识。同时,对DRG付费后可能出现的医疗服务不到位、推诿患者、费用转嫁等异常行为实施惩罚,以保障医保基金安全合理使用。

