中晚期妊娠合并CIN患者HPV感染状况、外周血T细胞亚群细胞水平变化及临床意义
雷盼盼,刘妮
渭南市妇幼保健院妇科,陕西 渭南 714000
宫颈癌是较为常见的一种恶性肿瘤,发生率仅次于结直肠癌与乳腺癌,严重威胁女性的健康及生存质量[1]。宫颈上皮内瘤变(CIN)是同浸润性宫颈癌息息相关的一组癌前病变总称,其主要包括宫颈原位癌与非典型增生,可反映宫颈癌的持续发展过程[2]。分子生物学相关研究显示,人乳头瘤病毒(human papilloma viruses,HPV)与CIN 一样,同宫颈浸润癌息息相关,超过60%的宫颈癌中可以发现HPV DNA,也能够在宫颈浸润癌内发现蛋白质产物及HPV DNA 的转录,于浸润癌及高级别CIN中,HPV DNA 在人类基因组内整合,而不是在完整的病毒衣壳中[3-4]。因为女性在妊娠状态下,其激素水平会发生明显变化,进而影响人体免疫功能及生殖道环境,加之感染大多具有隐匿性及潜伏性,导致其临床症状特异性不足,极易被忽视[5]。基于此,本研究将探讨中晚期妊娠合并CIN患者的HPV感染状况、外周血T细胞亚群细胞水平变化及临床意义,现将结果报道如下:
1 资料与方法
1.1 一般资料 回顾性分析2020 年7 月至2021年12月渭南市妇幼保健院诊治的60 例中晚期妊娠合并CIN 孕妇(观察组)的临床资料。纳入标准:(1)依据《子宫颈癌诊断》中的CIN 相关标准[6]实施分类;(2)孕周>13周;(3)年龄>22岁;(4)临床资料完整。排除标准:(1)属于辅助生殖技术干预的非自然妊娠;(2)畸形胎儿;(3)有阴道手术、子宫颈手术史;(4)胎盘前置;(5)伴有艾滋病、梅毒或其他病毒感染;(6)伴有严重精神疾病。60 例孕妇年龄25~37 岁,平均(26.97±6.03)岁;孕周13~37 周;平均(26.11±2.74)周;CINⅠ期28、Ⅱ期20例、Ⅲ期12例。另选择同期产检的60例健康中晚期孕妇作为对照组,年龄24~35 岁,平均(27.15±5.91)岁;孕周13~36 周;平均(26.34±3.01)周。两组孕妇的年龄、孕周比较差异均无统计学意义(P>0.05),具有可比性。本研究经我院医学伦理委员会批准。
1.2 研究方法 (1)CIN确诊:借助阴道镜行宫颈活检病理确诊为CIN,间隔8~12周进行一次活检或阴道镜,选择阴道镜结果最严重的一次作为最终依据,接受阴道镜下对相关组织活检病理检查的孕妇,均按照世界卫生组织规定的疾病分类标准[7]进行判断。(2)HPV检测:选择锥形专用采集刷,从孕妇宫颈口处的鳞柱上皮交界部位采集标本,之后立即置入专用标本储存管中。选择美国Digene 公司的HC-Ⅱ方式对高危型HPV 进行检测,能测定出高危型HPV16、31、33、18、35、39、51、52、45、56、58、68、59等13种。所有操作均按照试剂说明书严格操作,检测结果用RLU/CO定量数值进行报告,若RLU/CO 超过1 就说明高危型HPV 阳性。(3)HPV DNA 载量检测:阴道镜检查所有入组孕妇,取宫颈可疑病变进行活检的同时检测HPV DNA 载量,产后6 个月复查阴道镜,取宫颈可疑病变进行活检的同时检测HPV DNA载量。如果中晚期妊娠合并CIN 孕妇发展为宫颈癌需要及时干预或终止妊娠。(4)免疫功能检测:收集所有入组孕妇产前及产后6 个月外周血5 mL,选择流式细胞仪对T细胞亚群(包括CD4、CD8)数量进行检测。
1.3 观察指标 (1)比较两组孕妇产前HPV 阳性状况;(2)比较观察组CIN 分级不同孕妇产前与产后6 个月的HPV 感染、HPV DNA 载量;(3)比较两组孕妇产前与产后6 个月的免疫功能指标;(4)比较观察组CIN 分级不同孕妇产前与产后6 个月的免疫功能指标。
1.4 统计学方法 应用SPSS20.0统计软件进行数据统计分析。计量资料以均数±标准差(±s)表示,三组间比较采用F检验,两两比较采用LSD-t检验,计数资料比较采用χ2检验。以P<0.05 为差异具有统计学意义。
2 结果
2.1 两组孕妇产前的HPV 阳性率比较 产前,观察组孕妇的单一感染、多重感染、HPV 阳性率明显高于对照组,差异均有统计学意义(P<0.05),见表1。
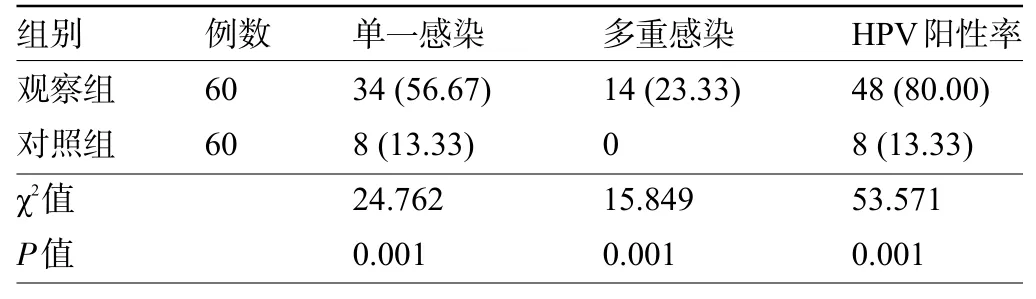
表1 两组孕妇产前的HPV阳性状况比较[例(%)]Table 1 Comparison of prenatal HPV positive status between the two groups[n(%)]
2.2 观察组CIN分级不同孕妇产前与产后6个月的HPV 感染、HPV DNA 载量比较 产前,CINⅢ级孕妇的HPV 感染率明显高于Ⅰ级、Ⅱ级,差异有统计学意义(P<0.05),三级孕妇的HPV DNA载量比较差异无统计学意义(P>0.05);产后6 个月,CINⅢ级孕妇HPV转阴率明显低于Ⅰ级、Ⅱ级,HPV DNA载量明显高于Ⅰ级、Ⅱ级,差异均有统计学意义(P<0.05),见表2。
表2 观察组不同CIN分级孕妇产前与产后6个月的HPV感染、HPV DNA载量比较[例(%),±s]Table 2 Comparison of HPV infection and HPV DNA load in pregnant women with different CIN stages in the observation group at the prenatal stages and 6 months after delivery[n(%), ±s]
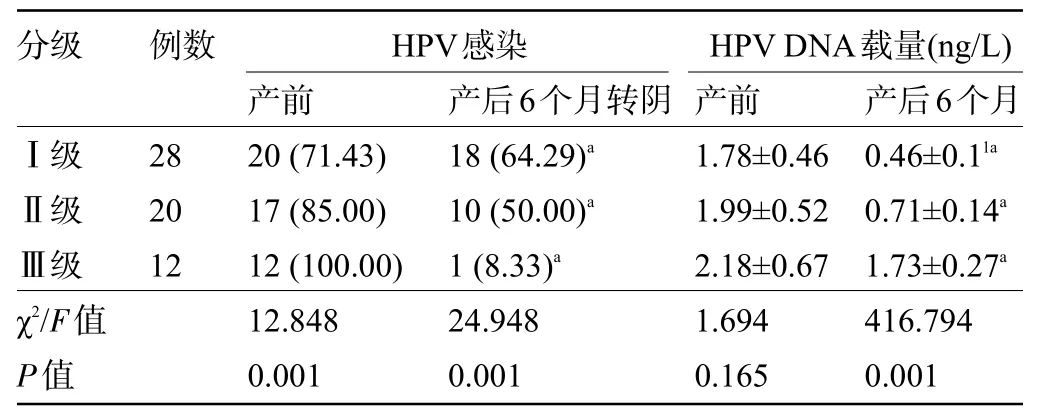
表2 观察组不同CIN分级孕妇产前与产后6个月的HPV感染、HPV DNA载量比较[例(%),±s]Table 2 Comparison of HPV infection and HPV DNA load in pregnant women with different CIN stages in the observation group at the prenatal stages and 6 months after delivery[n(%), ±s]
注:与本组产前比较,aP<0.05。Note:Compared with that at the prenatal stages,aP<0.05.
?
2.3 两组孕妇产前与产后6 个月的免疫功能指标比较 产前及产后6 个月,观察组孕妇的CD4 水平明显低于对照组,CD8 水平明显高于对照组,差异均有统计学意义(P<0.05),见表3。
表3 两组孕妇产前与产后6个月的免疫功能指标比较(±s)Table 3 Comparison of immune function indexes between two groups of pregnant women at the prenatal stages and 6 months after delivery[n(%), ±s]
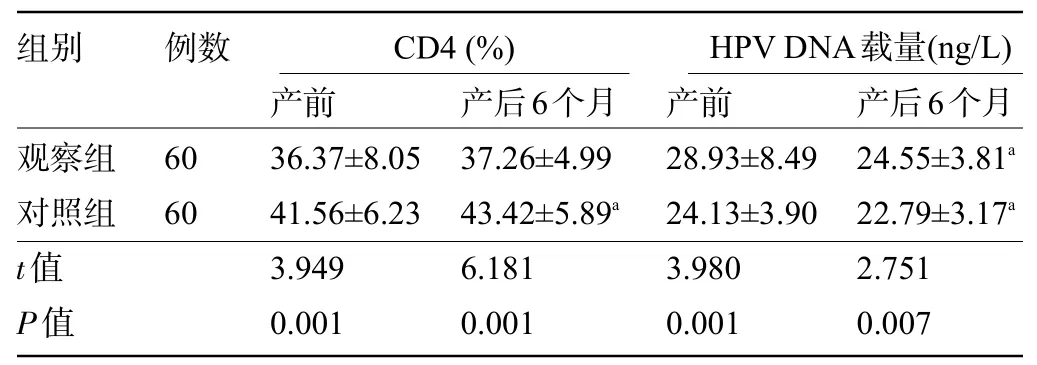
表3 两组孕妇产前与产后6个月的免疫功能指标比较(±s)Table 3 Comparison of immune function indexes between two groups of pregnant women at the prenatal stages and 6 months after delivery[n(%), ±s]
注:与本组产前比较,aP<0.05。Note:Compared with that at the prenatal stages,aP<0.05.
?
2.4 观察组不同CIN分级孕妇产前与产后6个月的免疫功能指标比较 产前及产后6 个月,不同CIN分级CD8 水平比较差异无统计学意义(P>0.05);产前及产后6 个月,CINⅢ级孕妇的CD4 水平明显低于Ⅰ级、Ⅱ级,差异均有统计学意义(P<0.05),见表4。
表4 观察组不同CIN 分级孕妇产前与产后6 个月的免疫功能指标比较(±s)Table 4 Comparison on immune function indexes among pregnant women with different CIN stages in the observation group at the prenatal stages and 6 months after delivery(±s)
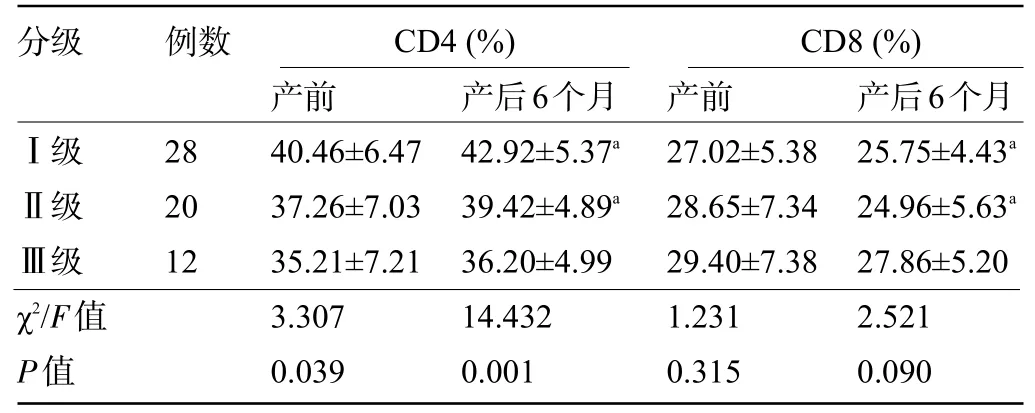
表4 观察组不同CIN 分级孕妇产前与产后6 个月的免疫功能指标比较(±s)Table 4 Comparison on immune function indexes among pregnant women with different CIN stages in the observation group at the prenatal stages and 6 months after delivery(±s)
注:与本组产前比较,aP<0.05。Note:Compared with that at the prenatal stages,aP<0.05.
?
3 讨论
随着妇科肿瘤发生率的不断提升,其越来越对女性的生命安全及生存质量造成严重影响。宫颈癌属于较为常见的一种恶性肿瘤,按照相关文献显示,国内每年有13万左右的新发宫颈癌病人[8]。CIN指的是子宫颈发展到癌的宫颈上皮组织出现的变化,主要分为CINⅠ、Ⅱ、Ⅲ级。相关文献显示,同HPV有关的肿瘤正在逐步增长,在HPV 引发的各种肿瘤中,宫颈癌发生率最高[9]。HPV属于双链结构的一种DNA病毒,表现为噬上皮特性,广泛分布于动物及人类中,且特异性较高,它的DNA 宿于人体细胞染色体中,会阻碍细胞凋亡及修复[10-11]。因为女性的激素水平在妊娠期会发生巨大变化,对人体免疫功能及生殖道环境产生严重影响,且感染之后具有隐匿性及潜伏性,其症状并不明显,通常不被重视。
本次研究将中晚期妊娠合并CIN 患者纳入研究对象,分析HPV阳性状况,结果显示,合并CIN 孕妇的HPV 阳性率明显高于健康孕妇。夏亚莉[12]的研究结果显示,中晚期妊娠合并CIN者高危型HPV阳性率为84.2%,这与本研究的80%相近。相关文献也显示,伴随宫颈病变级别的增加,高危型HPV阳性率也会逐渐提升[13]。本研究还显示,伴随CIN分级的增加,HPV感染率逐渐上升,产后6 个月自然阴转率逐渐下降,且HPV DNA 载量逐渐上升,说明伴随CIN分级的增加,高危HPV 感染率增加、产后转阴率下降,这主要是由于长时间感染极易导致合并感染。所以,检测HPV感染及HPV DNA 载量可协助判断病情诊断与预后。
机体免疫功能属于动态平衡的一个过程,其中,T细胞亚群能够间接的反映人体免疫功能状态[14-15]。本次研究显示,产前及产后6 个月,合并CIN 孕妇的CD4 水平明显低于健康孕妇,CD8 水平明显高于健康孕妇,说明合并CIN 孕妇的免疫功能降低,发生HPV感染的概率较大。产后6 个月,合并CIN 孕妇的CD4水平同产前比较差异无统计学意义,CD8 水平明显低于产前,提示产后6 个月合并CIN 孕妇的免疫功能正在恢复。本研究进一步研究了CIN 分级不同孕妇的免疫功能,结果显示产前CIN 孕妇的CD4 随着CIN分级的增加而下降,产后6 个月,相较于产前CD4 依然较低,而CINⅢ级孕妇的产前与产后6 个月CD4、CD8 水平无明显差异,提示产后6 个月CINⅢ级孕妇免疫功能同产前比较无变化,但HPV 感染依然存在,临床需重视。
综上所述,中晚期妊娠合并CIN患者HPV阳性率明显高于健康同期妊娠孕妇,免疫功能明显较差,且HPV感染、免疫功能同CIN发展存在一定相关性。

