Dyke-Davidoff-Masson综合征CT及MRI特征
田 斌,丁 辉,娄 琴,张 琴,李 静
(贵州省第二人民医院医学影像科,贵州 贵阳 550004)
Dyke-Davidoff-Masson综合征(Dyke-Davidoff-Masson syndrome, DDMS)又称单侧大脑半球萎缩,是神经系统罕见疾病,临床主要表现为癫痫反复发作、对侧肢体偏瘫、面部不对称、智力低下等,少数可出现精神异常[1]。既往国内外关于DDMS的文献多为个案报道。本研究回顾性分析8例DDMS的CT及MRI资料,以观察其特征性表现。
1 资料与方法
1.1 研究对象 回顾性分析2013年12月—2023年5月贵州省第二人民医院8例DDMS患者,男4例、女4例,发病年龄13~53岁、中位年龄26岁;临床表现包括5例癫痫反复发作、4例精神异常、4例智力低下或学习困难、4例对侧肢体无力及3例面部不对称;2例有颅内出血史,1例有颅内感染史,1例有脑外伤史,1例出生时窒息(表1)。8例均接受头部CT扫描,其中4例接受头部MR检查。
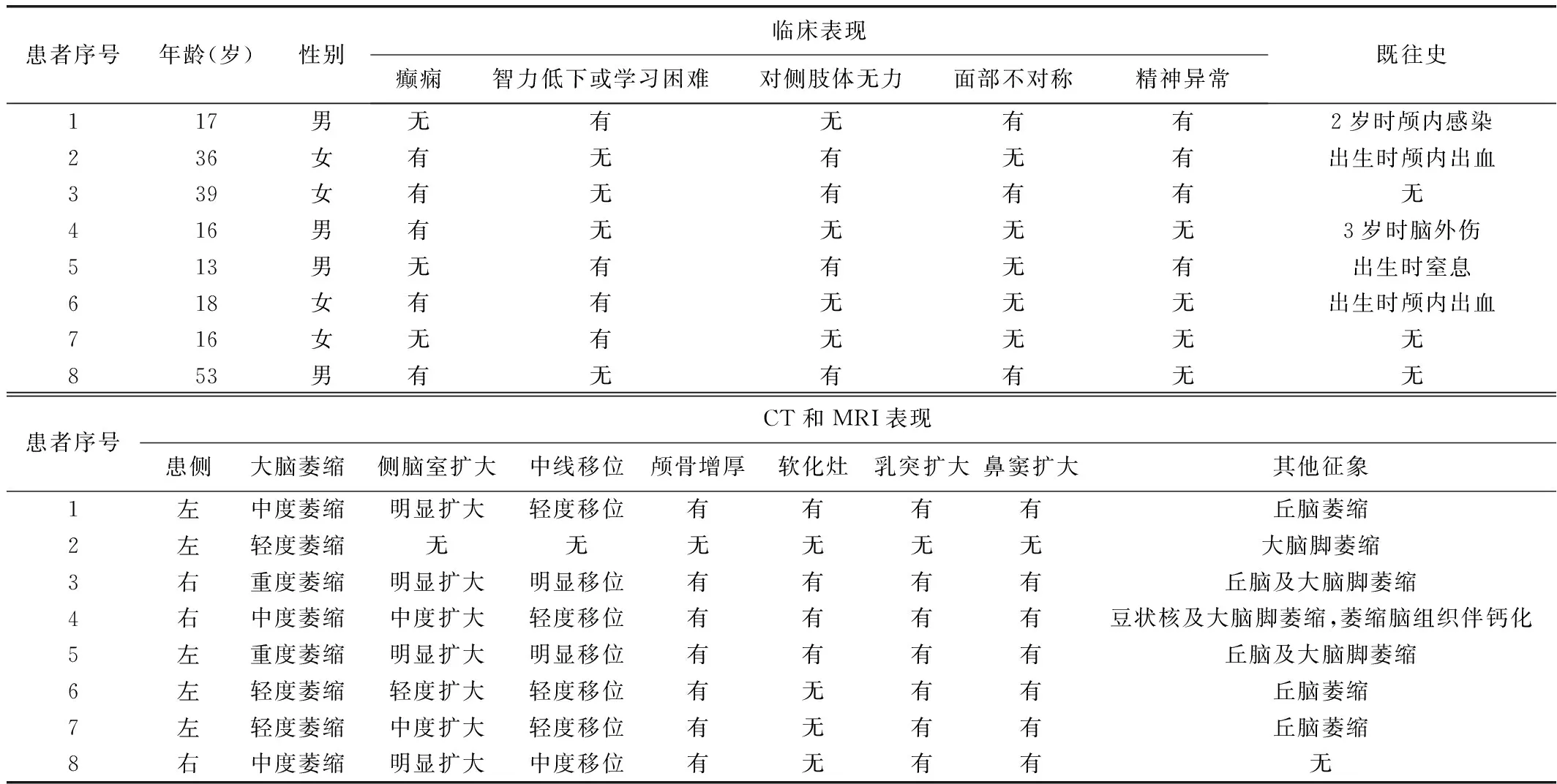
表1 8例DDMS患者临床及影像学表现
1.2 仪器与方法
1.2.1 CT扫描 采用Philips Incisive 64排螺旋CT机。嘱患者仰卧,扫描范围自听眦线至颅顶水平;参数:管电压120 kV,管电流240 mA,层厚5 mm,层间距5 mm,FOV 240mm×240mm,矩阵512×512,重建层厚0.9 mm。
1.2.2 MR检查 采用GE Signa Hde 1.5T MR扫描仪及标准头部8通道线圈。嘱患者仰卧,行头部扫描;参数:轴位快速自旋回波T1WI,TR 1 740 ms,TE 21 ms;轴位快速自旋回波T2WI,TR 3 860 ms,TE 103 ms;轴位T2-液体衰减反转恢复(fluid attenuated inversion recovery, FLAIR),TR 8 402 ms,TE 152 ms;轴位弥散加权成像(diffusion weighted imaging,DWI),TR 4 500 ms,TE 112 ms,b值=0、1 000 s/mm2;层厚均为6 mm,层间距均为1.2 mm,FOV均为240 mm×240 mm。MR血管成像(MR angiography,MRA),TR 26 ms,TE 3 ms,层厚1.4 mm。
1.3 图像分析 由影像科主治及副主任医师各1名采用盲法共同阅片,重点观察脑萎缩发生部位和程度、中线位置、颅腔继发性改变、是否合并其他疾病等。
2 结果
CT和MRI显示8例均见患侧大脑半球萎缩、颅窝缩小;7例患侧侧脑室扩大、中线结构向患侧偏移,伴不同程度颅骨代偿性改变,包括颅骨代偿性增厚、鼻窦扩大、乳突过度气化等(图1、2);5例丘脑萎缩;4例大脑脚萎缩;4例合并脑实质软化灶;1例豆状核萎缩,且其内可见钙化。见表1。
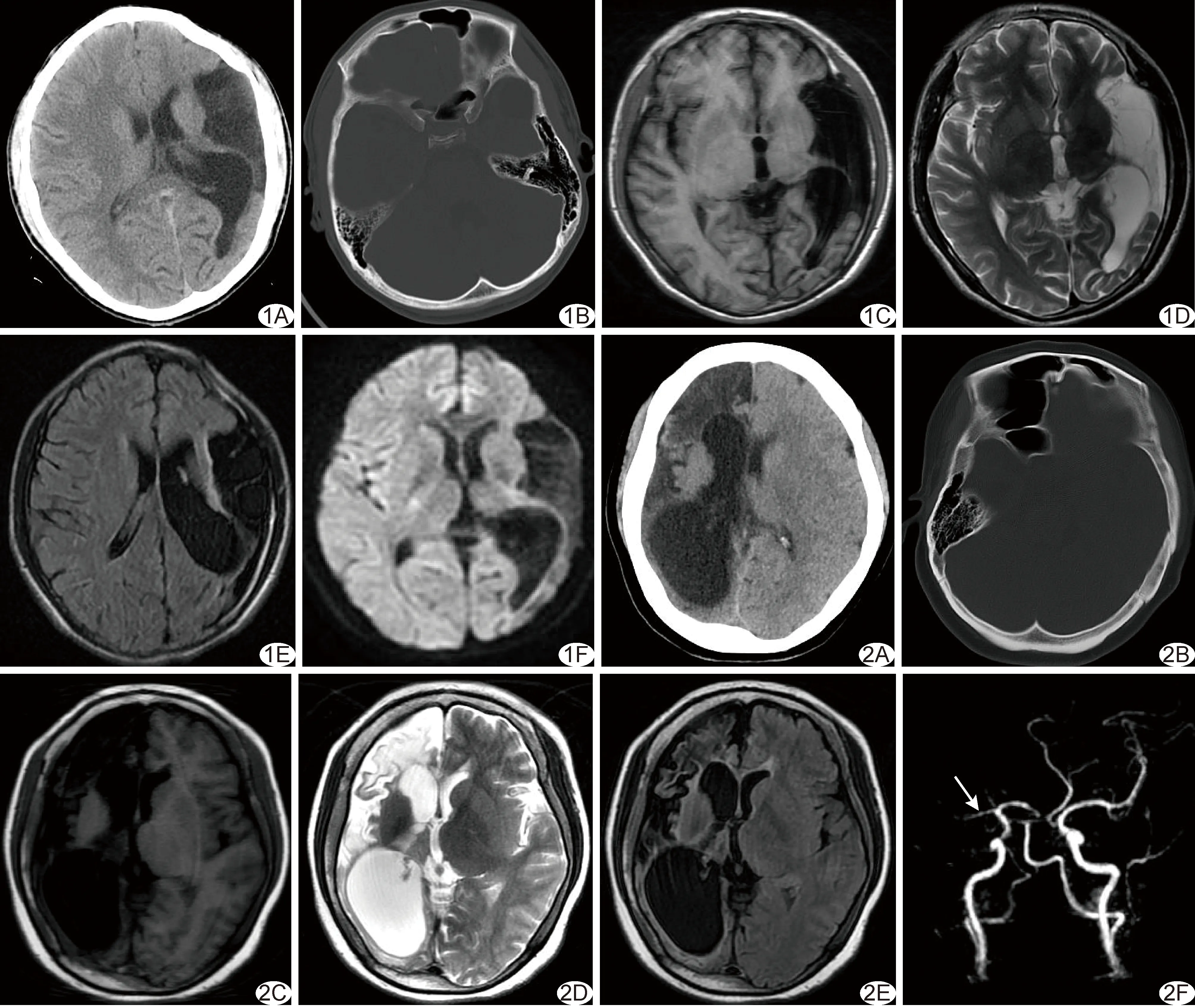
图1 序号1患者,男,17岁,左侧DDMS A.头部CT图示左侧大脑半球萎缩,同侧侧脑室扩大,中线结构稍向左侧偏移; B.头部CT骨窗图示左侧乳突及额窦扩大; C~E.头部快速自旋回波T1WI(C)、T2WI(D)及T2-FLAIR(E)示左侧大脑半球萎缩伴软化灶形成,左侧侧脑室扩大、颅骨稍增厚; F.头部DWI示左侧侧脑室扩大,脑实质内未见明显异常高信号 图2 序号3患者,女,39岁,右侧DDMS A.头部CT图示右侧大脑半球萎缩、侧脑室扩大、中线结构向右侧偏移; B.头部CT骨窗图示右侧乳突及额窦扩大; C~E.头部快速自旋回波T1WI(C)、T2WI(D)及T2-FLAIR(E)图示右侧大脑半球萎缩伴T2-FLAIR信号局限性增高,右侧侧脑室扩大、颅骨增厚; F.头部MRA图示右侧大脑中动脉近端纤细、远端分支减少(箭)
3 讨论
DDMS确切发病机制尚不明确,其病因复杂多样,常分为先天性和后天性,极少数病因不明。先天性DDMS病因主要包括先天性畸形、感染和宫内血管性脑损伤导致大脑半球萎缩或发育不全,伴相邻颅骨代偿性改变。后天性DDMS常与围产期或出生后各种原因引起的脑损伤有关,包括外伤、肿瘤、感染、长时间热性惊厥、颅内缺血或出血等,使脑源性神经营养因子缺乏而导致脑萎缩[2]。本组5例存在相关既往史,包括颅内感染或出血、脑外伤及出生时窒息等,为后天性DDMS,提示上述因素可能为DDMS病因。
DDMS临床症状及影像学表现较具特征性,多于儿童时期即获确诊;少数大脑半球萎缩程度或临床症状轻微患者则往往成年后方能确诊。DDMS典型临床特征包括癫痫发作、肢体无力或偏瘫、智力障碍及面部不对称等[3-4],以癫痫发作最为常见,可能与大脑皮质损伤有关。本组8例中,4例为成年患者,除上述原因外,还可能与其出现临床症状后未及时就医导致确诊较晚有关。本组4例存在精神异常,表现为间断谵语、幻听、自言自语等,而既往罕见DDMS患者并发精神障碍的报道[5-7],其病理生理机制有待后续进一步深入探讨。
CT和MRI是影像学诊断DDMS的主要手段。DDMS可分为3型[8]:Ⅰ型表现为弥漫性皮质及皮质下萎缩;Ⅱ型表现为弥漫性皮质萎缩合并脑穿通畸形囊肿;Ⅲ型可见大脑中动脉供血区域陈旧性脑梗死。CT不仅可显示脑萎缩部位、程度及继发性改变,还能清晰显示颅骨代偿性增厚、鼻窦扩大、乳突过度气化、岩骨嵴及蝶骨大翼上抬等[9];MRI可评估脑实质受累程度、范围、脑组织是否存在变性或软化灶,以及伴发脑发育异常如多小脑回及无脑回、胼胝体缺如等,且DWI有助于显示健侧大脑半球代偿性改变,为诊断DDMS提供重要补充证据。DDMS典型影像学表现包括单侧大脑半球萎缩或脑发育不全、侧脑室扩张、鼻旁窦及乳突过度充气、颅骨代偿性增厚等。单侧大脑萎缩是DDMS典型表现,即一侧大脑半球萎缩或部分半球萎缩,后者较常累及额叶,同时未受累脑组织常代偿性扩大,部分可出现脑软化灶或华勒变性,极少数萎缩脑组织内可见钙化,同侧基底节、脑干及丘脑亦可见萎缩。本组5例可见丘脑萎缩、4例见脑软化灶、4例存在大脑脚萎缩,仅1例豆状核萎缩伴钙化,与既往报道[10]基本相符。也有学者[11]认为典型影像学表现仅见于3岁前因各种后天因素导致脑损伤的DDMS患者。双侧大脑中,DDMS更易累及左侧大脑半球[12],可能原因在于1~3岁右侧大脑半球血供优于左侧,导致颅脑损伤后左侧大脑半球代偿性更差。本组8例DDMS均以患侧大脑半球弥漫性萎缩为主要表现,属于Ⅰ型改变;其中5例发生于左侧大脑半球。
DDMS主要需与以下疾病相鉴别:①斯德奇-韦伯(Sturge-Weber)综合征,临床主要以癫痫发作、智力障碍及患侧面部三叉神经分布区葡萄酒色血管痣和同侧软脑膜血管瘤为特征[13],影像学表现为患侧脑萎缩伴同侧大脑半球表面条带状、脑回状或锯齿状钙化,主要累及颞顶枕叶;②拉斯马森(Rasmussen)脑炎,常见于儿童,是罕见进行性炎症性疾病,临床表现为癫痫发作和认知障碍,早期影像学表现正常或仅见脑水肿,随病程进展可出现单侧大脑局限性或弥漫性萎缩伴T2WI高信号[14],颅骨无明显改变;③单侧血管性脑萎缩,多为脑血管长期慢性缺血、红细胞变形能力下降导致微血管有效血液灌注不足,使脑组织长期处于缺血、缺氧状态,引起脑细胞形态及功能受损而发生脑萎缩,影像学检查可显示闭塞血管供血区域脑皮质与邻近颅板间隙扩大、脑沟增宽加深、脑回扁平缩小,侧脑室及第三脑室扩大伴侧脑室前后角周围密度减低;④帕里-龙贝格(Parry-Romberg)综合征,又称面部偏侧萎缩,好发于儿童、女性青少年,以一侧面部皮肤、皮下组织及肌肉进行性萎缩和退化导致面部不对称为主要特征,可合并神经系统异常,影像学表现为面肌萎缩侧脑组织局限性萎缩,CT可见结节状钙化及局灶性低密度灶,MRI可见脑白质异常高信号及胼胝体局灶性梗死,且萎缩侧脑内见微出血灶,增强后软脑膜强化[15]。
综上所述,DDMS的CT及MRI表现包括单侧大脑半球萎缩伴同侧颅骨代偿性改变,具有一定特征性。

