孕激素在多发性子宫内膜息肉患者宫腔镜电切术后的应用
揭长芳

【摘要】 目的 探讨多发性子宫内膜息肉患者于宫腔电切术后使用孕激素的效果。方法 依据治疗方式将广昌县人民医院妇产科收治的84例多发性子宫内膜息肉患者分为2组,研究时间为2019年1月—2020年1月。对照组42例患者行宫腔镜电切术治疗后无药物干预,观察组42例患者行宫腔镜电切术后采用地屈孕酮片治疗,术后6个月、1年随访,比较2组患者治疗前及治疗后6个月、1年子宫内膜厚度、血红蛋白、月经量及复发情况等。结果 治疗后6个月、1年,观察组子宫内膜厚度(5.78±1.12) mm、(6.75±1.14) mm均低于对照组的(8.86±1.13)mm、(9.15±1.12) mm,月经量(35.25±11.45) mL、(40.25±13.26) mL低于对照组的(51.47±16.52) mL、(63.49±16.27) mL,血红蛋白(102.65±8.25)g/L、(123.52±7.58) g/L高于對照组的(92.35±7.15)g/L、(104.25±5.14) g/L,组间比较差异有统计学意义(P<0.05);观察组治疗后6个月复发率为2.38%、1年为7.14%,总复发率为9.52%,对照组复发率分别为11.90%、16.67%,总复发率为28.57%,观察组复发率低于对照组(P<0.05)。结论 多发性子宫内膜息肉患者进行宫腔镜电切术后,采用孕激素治疗干预,可利于激素水平的改善,对子宫内膜增长形成抑制,减少术后息肉复发,效果明确。
【关键词】 多发性子宫内膜息肉; 孕激素; 宫腔镜电切术
中图分类号:R713.4 文献标识码:A
文章编号:1672-1721(2023)29-0051-03
DOI:10.19435/j.1672-1721.2023.29.017
子宫内膜息肉为临床常见疾病之一,发病人群多集中于育龄期妇女,其子宫腔有一个或多个光滑肿物突出,这多是由于子宫腺体和间质增生而导致的,与周围内膜表现出相似的光滑度和颜色[1]。该病以月经量过多、月经淋漓不尽、阴道不规则出血等为临床主要症状,部分患者无任何临床症状,仅在超声检查时偶然发现。宫腔镜电切术是目前临床治疗子宫内膜息肉的常用方法之一,可获得较好治疗效果,但术后复发率较高,不仅增加患者痛苦,还影响其生活质量,一直是临床医师所关注的重点。有研究[2]发现,术后采用孕激素治疗,可对子宫内膜微环境进行修复,改善月经异常,在一定程度上降低术后复发率。本研究以多发性子宫内膜息肉患者为研究对象,在宫腔镜电切术后采用孕激素治疗,取得良好效果。现报告如下。
1 资料与方法
1.1 一般资料 选择2019年1月—2020年1月广昌县人民医院妇产科收治的84例多发性子宫内膜息肉患者。依据治疗方式分2组,各42例。对照组患者年龄23~39岁,平均年龄(31.25±4.19)岁,病程0.25~4年,平均(1.55±0.46)年,息肉大小3~28 mm,平均(13.02±3.24) mm;观察组患者年龄22~40岁,平均年龄(30.59±4.12)岁,病程0.33~4年,平均(1.56±0.47)年,息肉大小4~27 mm,平均(13.11±3.26) mm。2组患者年龄、病程、息肉大小等相关基础资料比较差异无统计学意义(P>0.05),分组具有较强可比性。患者均自愿参与此次研究,并签订知情同意书。纳入标准:符合子宫内膜息肉诊断标准,类型为多发性,有月经量增加、阴道不规则出血、月经周期异常等症状;术前经阴道超声明确诊断;已婚女性;意识清晰,可进行正常沟通交流;对所用药物无禁忌证。排除标准:经病理诊断显示恶性肿瘤者;凝血功能严重异常或血液性疾病者;躯体重大疾病,严重内分泌系统疾病者;精神疾病,认知障碍者。
1.2 方法 对照组采用宫腔镜下电切术治疗,术前宫颈软化使用米索前列醇,采用静脉复合麻醉,取结石膀胱位,扩张宫颈,随后置入宫腔镜,以质量分数0.9%氯化钠注射液作为膨宫介质,膨宫压力为100~150 mmHg(1 mmHg=0.133 kPa)。用宫腔镜对不同方位宫腔壁、双侧输卵管开口、宫颈管黏膜等进行探查,明确子宫内膜息肉位置、范围、数量。然后采用宫腔镜环状电极将病灶彻底切除,切除功率设置为75~90 W,病灶、病灶周围组织及其基底部组织均属切除范围,确保对病灶彻底清除。术后仅给予患者抗生素治疗,预防感染。
观察组在宫腔镜电切术后给予地屈孕酮片治疗,宫腔镜电切术与对照组手术方法相同。术后1周采用孕激素治疗,地屈孕酮片(荷兰Abbott Biologicals B.V.,国药准字H20130110),10 mg/次,2次/d,连续服用10 d,月经开始后第14天再次服用,连续服用4个月经周期。
1.3 观察指标 术后对患者进行6个月、1年随访,观察2组患者治疗前及治疗后6个月、1年子宫内膜厚度、血红蛋白、月经量及复发情况等。子宫内膜厚度采用B超进行测量;抽取空腹肘静脉血3 mL,离心获得血清后对血红蛋白水平进行检测;采用阴道B超进行检查,若宫腔内有强回声,病灶直径超过5 mm,进一步宫腔检查确诊为子宫内膜息肉,则为复发。
1.4 统计学方法 采用SPSS 22.0统计学软件分析处理,计量资料以x±s表示,采用t检验,计数资料以百分比表示,采用χ2检验,P<0.05为差异有统计学意义。
2 结果
2.1 2组患者子宫内膜厚度比较 子宫内膜厚度2组患者治疗前比较差异无统计学意义(P>0.05);治疗后随访6个月、1年,2组患者子宫内膜厚度均有减少(P<0.05),与对照组相比,观察组减少更为明显(P<0.05),见表1。
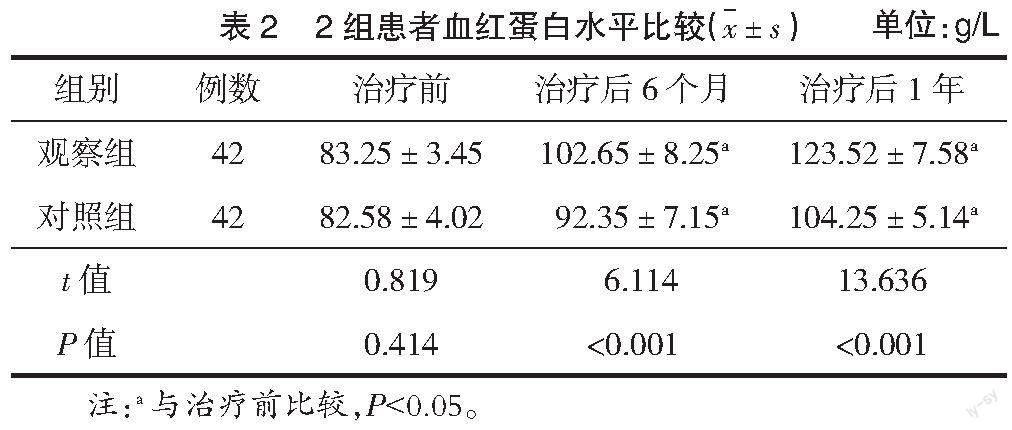
2.2 2组患者血红蛋白水平比较 治疗前2组患者血红蛋白水平比较差异无统计学意义(P>0.05);治疗后随访6个月、1年,2组患者血红蛋白水平有所升高,相较于对照组,观察组升高更明显(P<0.05),见表2。
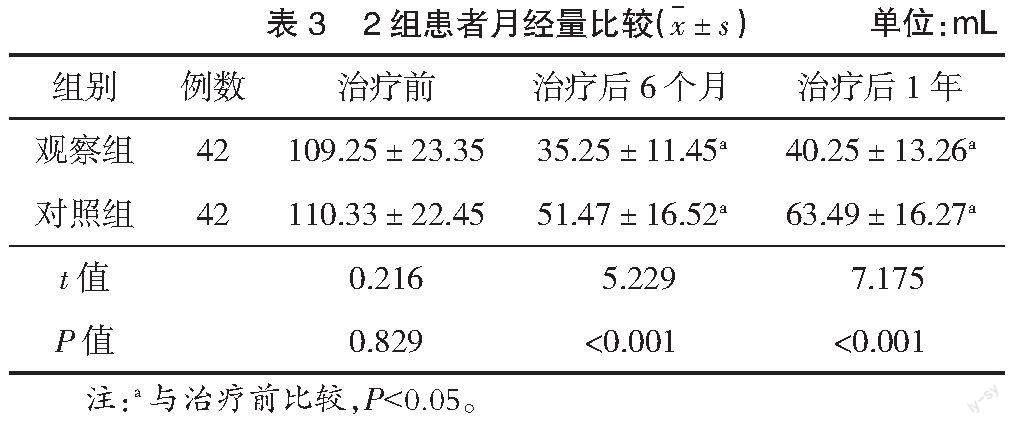
2.3 2组患者月经量比较 月经量2组患者治疗前比较差异无统计学意义(P>0.05);治疗后6个月后、1年2组患者月经量均有所减少,且观察组少于对照组(P<0.05),见表3。
2.4 2组患者复发情况比较 治疗后6个月、1年观察组的复发率分别为2.38%、7.14%,总复发率为9.52%;治疗后6个月、1年对照组的复发率分别为11.90%、16.67%,总复发率为28.57%。观察组的复发率低于对照组(P<0.05),见表4。
3 讨论
子宫内膜息肉在中年妇女中多见,近年来随着医疗水平进步、各种检查手段的完善和发展,子宫内膜息肉的检出率较过去有明显的提高,其发病率在24%~25%[3]。该病多为良性病变,在育龄期妇女中恶性病变发生率较低,但其恶变率可随年龄增加而升高,在绝经期妇女中其恶变率达到10%[4]。目前对于子宫内膜息肉应用较广的检查方式是宫腔镜,被誉为金标准,可直视下对子宫内膜的生理及病理变化进行检查,具有较高诊断准确率,还能对病灶数量、大小、位置进行判断。宫腔镜下子宫内膜切除术具有创伤小、术后恢复快等优势,不仅可切除病灶,还能刮取少量子宫内膜组织进行病理检查,且不会对正常子宫内膜造成损伤,避免了恶性病变的漏诊[5-6],故该方式在子宫内膜息肉的治疗中应用广泛。宫腔镜下子宫内膜切除术虽具有良好效果,但术后仍存在复发风险,尤其是多发性子宫内膜息肉患者体内有较多息肉存在且分布广泛,宫腔镜切除治疗过程中难以全部切除,其术后复发率更高[7]。采取何种有效方式治疗,减少术后二次复发率,一直是临床关注的重点。
目前对子宫内膜息肉的治疗不仅为切除息肉,清除炎症组织,还应抑制术后复发,以达到良好的治疗效果。子宫内膜息肉发生机制较为复杂,目前对其病因尚不明确,可能与炎症刺激、遗传因素、雌激素/孕激素受体分布不均衡、蛋白表达异常、药物影响等有关。长期高雌激素状态下,术后可导致患者子宫内膜息肉的再次复发[8-9],分析原因可能为子宫内膜息肉的发生与机体中雌激素、孕激素水平失衡存在密切联系,受各种因素的影响,相对于正常者,雌激素整体水平偏高者更易发生息肉增生。与息肉旁的内膜組织相比,子宫内膜息肉中雌激素受体的量更高,而孕激素受体的量与正常子宫内膜组织相比偏低。机体中存在的激素是依据其相应含量受体来发挥作用的,故局部组织中所含受体量增加,可使部分子宫内膜组织即使在较低激素水平的作用下也能产生明显变化,引起局部子宫内膜增生,进而导致息肉复发[10-11]。因此若能及时予以孕激素补充,可对此增生形成拮抗作用,即可达到减少复发、延缓息肉形成的目的。
本次研究以多发性子宫内膜息肉患者为研究对象,在患者行宫腔镜电切术后予以地屈孕酮片治疗,结果发现,治疗后6个月、1年2组患者子宫内膜厚度、血红蛋白水平、月经量均较治疗前有所改善(P<0.05),但观察组子宫内膜厚度、月经量低于对照组,血红蛋白水平高于对照组(P<0.05)。表明宫腔镜电切术后使用孕激素干预,可对患者子宫内膜的增长形成有效抑制,避免快速增长,患者临床症状得到显著缓解,提高生活质量。观察组治疗后6个月、1年复发率分别为2.38%、7.14%,总复发率为9.52%,对照组治疗后6个月、1年复发率分别为11.90%、16.67%,总复发率为28.57%,观察组低于对照组(P<0.05)。表明宫腔镜电切术后,采用孕激素治疗干预,能有效减少复发,有效防止息肉再次发生,避免患者再次治疗的痛苦。蒋红囡等[11]以30例多发性子宫内膜息肉患者为研究对象,宫腔镜电切术治疗术后采用左炔诺孕酮进行宫内缓释系统治疗,治疗3个月、6个月后其子宫内膜厚度、月经量均低于未行孕激素治疗的对照组,总复发率为3.44%,低于对照组20.83%(P<0.05)。本次研究与蒋红囡等研究结果基本一致。由此可得出,长期雌激素水平偏高状态下,内部环境失调,极易促使子宫内膜增生,而术后及时补充孕激素可形成拮抗,减少术后息肉的复发。地屈孕酮片是天然孕酮的反式结构,与内源性孕激素相似,口服后可迅速被吸收,利用率较天然孕酮明显升高,可对雄激素生物效应形成抑制,并抑制促性激素的产生,从而减轻高雄激素综合征症状。该药物还具有良好的孕激素功效,可对雌激素的异常升高形成抑制,从而对机体中的雌激素、雄激素水平进行调节,使其保持平衡状态,对子宫内膜增长(生)形成抑制,避免不规则阴道出血情况的发生,加之周期性规律使用此药物,有利于子宫内膜的规律性脱落,对患者月经情况进行改善,减少了术后二次复发的可能性,减轻患者痛苦。
综上所述,多发性子宫内膜息肉患者进行宫腔镜电切术后,采用孕激素治疗干预,可利于激素水平改善,对子宫内膜增长形成抑制,减少术后息肉复发,效果明确。
参考文献
[1] 姚宗花,吴瑞雪,孙苗苗,等.宫腔镜电切术联合孕激素治疗子宫内膜息肉的效果及对患者病情复发率的影响[J].当代医药论丛,2021,19(18):79-81.
[2] 袁恢红,甘秀华.宫腔镜电切术联合左炔诺孕酮宫内缓释系统对子宫内膜息肉患者雌孕激素受体的影响[J].华夏医学,2021,34(4):141-144.
[3] 何秀宣,李标,李沙沙. 宫腔镜电切术联合左炔诺孕酮宫内缓释系统治疗子宫内膜息肉疗效及对雌激素受体和孕激素受体表达的影响[J].中国性科学,2020,29(10):106-110.
[4] 魏然.宫腔镜下子宫内膜息肉电切术联合曼月乐环治疗子宫内膜息肉的临床疗效[J].现代诊断与治疗,2019,30(9):1404-1407.
[5] GUL A,UGUR M,ISKENDER C,et al.Immunohistochemical expression of estrogen and progesterone receptors in endometrial polyps and its relationship to clinical parameters[J].Arch Gynecol Obstet,2010,281(3):479-483.
[6] 凌玲.宮腔镜下子宫内膜息肉切除术联合孕激素治疗子宫内膜息肉效果分析[J].实用妇科内分泌电子杂志,2019,6(20):106-107.
[7] 姜秋慧,张占薪.宫腔镜电切术联合去氧孕烯炔雌醇治疗206例子宫内膜息肉的疗效观察[J].中国当代医药,2011,18(36):159-160.
[8] CECI O R,FRANCHINI M,CANNONE R,et al.Benign endometrial polyp recurrence after office hysteroscopic polypectomy according to surgical procedure[J].J Minim Invasive Gynecol,2019,26(7):S28.
[9] 杨彩虹,李勇逵,李翠平,等.宫腔镜电切分别联合天然孕激素、炔雌醇环丙孕酮片治疗子宫内膜息肉的效果观察[J].中国当代医药,2018,25(7):106-108.
[10] MONA M A,YAHIA E F,AHMD K,et al.The effect of early administration of rectal progesterone in IVF/ICSI twin pregnancies on the preterm birth rate:a randomized trial[J].BMC Pregnancy Childbirth,2020,20(1):351.
[11] 蒋红囡,吴晓春,谢清海.宫腔镜电切术联合左炔诺孕酮宫内缓释系统治疗子宫内膜息肉的疗效分析[J].福建医药杂志,2020,42(4):64-66.

