胃黏膜病变活检病理诊断与内镜下黏膜剥离术后病理诊断的差异及影响因素分析*
王帆荣,许婷婷,胡书娅,李 韬,伏阳燕,陈俐巧,周 宁
四川绵阳四0四医院/绵阳市第一人民医院病理科,四川绵阳 621000
胃黏膜上皮内瘤变分为低级别上皮内瘤变(LGIN)和高级别上皮内瘤变(HGIN),是胃癌的癌前病变,随着胃镜检查的广泛普及以及电子放大内镜、染色内镜、窄带成像技术(NBI)等的应用,胃黏膜上皮内瘤变的检出率逐步升高,对于不同的胃黏膜上皮内瘤变对应的治疗策略也不相同,临床工作中医师时常发现活检病理诊断与内镜下黏膜剥离(ESD)术后病理诊断存在差异,特别是对于活检病理诊断为LGIN的患者,是选择随访还是治疗目前存在争议[1-2]。本研究拟探讨胃黏膜病变活检病理诊断与ESD术后病理诊断的差异及进行影响因素分析,以指导临床诊疗,从而改善患者预后。
1 资料与方法
1.1一般资料 回顾性分析2019年1月至2022年11月在本院行胃镜活检并行ESD术的232例患者的临床病理资料。纳入标准:胃镜活检经两名高年资病理医师诊断具有上皮内瘤变并且在1个月内行ESD术治疗的病例。排除标准:(1)胃镜活检与ESD术间隔超过1个月;(2)ESD术切除不完全;(3)合并有其他肿瘤。
1.2方法 所有胃黏膜病变患者术前均接受全腹部增强CT及超声胃镜检查,明确病灶未累及固有肌层且无淋巴结转移,术前胃镜活检取病变部位组织至少2块。所有病例均符合内镜下切除的绝对适应证,ESD术后标本冲洗、展平后,浸泡于10%的福尔马林溶液中固定24 h,然后规范化切片、包埋、脱水、制片。手术前后的标本组织学诊断分类参照 WHO 肿瘤分类标准,以术后病理结果作为诊断金标准,术前与术后病理结果均由本院2位中级及以上职称、经验丰富的病理科医师共同阅片审核。记录患者的性别、年龄、碳14呼气试验检测的幽门螺杆菌(Hp)感染状态、 病灶部位(贲门及胃底为胃上1/3,胃体为胃中1/3,胃窦及胃角为胃下1/3)、病灶最大径、病灶肉眼分型(巴黎浅表性肿瘤分类标准)、有无溃疡、病灶数量、活检次数、术前活检和术后病理结果等临床数据。根据以下方法分组:一致组为术前胃镜活检病理诊断与ESD术后病理诊断均为同一级别,升级组为ESD术后病理诊断较术前胃镜活检病理诊断级别升高,降级组为ESD术后病理诊断较术前胃镜活检病理诊断级别降低。
1.3统计学处理 采用SPSS 20.0软件进行数据分析。计数资料以例数、百分率表示,组间比较采用χ2检验;采用多因素Logistic回归分析内镜活检病理诊断与ESD术后病理诊断不一致的影响因素。以P<0.05为差异有统计学意义。
2 结 果
2.1一般临床资料 232例胃黏膜上皮内瘤变患者中男146例,女86例;年龄28~89岁,平均(58.03±13.35)岁;病灶最大径平均(1.94±0.62)cm,病灶最大径<1 cm 98例(42.2%),病灶最大径≥1 cm 134例(57.8%);病灶部位,8例(3.4%)位于贲门,4例(1.7%)位于胃底,83例(35.8%)位于胃体,21例(9.1%)位于胃角,116例(50.0%)位于胃窦。活检标本诊断为胃LGIN共186例,诊断为胃HGIN 46例。
2.2术后病理诊断结果 活检病理诊断为LGIN的186例患者中,ESD术后病理诊断有13例(7.0%)降级为炎症、142例(76.3%)仍为LGIN、13例(7.0%)升级为HGIN、18例(9.7%)升级为早期胃癌。活检病理诊断为HGIN的46例患者中,ESD术后病理诊断有1例(2.2%)降级为炎症、10例(21.7%)降级为LGIN、12例(26.1%)仍为HGIN、23例(50.0%)升级为早期胃癌,ESD术后病理诊断升级率为23.3%(54/232)、降级率为10.3%(24/232)。见表1。一致组为154例(66.4%),升级组为54例(23.3%),降级组为24例(10.3%)。
2.3一致组、升级组、降级组患者临床病理特征比较 3组在性别、年龄、病灶部位、Hp感染情况方面比较,差异均无统计学意义(P>0.05);3组在病灶最大径、活检次数、肉眼分型、有无溃疡、病灶数量方面比较,差异均有统计学意义(P<0.001)。见表2。
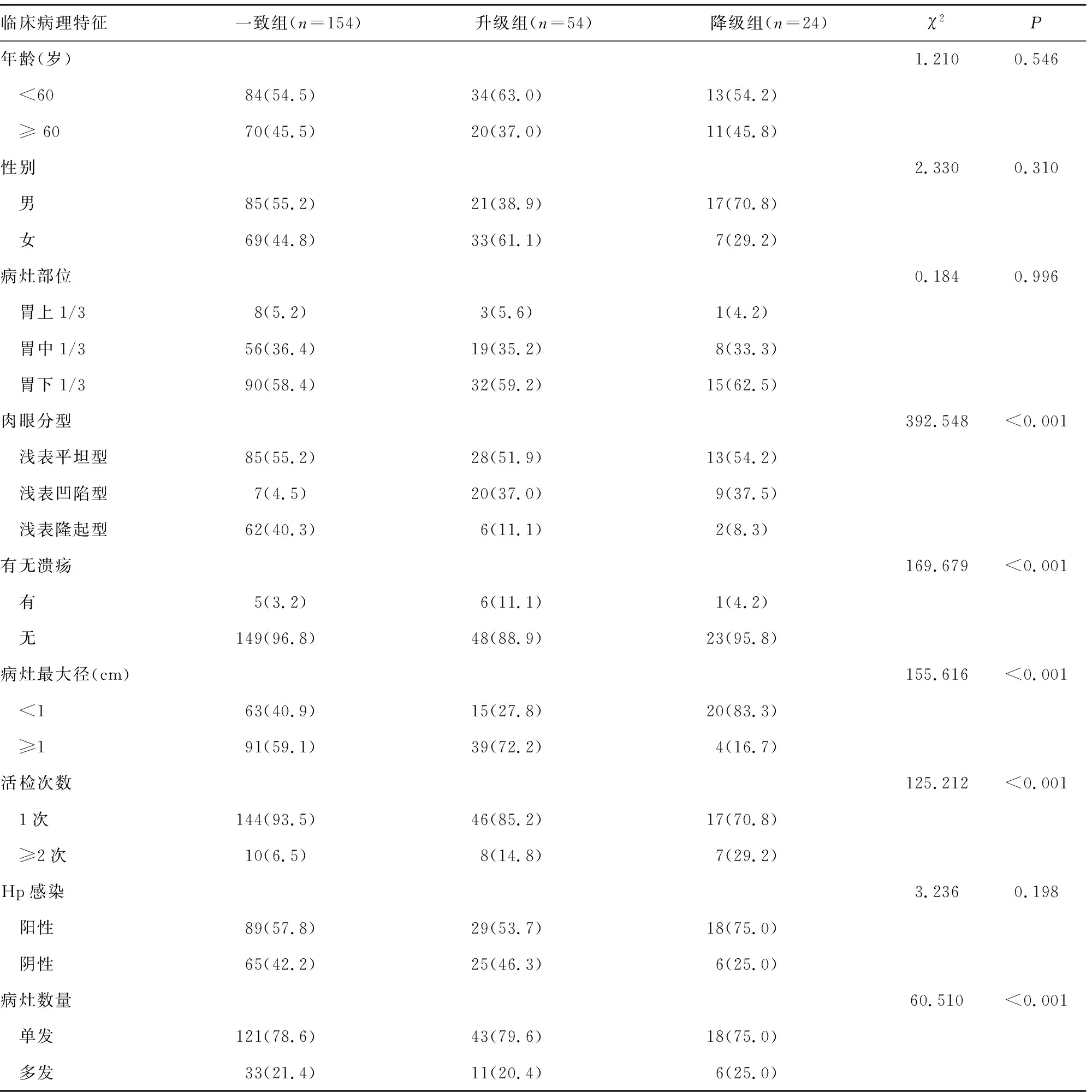
表2 一致组、升级组、降级组患者临床病理特征比较[n(%)]
2.4影响内镜活检病理诊断与ESD术后病理诊断一致的因素分析 以活检病理诊断与ESD术后病理诊断是否一致为因变量(一致=0,升级=1,降级=2),将表2中P<0.05的变量(病灶最大径、肉眼分型、有无溃疡、活检次数、病灶数量)作为自变量,进行多因素Logistic回归分析。自变量赋值为病灶最大径:≥1 cm=0,<1 cm=1;溃疡情况:无=0,有=1;肉眼分型:浅表平坦型=0,浅表凹陷型=1,浅表隆起型=2;活检次数:1次=0,≥2次=1;病灶数量:单发=0,多发=1。病灶有溃疡及肉眼分型为浅表凹陷型是ESD术后病理诊断升级的独立危险因素(P<0.05),而病灶最大径<1 cm是ESD术后病理诊断降级的独立危险因素(P<0.05)。见表3。
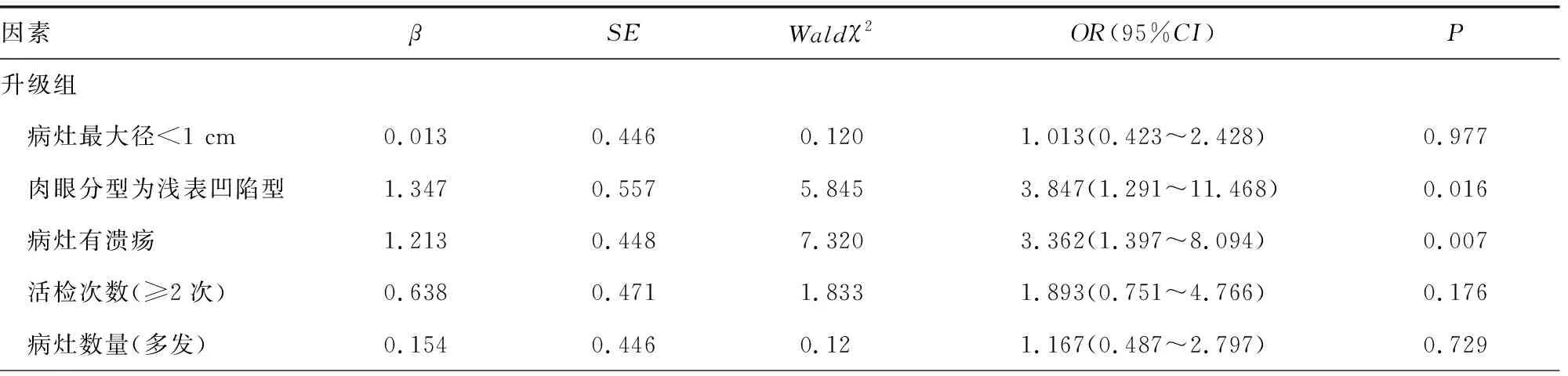
表3 升级组及降级组的多因素 Logistic 回归分析
3 讨 论
LGIN和HGIN的治疗策略不同,通常活检病理诊断为HGIN的患者会进行内镜下治疗,而活检病理诊断为LGIN的患者可以选择内镜复查、随访,也可以选择直接行内镜下ESD治疗。有研究指出,HGIN患者中,有60%~85%的患者在几个月至3年的随访中进展为胃癌[3],而LGIN患者的胃癌年发生率为0.6%,在长时间随访过程中病理进展的比例为15.5%~26.9%[4],因此临床对于活检病理诊断为LGIN患者的治疗策略选择存在争议。然而,在临床工作中,活检病理诊断常与ESD术后病理诊断存在差异。本研究结果显示:ESD术后病理诊断升级率为23.3%,降级率为10.3%,与相关报道的差异率10%~50%一致[5-6];术后病理诊断一致率为66.4%,稍低于相关研究报道的77.21%[7],有13例(7.0%)LGIN病灶及1例(1/46)HGIN病灶ESD术后病理诊断降级为炎症,大于相关研究报道的5.00%[1,8-9],可能原因为病灶小且表浅,活检完全咬除了病灶,或病灶炎症重干扰诊断导致误诊。
内镜活检是消化道早期胃癌筛查的必要手段,对消化道癌症早期发现至关重要,但影响活检病理诊断准确性的因素很多:首先,活检标本的质量,因为采样不足或定位不正确,会导致诊断结果差异;第二,病理检查无法识别某些肿瘤病例,因为病变炎症可能会影响病理医师对肿瘤的判断。对于ESD术后病理诊断升级的现象,相关研究表明,病灶最大径≥2 cm、病灶表面发红、表面凹陷或存在溃疡、 病灶表面自发性出血及病灶位于近端胃是术后病理诊断升级的独立危险因素[10]。也有研究显示病变最大径超过1 cm、表面发红和结节表面情况是术后病理诊断升级重要的危险因素[1]。KIM等[11]通过多变量分析发现,黏膜发白在活检病理诊断与术后病理诊断不一致的因素比较中差异有统计学意义(P<0.05)。本研究中,一致组、升级组及降级组在性别、年龄、病灶部位、Hp感染情况方面比较,差异均无统计学意义(P<0.05);在病灶最大径、活检次数、肉眼分型、有无溃疡、病灶数量方面比较,差异均有统计学意义(P<0.001)。本研究进行多因素Logistic 回归分析发现,病灶有溃疡及肉眼分型为浅表凹陷型是ESD术后病理诊断升级的独立危险因素(P<0.05),而病灶最大径<1 cm是ESD术后病理诊断降级的独立危险因素(P<0.05)。这与NOH等[12]的研究一致,该研究认为胃黏膜病变最大径超过1 cm是发生HGIN的独立危险因素,对其发生有预测作用,此时内镜下ESD术可以有效干预LGIN进展为HGIN。因此,本研究发现病灶肉眼分型、有无溃疡及病灶最大径也可以预测内镜活检病理结果与ESD术后病理结果升级或降级的可能,从而可以建议患者采取适当的治疗方式,避免延误病情。
如何减少活检和术后病理诊断的差异是值得临床关注的问题,肿瘤具有异质性,病变不同部位分化程度不一致,随着病变程度进展,病灶越大,不同程度的病变范围越广,而门诊活检取材大小、内镜医师对病变的识别及精准活检能力的不同,容易造成漏检病变较重的部位,导致术后病理诊断与活检病理诊断不一致。在有凹陷或溃疡的病变中,应在不同部位进行活检并增加活检组织数量[13]。 但是增加活检组织数量会增加ESD术后非肿瘤病理结果的可能性,而且多次活检尝试可能会导致严重的黏膜下纤维化,最终可能导致ESD术的技术难度增加,从而对ESD术后病理诊断产生负面影响[14]。YANG等[15]指出,非肿瘤病理学报告的可能性随着活检组织数量的增加而增加(OR=0.52,95%CI:0.42~0.64,P<0.001)。 因此,活检的数量越多,ESD术后非肿瘤病理报告的可能性就越高。本研究也发现活检次数在3组中比较,差异有统计学意义(P<0.05),所以进行适量的活检并充分考虑ESD术后非肿瘤性病理结果的可能性,尤其是在小型病变中,对减少活检和ESD术后病理诊断的差异有帮助。 同样,NBI模式能减少活检和术后病理的差异。 NBI放大模式可能显示出分界线,不规则的微血管图案或具有白色球状外观的病变,这些很可能是癌症或癌前病变,应作为组织学检查的靶点[16-17]。
大多数活检和ESD术后病理诊断差异研究都集中在升级组上,本研究同时分析了升级组和降级组的独立危险因素。同时,本研究也存在一些局限性:在本研究中没有纳入病变发红、表面糜烂及NBI观察的相关数据对术后病理诊断的影响,因为在回顾性分析中仅凭借图片和报告来判断病变发红和表面糜烂的存在是不准确的,内镜医师之间的意见也有所不同,同时,NBI的解释与内镜医师之间没有高度的共识,有望后期收集更多数据及获得可以统一的NBI数据后进行研究。
总之,术前胃镜活检病理诊断对于明确胃黏膜病变性质有较好的提示作用,但存在与术后病理诊断不一致的现象,需警惕病灶最大径<1 cm的患者术后病理诊断有降级的可能,对这类患者建议进行临床密切随访或复查,而对于病灶肉眼分型为浅表凹陷型或伴有溃疡的病变则术后病理升级的可能性大,这类患者需积极行内镜下治疗。

