阿加曲班联合阿司匹林治疗穿支动脉病变型进展性脑梗死的疗效评价
张文龙,尹玉平,孙跃奎
(1.贵州省余庆县中医院构皮滩分院,贵州 余庆 564400;2.余庆县中医院,贵州 余庆 564400;3.余庆县人民医院,贵州 余庆 564400)
脑梗死又称缺血性脑卒中,是由各种原因导致局部脑组织血液循环受阻,诱发脑组织缺血缺氧性病变及坏死,从而引起以神经功能缺损为主要临床表现的缺血性脑血管疾病[1]。近年来我国老年人口占比增多,脑梗死的发病率呈逐年上升趋势,严重阻碍社会发展,受到了临床学者的高度关注[2]。脑梗死的诱因较多,其中高血压、糖尿病可作为本病发病的独立危险因素。脑梗死起病急且进展迅速,具有较高的致残率和致死率。脑梗死根据发病的时间和恢复情况可分为急性期(超早期)、亚急性期、恢复期和后遗症期。有研究通过多因素Logistic 非线性回归分析发现,现阶段穿支动脉病变型进展性脑梗死(PCI)在所有脑梗死中占比较高[3]。常见的穿支动脉梗死有脉络膜前动脉梗死、豆纹动脉梗死、Heubner 回返动脉梗死、丘脑梗死以及脑桥旁正中动脉、短旋支、长旋支梗死等,引起的临床表现有三偏综合征、Percheron 三联征、Foville综合征、Raymond-Cestan 综合征等。穿支动脉病变型PCI 的发病原因主要是主干动脉粥样硬化、颅内深穿支动脉入口狭窄或闭塞,导致脑组织处于缺血、缺氧状态,可呈单发或多发病变。临床学者依据穿支动脉病变型PCI 的病因病机,在梗死急性窗口期多采用介入疗法取栓,同时给予改善微循环、营养神经、保护脑组织等治疗;亚急性期和恢复期需要持续行抗血小板聚集、抗凝及对症治疗(包括控制诱因、清除氧自由基、活血化瘀、调脂等)[4]。现阶段,临床可用于穿支动脉病变型PCI 抗凝治疗的药物较多。本研究探讨阿加曲班联合阿司匹林治疗穿支动脉病变型PCI的疗效,以期为本病的治疗提供参考,现报道如下,
1 资料与方法
1.1 一般资料
选取2020 年1 月至2021 年6 月我院收治的穿支动脉病变型PCI 患者60 例作为研究对象。纳入标准:(1)满足《中国急性缺血性脑卒中诊治指南(2019)》[4]中关于脑梗死的诊断标准,且经弥散加权成像(DWI)检查发现梗死病灶位于穿支动脉供血区;(2)无用药禁忌;(3)病历资料齐全且凝血功能正常。研究期间无中途退出及随访脱落病例。采用随机数表法将患者分为常模组、研讨组两组。常模组30 例患者中,男18 例(60.00%),女12 例(40.00%);年龄41 ~76 岁,中位年龄(57.81±2.07)岁;梗死病灶:基底节区梗死11 例(36.67%),脑桥梗死7 例(23.33%),丘脑梗死7 例(23.33%),内囊梗死5 例(16.67%);其中合并高血压13 例(43.33%),高血脂8 例(26.67%),糖尿病10 例(33.33%)。研讨组30 例患者中,男17例(56.67%),女13 例(43.33%);年龄43 ~78 岁,中位年龄(57.79±2.11)岁;梗死病灶:基底节区梗死13 例(43.33%),脑桥梗死6 例(20.00%),丘脑梗死5 例(16.67%),内囊梗死6 例(20.00%);其中合并高血压12 例(40.00%),高血脂9 例(30.00%),糖尿病7 例(23.33%)。两组一般资料对比,P>0.05。
1.2 方法
两组均给予对症治疗,包括降压、调脂、降血糖、改善微循环、营养神经、保护脑组织等。其中常模组在脑梗死亚急性期及恢复期采用阿司匹林进行抗血小板治疗,阿司匹林用法:口服,100 mg/次,每日1 次。研讨组在脑梗死亚急性期及恢复期采用阿加曲班联合阿司匹林进行抗凝及抗血小板治疗。阿司匹林的使用方式、剂量同常模组,阿加曲班用法:静脉滴注,以60 mg/d 的剂量持续用药48 h 后,调整剂量为20 mg/d,分2 次给药,持续用药12 d。两组均持续治疗2 周。
1.3 观察指标与疗效判定标准
(1)分别于治疗前后采用美国国立卫生研究院卒中量表(NIHSS)评估两组的神经功能缺损程度,分值与神经功能缺损程度呈正相关。(2)分别于治疗前后采用Barthel 指数评分标准评估两组的日常生活活动能力,分值与日常生活活动能力呈正相关。(3)分别于治疗前后采集两组的空腹肘静脉血,经离心处理分离出血浆,采用全自动血液分析仪检测血浆脂蛋白磷脂酶A2(LP-PLA2)、活化部分凝血活酶时间(APTT)、D- 二聚体(D-D)水平,并对检测结果进行组间及组内比较。(4)比较两组的临床疗效,以显效、有效、无效进行评价。若治疗后复查CT 显示梗死病灶完全消失,无明显肢体功能障碍,且对应穿支动脉梗死类型的临床综合征(三偏综合征、Percheron 三联征、Foville 综合征、Raymond-Cestan 综合征)消失,则为显效;若治疗后复查CT 显示梗死病灶吸收75%以上,存在轻微肢体功能障碍,且对应穿支动脉梗死类型的临床综合征消失或明显改善,则为有效;若治疗后患者的疗效未达到上述标准,则为无效。将有效和显效纳入总有效,计算临床总有效率并进行组间比较[5]。
1.4 统计学分析
统计学处理软件为SPSS 24.0,计数资料、计量资料分别以%、±s表示,行χ²、t检验,P<0.05为差异有统计学意义。
2 结果
2.1 两组治疗前后NIHSS 评分、Barthel 指数评分的对比
两组治疗前的NIHSS 评分、Barthel 指数评分对比,P>0.05。与治疗前对比,两组治疗后的NIHSS评分均降低,Barthel 指数评分均升高,P<0.05。与常模组对比,研讨组治疗后的NIHSS 评分更低,Barthel 指数评分更高,P<0.05。详见表1。
表1 两组治疗前后NIHSS 评分、Barthel 指数评分的对比(分,± s)

表1 两组治疗前后NIHSS 评分、Barthel 指数评分的对比(分,± s)
组别 NIHSS 评分 Barthel 指数评分治疗前 治疗后 t 值 P 值 治疗前 治疗后 t 值 P 值常模组(n=30)17.35±2.86 11.72±2.51 8.104 <0.001 41.36±5.07 53.04±7.04 7.374 <0.001研讨组(n=30)17.42±2.88 8.16±2.39 13.552 <0.001 40.91±5.11 67.81±8.15 15.317 <0.001 t 值 0.094 5.626 0.342 7.512 P 值 0.925 <0.001 0.733 <0.001
2.2 两组治疗前后血生化指标的对比
两 组 治 疗 前 的LP-PLA2、APTT、D-D 对 比,P>0.05。与治疗前对比,两组治疗后的LP-PLA2、D-D 均降低,APTT 均延长,P<0.05。与常模组对比,研讨组治疗后的LP-PLA2、D-D 均更低,APTT 更长,P<0.05。详见表2。
表2 两组治疗前后血生化指标的对比(± s)
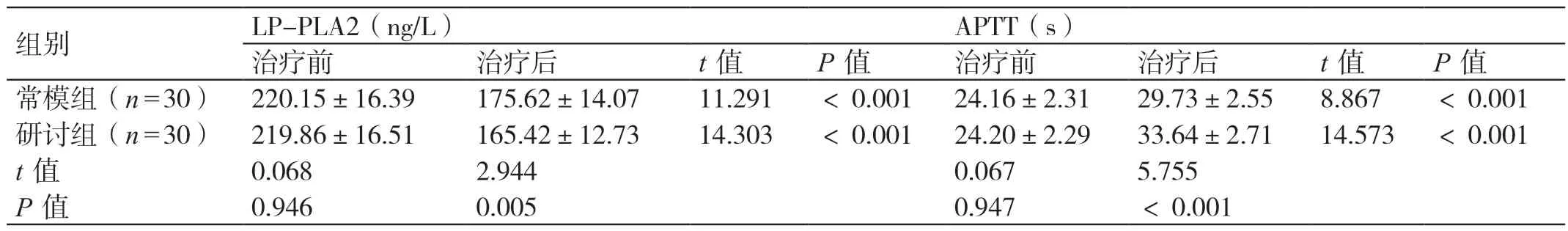
表2 两组治疗前后血生化指标的对比(± s)
组别 LP-PLA2(ng/L)APTT(s)治疗前 治疗后 t 值 P 值 治疗前 治疗后 t 值 P 值常模组(n=30)220.15±16.39 175.62±14.07 11.291 <0.001 24.16±2.31 29.73±2.55 8.867 <0.001研讨组(n=30)219.86±16.51 165.42±12.73 14.303 <0.001 24.20±2.29 33.64±2.71 14.573 <0.001 t 值 0.068 2.944 0.067 5.755 P 值 0.946 0.005 0.947 <0.001
续表

表2 两组治疗前后血生化指标的对比(± s)
组别 D-D(mg/L)治疗前 治疗后 t 值 P 值常模组(n=30)2.71±1.17 1.35±1.05 4.738 <0.001研讨组(n=30)2.69±1.22 0.81±0.57 7.647 <0.001 t 值 0.065 2.476 P 值 0.949 0.016
2.3 两组临床疗效的对比
两组的临床总有效率对比,研讨组为96.67%(29/30),显 著 高 于 常 模 组 的73.33%(22/30),P<0.05。详见表3。

表3 两组临床疗效的对比[例(%)]
3 讨论
脑梗死按TOAST 分型可分为五型:大动脉粥样硬化导致的脑梗死、心源性疾病引起的脑梗死、小血管病变引起的脑梗死、其他原因导致的脑梗死以及不明原因的脑梗死。其中大动脉粥样硬化导致的脑梗死占比较高,而穿支动脉粥样硬化是引起大动脉粥样硬化性脑梗死的主要因素。脑梗死发病急,具有较高的致残率和致死率,需引起临床高度重视[6]。目前,临床上针对穿支动脉病变型PCI 的病因、病机尚未明确,考虑多与脂质透明样变性、动脉粥样硬化有关,可见于基底节区、脑桥、丘脑等部位。因其病变位置生理结构特殊,动脉多呈直角,血管直径较小,血流快,血管压力较大,极易因血流动力学改变而导致血管内皮损伤,进一步加重动脉粥样性硬化及患者病情,增加临床治疗的难度。由于穿支动脉病变型PCI 的发生与血栓形成、血小板聚集关系密切,因此在整个治疗过程中强调抗凝、抗血小板治疗尤为重要。传统的抗凝药物有肝素类药物、香豆素类药物、溶栓药物等,这些抗凝药物主要是通过影响人体的某些凝血因子从而发挥抗凝作用。脑梗死患者行“双抗”(抗凝、抗血小板)治疗时在药物选择及用药窗口期方面非常严谨,一般遵循的原则为:(1)不符合溶栓指征且无相关禁忌证的患者应在发病后尽早口服阿司匹林,150 ~300 mg/d ;急性期后可改为预防剂量(50 ~325 mg/d)。(2)溶栓治疗者,阿司匹林等抗血小板药物应在溶栓24 h 后开始使用。(3)对阿司匹林不耐受者,可考虑选用氯吡格雷等抗血小板药物治疗。现阶段,关于脑梗死急性期是否应使用抗凝药物尚存在分歧[7],一些专家认为对于大多数急性缺血性脑卒中患者不推荐无选择性地早期进行抗凝治疗,关于少数特殊患者的抗凝治疗,可在谨慎评估风险/ 效益比后慎重选择;特殊情况下溶栓后还需抗凝治疗的患者,应在24 h 后使用抗凝剂。对于脑梗死伴同侧颈内动脉严重狭窄者,于急性期行抗凝治疗的疗效尚有待进一步研究证实。不推荐在急性期(超早期)行特异性溶栓后24 h 内使用抗凝药物,可能增加患者脑出血的发生风险。对于不适合溶栓且经过严格筛选的脑梗死患者,特别是高纤维蛋白血症者,可给予降纤治疗。
凝血酶抑制剂治疗急性缺血性脑卒中的有效性尚有待更多研究进一步证实,本文正是针对与此类药物相关的研究报道较少而进行的对比研究[8]。阿加曲班作为临床新型的抗凝药物,具有高选择性,药物进入机体后可与凝血酶选择性结合,抑制血小板聚集,避免凝血酶催化,进而可抗凝血、改善脑部微循环。临床研究显示,阿加曲班所诱导的凝血酶灭活机制具有一定的可逆性,能在停药后自行缓解。使用阿加曲班导致脑出血的风险较小,临床应用的安全系数较高。阿司匹林凭借其抗血栓形成机制,成为近年来临床治疗急性脑梗死的常用药。临床研究证实,将阿司匹林应用于急性脑梗死的治疗中对促进患者神经功能及肢体功能的恢复具有积极作用。网络药理学分析显示,阿司匹林与阿加曲班无交叉耐药情况,两者联合应用可互相增益,有效改善患者的血液高凝状态,稳定血液循环。本研究结果显示,两组治疗前的NIHSS评分、Barthel 指数评分对比,P>0.05 ;与治疗前对比,两组治疗后的NIHSS 评分均降低,Barthel 指数评分均升高,P<0.05 ;与常模组对比,研讨组治疗后的NIHSS 评分更低,Barthel 指数评分更高,P<0.05。说明阿加曲班联合阿司匹林对改善穿支动脉病变型PCI 患者的神经功能缺损、提高生活自理能力有显著作用。研究发现,阿加曲班作为新型抗凝剂与凝血酶具有较高的亲和性,可有效抑制凝血酶原导致的血管收缩,避免血小板聚集,进而可有效避免继发性神经功能损伤,防止神经功能恶化,有助于患者的预后康复。本研究结果显示,两组治疗前的LPPLA2、APTT、D-D 对比,P>0.05 ;与治疗前对比,两组治疗后的LP-PLA2、D-D 均降低,APTT 均延长,P<0.05;与常模组对比,研讨组治疗后的LP-PLA2、D-D 均更低,APTT 更长,P<0.05。说明阿加曲班联合阿司匹林对改善穿支动脉病变型PCI 患者的凝血功能有效。LP-PLA2 作为动脉粥样硬化斑块形成的主要催化物,与脑卒中的进展具有密切关联。APTT作为机体凝血功能检查的重要指标之一,可客观反映内源性凝血途径,APTT 缩短说明机体凝血功能增强。D-D 作为纤维蛋白降解过程中的重要产物,与动脉粥样硬化的进展具有直接关联,可导致血液高凝。
综上所述,阿加曲班联合阿司匹林可有效改善穿支动脉病变型PCI 患者的凝血功能,减轻神经功能损伤,促进疾病转归,值得临床推荐。

