全程神经内镜下与显微镜下血管减压术治疗原发性三叉神经痛的效果比较
王东晓,夏国庆,韩东,王卿峰
(焦作市第二人民医院 神经外科,河南 焦作 454001)
原发性三叉神经痛(primary trigeminal neuralgia,PTN)是神经系统常见疾病,多发于40岁以上群体,占比达70%~80%。患者发病时出现病区反复性、阵发性、剧烈性疼痛,严重影响日常生活[1-2]。 PTN发病主要是因动脉性责任血管所致的神经压迫,导致三叉神经短路、感觉过敏。针对MVD病因,通过缓解神经压迫,改善患者疼痛症状[3-4]。近年临床表明,手术治疗相对于药物治疗副作用较少,疼痛抑制效果更为理想。随着微创技术的发生,显微血管减压术(microscopic vascular decompression,MVD)和神经内镜下血管减压术(neuroendoscopic vascular decompression,NVD)在PTN治疗中均广泛使用,且有较好的疗效[5-6]。但两种手术方案各自的优势、临床疗效、对机体疼痛介质、氧化应激、并发症及复发的影响是否有差异的对比研究较少。基于此,本研究纳入142例PTN患者,探讨NVD术和MVD术治疗PTN患者的疗效及对患者疼痛介质、氧化应激、复发情况的影响。
1 对象与方法
1.1 研究对象
本方案按单中心、单盲、随机平行对照试验方法设计,经焦作市第二人民医院伦理委员会审批通过。选取焦作市第二人民医院2019年4月至2021年12月收治的142例PTN患者,根据手术方案分为神经内镜组和显微镜组,各71例,两组患者一般资料均衡可比(P>0.05)。见表1。

表1 两组患者一般资料比较
(1)纳入标准:符合 PTN诊断标准[7];病程>1 a;具有血管减压术指征,同意本研究采取的手术方案;单侧病变;经2周药物洗脱期;认知功能正常。(2)排除标准:伴有颅脑器质性病变;镇痛药(影响外周神经)长期用药史;疼痛视觉模拟量表评分(visual analogue scale,VAS)7~10分;有神经疾病、癫痫病史;存在重要器官病变;对本研究治疗方法不耐受;哺乳妊或娠期女性。
1.2 手术方法
显微镜组接受MVD术治疗。全身麻醉后取健侧卧位,头圈固定头部,在耳后的发际内侧行4~6 cm的直切口,对小骨窗开颅设置直径约3 cm的骨瓣,确保横窦、乙状窦暴露,“┴”形切开硬脑膜,经显微镜引导放出脑脊液,避开面听神经和岩静脉,待小脑自然塌陷后牵开小脑半球,锐性分离蛛网膜,保证完全暴露三叉神经及神经根出入脑干区,确定动静脉责任血管,在显微镜下剥离神经与责任血管分离,并将责任血管推移开神经根出入脑干区,充分解除三叉神经脑干段压迫,于责任血管与三叉神经的间隙放置Teflon棉,止血并冲洗术野,确认无出血及Teflon棉无移动后缝合脑硬膜,回纳骨瓣,逐层关颅。
神经内镜组接受NVD术治疗。麻醉方法、体位摆放、切口方式和骨窗开颅方法均与显微镜组相同,乙状窦、横窦交角暴露后,“K”行剪开硬脑膜并悬吊,将脑脊液释放出来,使小脑半球坍塌,使脑桥小脑三角区充分显露。脑棉垫辅,以30°沿侧方缓慢置入神经内镜内镜,顺着天幕和延骨的交接处进入脑桥小脑三角区,观察血管走向和神经的关系。在神经内镜下解剖游离的蛛网膜,仔细分辨责任血管,在近心端的下方,或三叉神经下方采用 Teflon棉分隔、垫高,待压迫点的压力减少之后,将棉片垫入压迫位置,压迫解除后将垫高Teflon棉取出。如果责任血管被椎基底的动脉袢状挤压,可先将动脉袢分离, 使用Teflon棉将椎基底动脉进行架起、垫高,再行血管减压。减压完全后,在神经内镜下将温盐水注入术区,并模仿正常的脑波动,确认减压效果良好,垫棉稳定后缝合脑硬膜,回纳骨瓣,逐层关颅。
两组术后由同一医生完成,患者术后均接受常规抗感染处理,密切监测患者恢复情况。
1.3 观察指标
(1)临床疗效。术后4周,采用巴罗神经学研究所(barrow neurological institute,BNI)[8]疼痛评分标准评估。疼痛症状基本/完全消失,BNI评分≤Ⅰ级为显效;疼痛症状明显减轻,偶尔疼痛,BNI评分Ⅱ~Ⅲ级为有效;疼痛症状无明显改善,BNI评分 Ⅳ~Ⅴ级为无效。将显效、有效计入总有效。(2)疼痛情况。术前、术后4周,以采用视觉模拟评分量表(visual analogue scale,VAS)[9]评估,VAS总分0~10分,分值越高则疼痛程度越重。同时比较两组疼痛缓解时间。(3)疼痛介质。分术前、术后4周,采集两组4 mL空腹静脉血,离心(3 000 r·min-1,15 min)取上清液,以酶联免疫吸附法检测血清降钙素基因相关肽(calcitonin gene related peptide,CGRP)、5-羟色胺(5-hydroxytryptamine,5-HT)水平,以放射免疫分析法检测血清VIP、神经肽Y(neuropeptide Y,NPY)、P物质(substance P,SP)水平。(4)氧化应激指标。术前、术后4周,采集两组4 mL空腹静脉血,离心(3 000 r·min-1,15 min)留取血清,采用全自动生化分析仪(日本日立公司,型号7600-110)检测血清MPO、去甲肾上腺素(noradrenaline,NE)水平,以酶联免疫吸附法测定血清谷胱甘肽过氧化物酶(glutathione peroxidase,GSH-Px)、脑源性神经生长因子(brain derived nerve growth factor,BDNF)水平。(5)并发症和复发情况。术后,记录患者发生白细胞减少、眩晕、恶心呕吐、口周疱疹等并发症情况。随访1 a,记录患者复发情况。复发的标准:术后3个月后再次出现三叉神经痛。
1.4 统计学方法
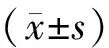
2 结果
2.1 治疗效果
术后4周,神经内镜组总有效率高于显微镜组(P<0.05)。见表2。

表2 两组疗效比较(n,%)
2.2 疼痛缓解情况
神经内镜组疼痛缓解时间短于显微镜组(P<0.05);术前,两组VAS评分比较差异无统计学意义(P>0.05);术后4周,两组VAS评分均低于术前,且神经内镜组VAS评分低于显微镜组(P<0.05)。见表3。

表3 两组疼痛缓解情况比较
2.3 疼痛介质
术前,两组血清CGRP、5-HT、VIP、NPY、SP水平比较,差异无统计学意义(P>0.05);术后4周,两组血清CGRP、VIP、SP水平均低于术前,5-HT、NPY水平高于术前,且神经内镜组血清VIP、NPY、SP水平低于显微镜组,CGRP、5-HT水平高于显微镜组(P<0.05)。见表4。
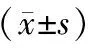
表4 两组疼痛介质比较
2.4 氧化应激反应
术前,两组血清MPO、NE、GSH-Px、BDNF水平比较,差异无统计学意义(P>0.05);术后4周,两组血清MPO、NE、GSH-Px、BDNF水平均高于术前(P<0.05),但神经内镜组血清MPO、NE水平低于显微镜组,GSH-Px、BDNF水平高于显微镜组(P<0.05)。见表5。
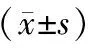
表5 两组氧化应激反应比较
2.5 并发症
神经内镜组术后并发症发生率低于显微镜组(P<0.05)。见表6。随访1 a,神经内镜组复发率[4.23(3/71)]低于显微镜组[14.08(10/71)],差异有统计学意义(χ2=4.149,P=0.042)。

表6 两组并发症比较[n(%)]
3 讨论
PTN发病机制尚未完全明确,临床认为主要与三叉神经根入脑5~10 mm范围内血管压迫有关,此局部区域发生搏动性或跨过性压迫时较为敏感,促使神经纤维相互挤压引发慢性损伤[10-11]。
本研究对比NVD术和MVD术治疗PTN患者的临床疗效,结果显示,术后4周,神经内镜组总有效率高于显微镜组,VAS评分低于显微镜组,神经内镜组疼痛缓解时间短于显微镜组,与李海红等[12]研究结果一致,表明与MVD术比较,NVD术在PTN治疗中具有更好的效果,可更好、更快地减轻患者的疼痛程度。可能是因为,大部分PTN患者的责任血管压迫程度比较复杂,也有部分患者发病是因为麦克氏腔入口的下端窦性静脉压迫,而小脑幕、三叉神经间的蛛网膜发生增厚、粘连也会导致三叉神经扭曲成角,引发疼痛。复杂、多样的责任血管问题,对手术准确性的要求较高[13]。虽然MVD术能够通过放置Teflon棉离断责任血管对三叉神经的压迫,发挥阻断痛觉传导的作用,缓解痛感[14]。但MVD术受显微镜手术视野和照明条件的局限,对责任血管压迫/走向较复杂的病例,疗效有限。而NVD术全称在神经内镜引导下,能提供较好的成像和术野照明条件,可更清晰地显示手术相关的解剖结构,避免视野死角遗漏责任血管。另外,神经内镜可以更清晰地分辨责任血管和神经的关系,不管是是静脉、动脉或其组合、分支,都可以通过调整神经内镜的镜头角度和深度进行全景观察,手术更精确,避免遗漏病变[15]。因此,NVD术可以进一步提升疗效,改善患者的疼痛情况。
随分子生物学研究进展,有报道提出PTN与多种神经肽有关,三叉神经血管系统受责任血管刺激,该系统所支配硬脑膜的伤害性纤维释放活性神经肽,引起硬脑膜血管舒张,参与三叉神经痛生物级联反应[16-17]。NPY、SP属于神经肽类介质,可介导外周痛觉信号传递至中枢;5-HT可提高痛阈,减少三叉神经痛疼痛发作,缩短疼痛时间,与疼痛程度联系密切。血管活性神经肽VIP、CGRP定位于三叉神经节,具有传递神经源性炎症及伤害感受的作用,VIP可特异性激动μ-阿片受体,促使血管扩张,诱导炎症因子释放、聚集,引发神经源性炎症反应,导致疼痛发作[18-19]。本研究结果证实,术后4周,神经内镜组血清CGRP、5-HT水平高于显微镜组,VIP、NPY、SP水平低于显微镜组。这表明与MVD术比较,NVD术在PTN治疗中能减轻手术损伤和疼痛程度,进而改善疼痛介质表达。NVD术在神经内镜辅助下视野更清晰,可明确三叉神经动静脉责任血管,避免蛛网膜过度剥离,减少术中对患者的小脑和周边组织过大牵拉,从而减少术中对神经系统的损伤。术后可促进周围神经纤维快速恢复,CGRP水平升高,经静脉汇入同侧颈外静脉,参与感觉神经功能调节,快速调节患者的疼痛介质水平恢复到正常水平。
氧化应激反应可通过传导神经源性炎症、蛋白激酶及瞬时受体电位通道,介导神经性疼痛发作。本研究结果证实,术后4周,两组血清MPO、NE、GSH-Px、BDNF水平均高于术前,但神经内镜组血清MPO、NE水平低于显微镜组,GSH-Px、BDNF水平高于显微镜组,这与彭伟澄等[20]研究结果一致,提示NVD术有利于减轻PTN患者应激反应程度。究其原因,NVD术可通过调节神经内镜的角度,从不同的角度暴露手术区域的立体结构,能够更加清晰地显露脑桥到Meckel腔的三叉神经,探查隐蔽的区域内是否有血管异常,能够将三叉神经根与责任血管彻底分离,消除压迫和刺激,手术的准确性较高,对术区及其周围组织的创伤较轻,在小幅度牵拉神经组织的前提下解除三叉神经血管压迫,减轻创伤性氧化应激。
本研究结果还证实,神经内镜组术后并发症发生率、随访1 a复发率低于显微镜组,表明与MVD术比较,NVD术能进一步减少术后并发症和复发的发生,具有较高的手术安全性。柴新等[21]研究也证实,NVD术可减少复发和并发症的发生,与本文的研究结果一致。可能是因为,NVD术在神经内镜引导下操视野较好,能通过垫高Telfon垫片,能更清晰地显示压迫位置,并指导手术医生快速准确地解除压迫,减少遗漏;术后可以在神经内镜的直视下注入温盐水,模仿正常的脑波动,检查责任血管回缩是否良好及Telfon棉片是否发生移位,以减少术后并发症及复发。同时,置换空气和血性脑脊液也可降低相关发热、头痛等并发症发生率[15]。神经内镜可以通过桥小脑角区间隙抵近观察,存在岩骨异常情况,术中不需要进行磨除骨质,也不需要过度牵拉术区周围的脑组织,就可以可获取较好的手术视野,减少对术区血管、神经和脑组织的损伤,进一步减少术后并发症和复发的可能。
4 结论
与MVD术比较,NVD术在PTN治疗中具有更好的效果,可减少手术创伤氧化应激反应,更好地减轻患者的疼痛程度,减少术后并发症和复发的发生。

