神经梅毒继发脑积水10例临床分析*
李东 刘洪军 梁若飞 赵龙 漆建
(1.川北医学院研究生院,四川 南充 637000;2.川北医学院附属医院神经外科,四川 南充 637000)
神经梅毒(Neurosyphilis)是由苍白密螺旋体侵入中枢神经系统而引起的脑膜、血管、脑或脊髓等部位病变,临床较少见[1]。关于神经梅毒所致脑积水(Hydrocephalus)临床更为少见[2],目前主要以个案报道为主[3],缺少对该病系统的整理与分析。因其临床表现多样,首发症状缺乏特异性,容易误诊、漏诊[4]。为了深入了解神经梅毒继发脑积水的临床特点及治疗转归,提高临床医师对本病的认识及治疗策略的选择,本文回顾分析了10例神经梅毒并脑积水患者的临床资料,并与常规神经梅毒患者的临床资料进行比较,为该病的诊断、治疗、预后提供了一定的理论依据。
1 资料与方法
1.1 一般资料 回顾性收集2019年11月—2022年3月在川北医学院附属医院确诊的35例神经梅毒患者的临床资料,其中10例患者继发脑积水(脑积水组),25例患者未发生脑积水(非脑积水组)。收集患者年龄、性别、症状、体征、入院诊断、出院诊断、实验室检查、影像学检查等资料。该研究通过川北医学院附属医院伦理委员会批准(批准号:2022ER456-1)。
1.2 诊断和纳入、排除标准 神经梅毒的诊断:①符合梅毒诊断指南中神经梅毒的诊断标准[5]。②梅毒血清学试验阳性。③梅毒脑脊液监测呈阳性。④脑脊液常规生化检查异常( 白细胞计数或蛋白测定异常)。⑤存在其他疾病不能解释的神经精神症状。同时满足上述标准中的①、②、③、④方可诊断为神经梅毒;若不满足③,则需同时满足上述标准中的②、④、⑤。脑积水的诊断[6]:具有脑积水三主征症状和Evans指数(Evans index,EI)>0.3被纳入iNPH影像学诊断标准。纳入标准:①符合神经梅毒的诊断标准。②实验室检查以及影像学资料齐全,包括血清和脑脊液梅毒螺旋体特异性抗体测定( TPPA) 及梅毒甲苯胺红不加热试验( TRUST)[7],完善头颅磁共振检查。排除标准:①伴感染性疾病,如HIV感染、隐球菌感染、结核分枝杆菌感染或其他病原体感染。②妊娠期或哺乳期妇女。
1.3 观察指标 分析10例神经梅毒继发脑积水患者的病例特点,并对比脑积水组与非脑积水组患者在年龄、性别、临床表现、影像特点、检验指标上是否存在差异。

2 结果
2.1 患者一般资料 脑积水组中男9例(90%),女1例(10%);年龄22~67岁,平均(57.50±14.5)2岁;非脑积水组男12例(48%),女13例(52%);年龄29~77岁,平均(46.92±12.34)岁。脑积水组病例资料,见表1。
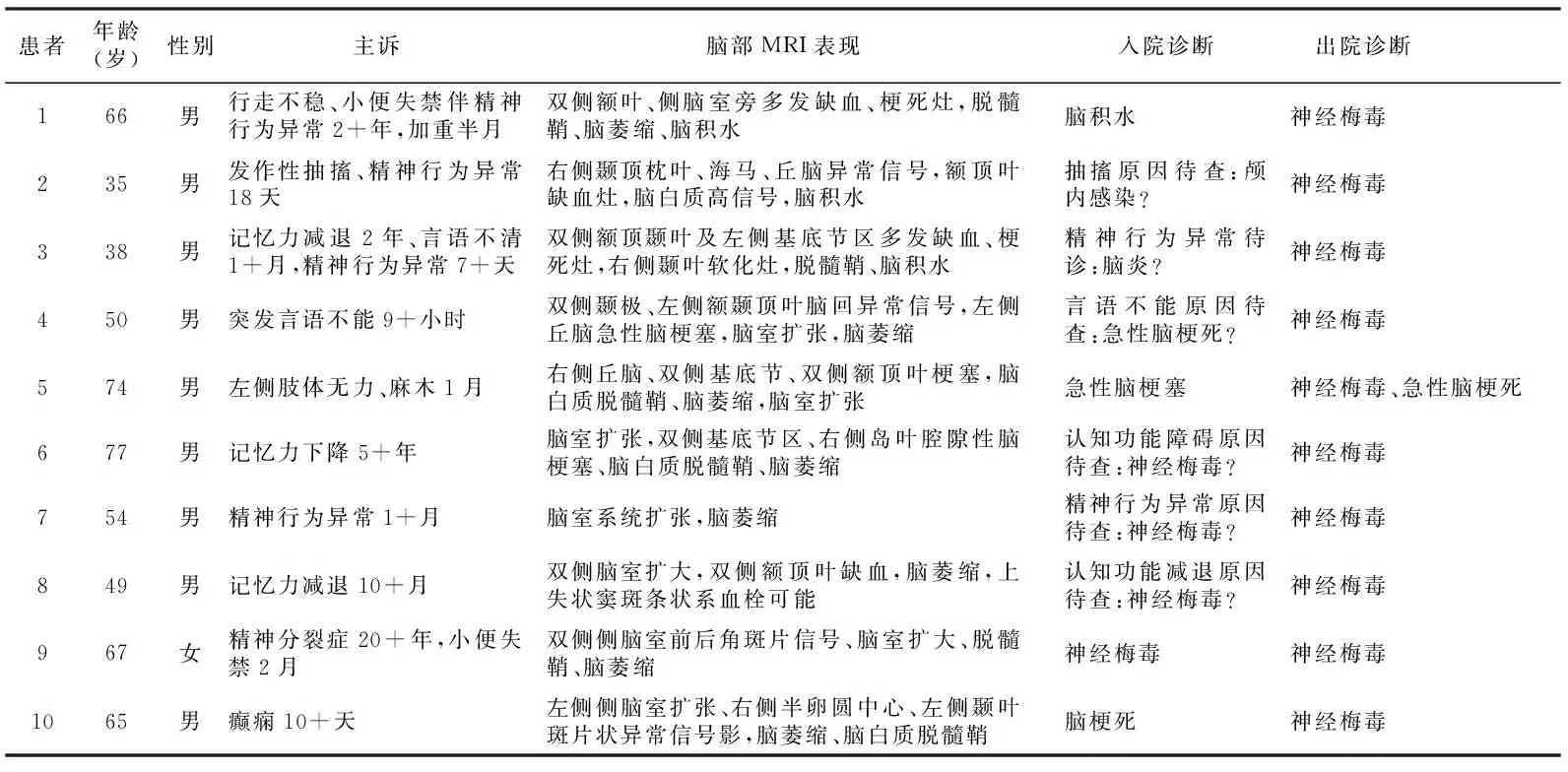
表1 10例神经梅毒继发脑积水患者的病例资料Table 1 Clinical data of 10 patients with secondary hydrocephalus caused by neurosyphilis
2.2 神经梅毒继发脑积水患者住院后第一次实验室检查结果 所有患者TPPA和血清非螺旋体实验阳性,TRUST在1∶2~1∶8之间,脑脊液TRUST在阴性~1∶16之间,脑脊液蛋白在287~1120个/uL之间,脑脊液白细胞1~99 mg/dL之间,脑脊液超敏C反应蛋白在0.00~0.06之间,均值为:0.055,全血超敏C反应蛋白在2~164之间,均值为:39.45;脑脊液总蛋白均值:655.76,脑脊液白细胞计数均值:25.5。见表2。
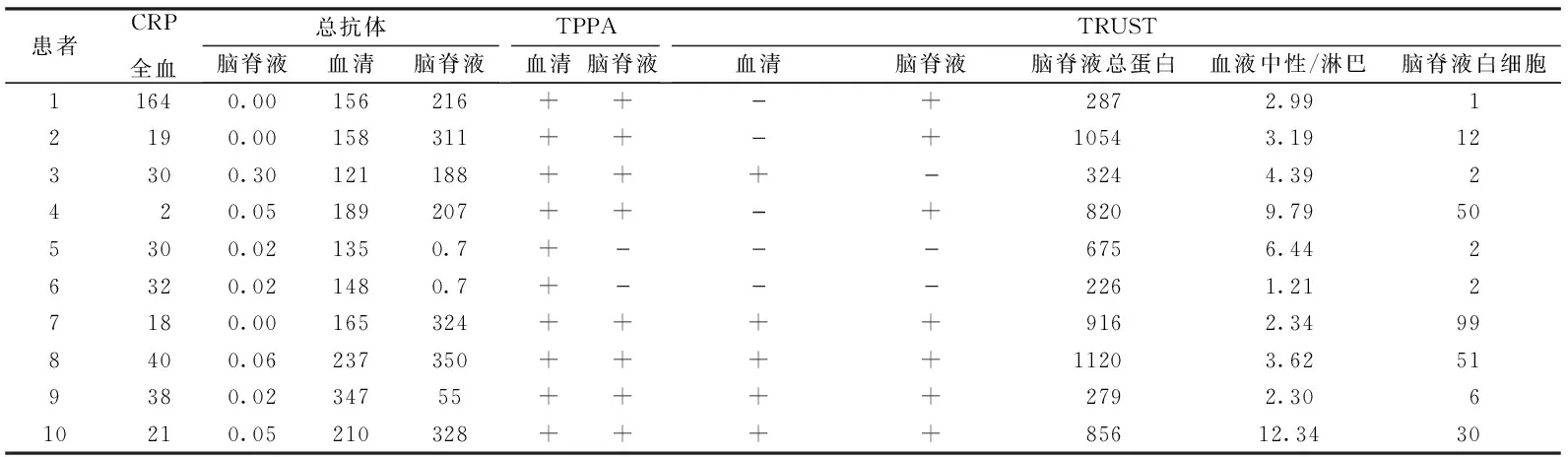
表2 神经梅毒继发脑积水患者的实验室检查结果Table 2 Laboratory examination results of patients with secondary hydrocephalus caused by neurosyphilis
2.3 两组患者症状与影像学表现 脑积水组与非脑积水组症状与影像学表现,见表3。
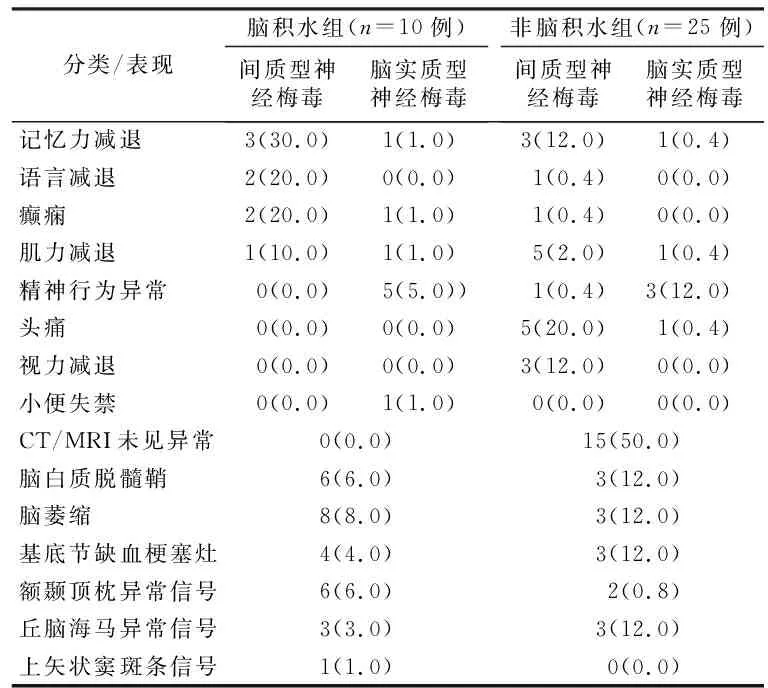
表3 神经梅毒患者的症状和影像学表现[n(×10-2)]Table 3 Symptoms and imaging findings of patients with neurosyphilis
2.4 脑积水组与非脑积水组患者的临床资料比较 脑脊液超敏C反应蛋、中性/淋巴比值、血清总抗体、血清TRUST、脑脊液总抗体、脑脊液TPPA、脑脊液总蛋白、脑脊液白细胞等在两组患者中差异无统计学意义(P>0.05);脑积水组男性、年龄、全血超敏C反应蛋白、脑脊液TRUST显著高于非脑积水组,差异有统计学意义(P<0.05)。见表4。
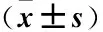
表4 脑积水组与非脑积水组临床资料比较Table 4 Comparison of clinical data between hydrocephalus group and non-hydrocephalus group
2.5 典型病例 ①患者1 :男,66岁,以“精神行为异常4+年,行走不稳、小便失禁2+年,加重半月”入院, 4+年出现精神行为异常,主要表现为言语减少、反应迟钝、阵发性躁狂,有被害妄想、胡言乱语,反复就诊于精神病医院,予以抗精神病药物治疗,病情无缓解,2+年患者出现行走不稳、小便失禁,伴认知功能障碍,记忆力减退,入院前半月上述症状加重,伴大便失禁。入院查体:神志清楚,问答不切题,记忆力减退,定向力差,颅神经无异常体征,脑膜刺激征(-)。头颅CT提示脑积水改变、左侧基底节腔隙性梗塞灶、脑白质脱髓鞘。头颅MRI提示双侧额叶脑梗死、脑室系统明显扩张(图1A-C)。快速血浆反应素环状卡片试验1∶160(+),血清梅毒螺旋体血凝试验(+),抗艾滋病抗体(-)。患者脑积水三主征较重,遂急诊行侧脑室腹腔分流术。术后患者三主征症状有所缓解,但仍有精神症状。②患者2:男,38岁,因“言语不清1+月,精神行为异常7+天”入院,1+月前患者无明显诱因出现间断性吐词不清,入院7+天前出现精神行为异常,表现为被害妄想、认人不清、幻视、错视(蛋黄认成炸弹)、反应迟钝,伴有情感障碍、言语减少、记忆力下降,伴右上肢震颤,院外给予“助睡眠、镇静药物”后症状稍有好转。入院查体:神志模糊,构音障碍,对答不切题,理解力、记忆力、计算力、定向力均减退,四肢肌力4级、肌张力增高,双侧腱反射(++),双侧痛温觉减退,双侧病理征(-)。辅助检查:头部CT平扫:双侧侧脑室、三脑室扩张积液,伴脑脊液外渗。头颅MRI提示:双侧额顶颞叶及左侧基底节区多发缺血灶及腔隙性梗死灶,右侧颞叶软化灶,幕上脑积水改变(图1D-F)。输血免疫检查提示:梅毒总抗体定量 188.10S/CO,梅毒特异性IgG抗体2 1∶160+,不加热血清反应素试验2 1∶8+。进一步完善腰椎穿刺术:脑脊液白细胞 2.0×106/L,总蛋白 324 mg/L,脑脊液葡萄糖 3.13 mmol/L,测得脑压为142.8 mmH2O。患者脑脊液梅毒抗体阳性,诊断为神经梅毒。

图1 神经梅毒继发脑积水患者MRI图像Figure 1 MRI images of patients with neurosyphilis secondary hydrocephalus注:A、B.患者1术前头颅MRI,见双侧额叶皮层下、侧脑室旁多发缺血灶脑梗死,T2WI呈高信号,脑池脑沟加深、增宽,脑室系统明显扩张;C.患者1行VP术后头颅CT复查,见幕上脑室系统扩张,双侧侧脑室前后角边缘变钝。D、E、F:患者2头颅MRI分别可见双侧额顶颞叶、侧脑室周围及左侧基底节区见结节状、片状异常信号影,T2WI呈高信号,T2-Flair呈高信号为主,双侧脑室系统扩张,以左侧明显。
2.6 治疗及预后 住院期间,10例患者均予以注射用青霉素钠320万U静脉滴注*14 d,再予以苄星青霉素240万U肌肉注射,每周1次*3~4周。治疗后,所有患者临床症状均有不同程度好转。半年后复查头颅MRI,1 例脑室异常信号影消失,8 例患者脑萎缩、脑积水无明显改变,1例经驱梅治疗后行脑室-腹腔分流术(Ventriculo-peritoneal shunt,V-P)手术患者三主征症状明显改善。
3 讨论
神经梅毒是由梅毒螺旋体侵犯中枢神经系统导致的病变,可发生在梅毒病程的不同阶段[8]。神经梅毒并发脑积水的病历较少见,多是由于脑膜脑炎引起蛛网膜粘连[9],患者脑脊液中的炎性渗出物在脑底部聚集,脑脊液吸收障碍引起交通性脑积水;如果脑脊液循环通路阻塞可出现梗阻性脑积水;神经梅毒可导致脑皮质下神经胶质增生、脑白质纤维受损、脱髓鞘等脑萎缩的改变[10],亦可出现脑室系统扩大,经规范驱梅治疗后,若症状无好转,可给予侧脑室-腹腔分流术[11],改善患者的临床症状。
神经梅毒的临床表现多样,无特异性表现[12]。明确诊断需依靠临床表现、梅毒血清学、脑脊液及影像学的检查进行综合评估[13]。梅毒螺旋体感染时,如果血脑屏障受损,脑脊液蛋白含量则会升高,血液蛋白通过受损的血脑屏障进入脑脊液,引起脑脊液中免疫球蛋白和相关细胞因子增加[14],最终导致脑脊液中的免疫反应较为剧烈,出现神经症状的可能性较大[15]。同样的,神经梅毒脑部影像学改变缺乏特异性[16],按其不同临床阶段的病理损害可以表现为: 血管狭窄甚至闭塞、脑萎缩、脑梗死、脑积水,本研究中表现为脑梗塞5例,额叶缺血5例,脑萎缩8例,脱髓鞘6例,斑片状异常信号3例,上矢状窦斑条状信号1例。早期神经梅毒患者头部MRI主要表现为枕叶、顶叶T2WI、FLAIR 成像异常高信号,可见脑回肿胀或梗死灶,增强扫描未见明显强化;晚期梅毒患者头部MRI主要表现为额颞叶、侧脑室旁多发片状T2WI、FLAIR成像异常高信号,脑室系统稍扩大,脑池、脑沟略增宽、加深,海马、额颞叶萎缩[17]。研究[19]表明,额叶受损与精神症状有显著关系[18];有海马区异常信号,多为麻痹性痴呆型患者,与本研究中精神行为异常的患者相符合。本研究将神经梅毒并发脑积水组与非脑积水组的临床资料进行了比较,结果显示脑积水组中男性、年龄、全血超敏C反应蛋白、脑脊液TRUST等指标显著高于非脑积水组,男性神经梅毒并发脑积水的患者也显著高于女性;在年龄上,由于高龄患者各种器官包括全脑功能的退化,脑脊液吸收的能力也会降低,从而导致脑积水的发生率更高;超敏C反应蛋白是全身炎症反应的标志物[20],当神经梅毒并发脑积水时会伴有不同程度的免疫炎症反应,因此会导致脑积水组的全血超敏C反应蛋白较高;TRUST检测的目的是监测梅毒螺旋体的抗体[21],然后两组患者的血清TRUST却无明显差异,推测可能是神经梅毒治疗后,首先是患者血清中的梅毒受到抑制[22],之后才能通过血脑屏障抑制神经系统的病毒,因此脑积水患者的免疫炎症更重。虽然上述统计结果在两组患者中存在一定的差异,但神经梅毒并发脑积水无典型共有特征,因此对于梅毒并发脑积水的患者,临床医师应当及时完善相应检查、综合评估,已明确是否并发神经梅毒,避免漏诊和误诊[23]。
神经梅毒临床表现复杂、多样,缺乏特异性表现和检查手段进行明确诊断[24],因此临床上面对精神异常或MRI异常信号的脑积水应警惕神经梅毒可能,及时完善相关检查予以明确,神经梅毒一旦确诊,应早期、规范、系统性治疗,这对于改善疾病预后和终止疾病进展具有重要意义。目前推荐治疗方案为美国疾病预防控制中心(CDC)关于神经梅毒的指南[25],待病情稳定后再根据临床症状考虑是否行分流术,以改善其临床症状。由于神经梅毒并发脑积水患者较为罕见,本研究的样本量较小,后续仍需要大样本、多中心的研究,为临床的诊断和治疗进一步提供依据和指导。
4 结论
神经梅毒继发脑积水患者以中老年居多,男性多于女性,首发症状表现多样,MRI检查有助于临床诊断及分型,早期规范驱梅治疗可有效改善患者预后,驱梅治疗后脑积水症状未缓解行V-P术可改善患者临床症状。

