多学科诊疗模式下高危老年患者接受宫腔镜电切手术的安全性
方莹,赵虎,王武亮
(郑州大学第二附属医院 妇产科,河南 郑州 450014)
绝经后老年女性出现不规则阴道流血或体检彩超发现子宫内膜增厚及宫腔内异常回声,需通过宫腔镜检查进一步明确宫腔内病变性质,排除子宫内膜恶性病变后可及时行宫腔镜电切治疗。老年患者多合并内科多种疾病,如原发性高血压、2型糖尿病、冠心病、脑梗死等,身体素质较差,为手术及麻醉高危患者,出现持续阴道淋漓流血可能继发宫腔感染、宫腔积脓等病变,严重影响患者生活质量。对于宫腔内良性疾病,宫腔镜手术是公认较为安全有效的治疗方法[1],可解决患者阴道流血的困扰,避免日后发生恶变。如何进一步提高手术安全性,预防围手术期并发症出现,是临床医生需要关注的重点。传统的“单学科诊疗”模式已难以通过最优方案解决患者的诊疗问题。近年,多学科诊断和治疗(multidisciplinary team,MDT)模式逐渐受到重视并应用于临床,几乎已成为常规诊疗模式,可为患者提供更优的治疗决策[2]。本研究分析了MDT应用于老年女性宫腔镜手术围手术期管理的效果。
1 对象与方法
1.1 研究对象选取2018年1月至2022年5月因绝经后阴道出血,彩超发现子宫内膜厚或宫腔内异常回声就诊于郑州大学第二附属医院的68例有多发合并症的老年女性患者。68例患者均合并两种或两种以上的内科疾病,均接受宫腔镜电切术。科室自2020年1月开始实施MDT会诊,2020年1月开始收治的34例患者纳入观察组,既往诊治的34例患者纳入对照组。观察组年龄56~77岁,平均(66.2±5.8)岁;绝经年限2~27 a,平均(15.5±6.9)a;原发性高血压32例,2型糖尿病18例,冠心病、心力衰竭、心肌梗死、心脏放置支架手术史 8例,脑梗死16例。对照组年龄55~76岁,平均(66.7±7.5)岁;绝经年限3~26 a,平均(14.9±8.7)a;原发性高血压31例,2型糖尿病 19例,冠心病、心力衰竭、心肌梗死、心脏放置支架手术史8例,脑梗死17例。两组一般资料比较,差异无统计学意义(P>0.05)。
1.2 方法
1.2.1观察组 由心内科、内分泌科、神经内科、麻醉科及妇科组成MDT团队,定期开展MDT会议。主治医生首先介绍患者一般情况、临床诊断及拟行手术;内科医生分析目前内科疾病情况,了解患者目前口服药物,完善相关检查,明确目前疾病控制情况。麻醉科医生结合内科医生评估患者具体情况,制定个体化麻醉方案。各专家对患者诊断和治疗过程中可能出现的问题进行深入讨论,意见整合后,给出患者具体治疗方案。在后续诊疗过程中,结合患者的病情变化,及时调整,保障患者安全。根据内科会诊建议,完善动态心电图、心脏彩超、肺功能、脑部MR等相关检查,尽量控制血压低于150/90 mmHg(1 mmHg=0.133 kPa),血糖水平维持在5.6~11.2 mmol·L-1,后续治疗过程中持续跟进,MDT团队成员不断探讨沟通,为患者制定治疗方案,确保手术顺利进行。
1.2.2对照组 术前请相关内科分别对患者进行术前评估及会诊,根据各科室会诊意见完善相关的检查化验,调整血压、血糖,控制范围同观察组,术前麻醉科常规访视患者,结合内科医生意见,为患者制定麻醉方案。
1.2.3手术方法 观察组及对照组均按此流程进行手术操作。术前4 h宫颈放置一次性宫颈扩张器,术前30 min肌注间苯三酚80 mg以软化宫颈,做好宫颈准备。患者取膀胱截石位,保持清醒状态,持续心电监护,监测血压、心率、血氧饱和度等指标;腹部超声探查膀胱处于适度充盈状态。常规消毒及铺巾,连接宫腔镜设备,设膨宫压力80 mmHg,灌流液为9 g·L-1的氯化钠,流速260 mL·min-1。准备就绪后,请麻醉医生行全身麻醉。在超声监护下,置入宫腔检查镜,仔细观察宫颈外口、宫颈管及宫腔情况,明确宫腔内是否有赘生物,如果观察到赘生物,仔细观察其大小、形态、血供、质地、数量等情况,同时仔细检查宫腔其他部位内膜情况。术中全面探查宫腔,根据病变特点做出宫腔镜形态学诊断,宫腔镜下诊断标准以《宫腔镜学及图谱》[1]提出的诊断标准为依据,子宫内膜息肉在子宫腔任何位置都可以生长,单发或多发,形态各异,质地柔软,色泽类似内膜,大多数有蒂,可细而长,也可宽而短。单纯增生表现为正常子宫内膜厚度增加,黏膜表面呈波浪形,可形成皱褶,状似复层,增厚明显时酷似息肉,较疏松,色泽均匀,血管无异型,复杂性增生与之不易区分。子宫内膜恶性病变常具有不典型血管,且管径粗细不均、分支迂曲、分布不规则,还会出现子宫内膜颜色改变、腺管开口增多、钙化灶等病理形态改变[3-4]。
若可疑恶性病变,宫腔镜切换为窄带成像技术(narrow band imaging,NBI)模式,进一步观察赘生物形态及表面血管情况。检查完毕后,扩张宫颈管,在超声监护下,宫腔电切镜切除宫腔内病灶,并对可疑子宫内膜进行多点活检。
1.3 观察及评价指标手术时间为手术开始至手术结束的时间;术后苏醒时间为手术结束后至呼叫患者能回应并自主睁眼的时间;术后并发症分为手术相关并发症及内科相关并发症。手术相关并发症:前列腺电切综合征、宫颈裂伤、子宫穿孔、阴道大出血、术后感染。内科相关并发症:心律失常、低血压、脑梗死等。自主设计就诊满意度调查问卷,术后请患者填写,10分为满分,8~9分为满意,6~7分为一般满意,<6分为不满意。两组各发放调查问卷34份,问卷回收率为100%,均为有效问卷。
2 结果
2.1 术后病理结果观察组34例患者中22例为子宫内膜息肉腺囊性萎缩,8例为子宫内膜息肉,4例为子宫平滑肌瘤;对照组34例患者中20例为子宫内膜息肉腺囊性萎缩,9例为子宫内膜息肉,5例为子宫平滑肌瘤。
2.2 手术时间及术后苏醒时间两组手术时间比较,差异无统计学意义(P>0.05),观察组术后苏醒时间短于对照组,差异有统计学意义(P<0.05)。见表1。
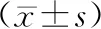
表1 两组患者手术时间及术后苏醒时间比较
2.3 术后并发症对照组出现前列腺电切综合征1例、术后感染2例、低血压3例、心律失常2例、脑梗死1例,观察组出现术后感染1例、低血压1例,观察组术后并发症发生率低于对照组(χ2=3.900,P=0.048)。
2.4 术后患者就诊满意度调查观察组对治疗的满意度高于对照组,差异有统计学意义(P<0.05)。见表2。

表2 两组患者就诊满意度调查(n,%)
3 讨论
绝经后阴道出血患者中2.85%由妇科恶性肿瘤引起[5]。女性绝经后阴道出血需警惕宫颈和子宫内膜恶性肿瘤的可能,发现出血后,一般建议患者先接受超声检查,明确子宫内膜厚度及宫腔内有无异常回声。超声提示子宫内膜厚度>4 mm或子宫内膜不均匀,超声提示宫腔内有异常回声,均建议进一步接受宫腔镜检查以明确宫腔是否有病变及病变性质。子宫内膜息肉是绝经期女性常见的宫腔内良性病变,约占21.4%[1,5],部分患者无任何临床症状,仅于体检时发现,部分可引起子宫异常出血、排液、腹痛,少数发生恶变[6]。
绝经后老年女性接受宫腔镜诊治的操作要点。目前公认宫腔镜是诊断及治疗宫腔内良性病变的金标准[1],可直视下评估宫腔内病灶大小、形态、血供、质地等[1,4],诊断良性或恶性病变,若临床判断为良性病变,可在宫腔镜下直接切除,达到治愈疾病的目的。若可疑恶性病变,宫腔镜可以切换到NBI模式,进一步观察赘生物形态及表面血管情况。多项研究表明,NBI模式可加强对子宫腔黏膜表面血管与微结构的检测,提高了病变的定性诊断和检出率[7-8]。NBI检查的灵敏度高于常规宫腔镜白光检查,特异度相当。宫腔镜对于宫腔良恶性病变的辨别有很高的敏感性,经阴道超声检查联合宫腔镜检查,可提高子宫内膜癌临床诊断率,可作为子宫内膜癌筛查和评估方法[9-10],为临床诊断提供参考价值。
绝经后子宫内膜增厚、子宫内膜回声不均匀或同时合并绝经后阴道出血,尤其超声提示增厚的子宫内膜内可见小而无声,多为绝经后子宫内膜息肉腺囊性萎缩特异性超声表现。本文中报道的34例患者中有18例超声提示子宫内膜内可见小无回声,术后病理证实为子宫内膜息肉腺囊性萎缩。因此,对于此类患者,建议由有经验的宫腔镜医生实施手术,尽可能准确识别病变性质,若排除恶性病变,即可进行宫腔镜电切手术,尽量在短期内结束手术,缩短麻醉时间,进而提高了手术安全性,预防严重并发症出现。
绝经后女性宫颈弹性变差、萎缩,部分宫颈钳夹、扩张困难,很容易造成宫颈裂伤、子宫穿孔等,手术难度增加[11]。因此,在为患者实施宫腔镜电切术前要做好充分的宫颈准备。间苯三酚在绝经后女性宫腔镜术前有很好的扩张宫颈的效果[12]。研究者的经验为术前4 h放置一次性宫颈扩张棒,术前30 min应用间苯三酚,术中超声监护,切除病灶蒂部下方的内膜组织全层及2 mm以上的肌层[13],可达到术中满意的宫颈处理效果,也提高了手术安全性,避免发生宫颈裂伤、子宫穿孔,术中需对可疑子宫内膜多点活检,要注意到合并内膜病变的可能[3]。
为有内科合并症绝经后老年女性行宫腔镜手术时,需优化手术流程,待手术设备准备就绪,行宫腔镜操作时再行全身麻醉,缩短患者麻醉时间,降低了全身麻醉风险,预防因麻醉时间过长导致的麻醉并发症,患者接受度高。临床对子宫内膜息肉临床特点的认识亦逐渐深入。与生育年龄阶段的女性相比,绝经期女性子宫内膜息肉发病率明显增加,且恶变率明显升高[14]。张颖等[15]报道了绝经后子宫内膜息肉样癌及其癌前病变的临床特点及宫腔镜诊断价值,恶性病变多见于息肉直径大和子宫内膜明显增厚的患者,建议在宫腔镜下完整切除息肉进行组织病理学检查。宫腔镜仅是结合宫腔内病灶形态及医生临床经验进行临床判断,部分息肉虽已恶变但形态学改变不明显或合并息肉表面出血、坏死等情况,宫腔镜下不易辨别,因此,诊断要以术后常规病理为金标准。因此,鉴于绝经期子宫内膜有一定恶变率,术前要与患者及家属做好充分沟通,告知二次手术或术后补充治疗的可能。
MDT应用于老年患者手术提高手术安全性。我国逐渐步入老龄化社会,保障老年患者生活质量也是医生工作的重点。绝经后老年女性出现阴道流血等症状需要手术治疗时,因常合并多种内科疾病,如原发性高血压、糖尿病、脑梗死、冠心病等,麻醉风险较高,患者及家属畏惧手术。而对于宫腔内疾病,尤其经宫腔镜诊断为子宫内膜息肉等良性疾病,宫腔镜手术可解决患者症状及痛苦,并且创伤小、恢复快。因此,主管医生需要请相关内科及麻醉会诊,充分评估麻醉及手术耐受性,帮助患者平稳度过围手术期。MDT是以患者为中心,以为患者提供专业的系统的诊疗服务为宗旨。其通过2个或2个以上不同专科医生共同讨论,共同制定符合个体化需求的诊疗策略[16]。MDT 模式的产生既保证了医学诊疗的专业性和精准性,又保证了医学诊疗的集中性和整体性。王金华[17]提到,对妇科恶性肿瘤患者进行MDT可整合各个科室的优势,提高和促进各学科专业人员的交流与协作,提高各专科医生的专业技能和知识,为患者制定个体化高质量的诊疗方案,从而改善患者预后。
于春宇等[18]研究表明麻醉科医生参与患者多学科协作诊疗取得了良好的效果,麻醉医生注重对患者术前麻醉心理辅导,全程、充分、互动地参与患者诊疗,患者的总手术时间和苏醒时间较对照组明显缩短,同时,麻醉相关并发症和术后感染率降低,严重的麻醉及手术并发症得到了较好预防,患者对麻醉工作满意度上升。
综上所述,宫腔镜技术在妇科领域中有独特的优势,对于老年女性患者安全有效且损伤小、恢复快[19]。老年患者合并症较多,为麻醉及手术高风险人群,术前应启动MDT,充分评估,把握个体化原则,加强围手术期的监护和管理以提高手术安全性,预防围手术期严重的麻醉及手术并发症发生,促进患者术后康复,提高患者满意度。我国进入老龄化社会,有多发内科合并症老年患者就诊常态化,因此推动MDT诊疗模式在老年患者围手术期的应用十分必要。

