超早产儿临床特征及预后
关豪,张樱彦,王慧娟,吕荣吉,孙东娇,夏磊
(郑州大学第三附属医院 新生儿科,河南 郑州 450052)
随着围产医学的发展及新生儿救治水平的进步,早产儿的救治生存质量不断提升,其中超早产儿生存率及远期生活质量虽有较大的提高,但较高的疾病罹患率及远期不良结局仍是社会、家庭负担的主要来源[1-2]。国内外不同地区间医疗救治水平、救治观念等多因素的差异,致使超早产儿存活率差异较大,与发达国家相比,国内救治能力仍有较大差距[3-5]。因此,本研究通过回顾性分析265例超早产儿临床资料,总结其临床特征及影响预后的危险因素,为临床救治提供一定参考。
1 对象和方法
1.1 研究对象选取2016年1月至2020年12月郑州大学第三附属医院产科出生、胎龄<28周、出生后立即转入新生儿重症监护室(neonatal intensive care unit,NICU)的265例超早产儿作为研究对象。排除标准:临床病例资料不完整、宫内即考虑先天发育畸形、怀疑遗传代谢病和/或染色体病者。本研究经医院伦理委员会审查通过。
1.2 研究方法
1.2.1临床资料收集 采用回顾性调查的方法,制作调查表,通过电子病历系统采集超早产儿(extremely preterm infant,EPI)及母孕期、分娩期的临床数据。(1)患儿:性别、胎龄、出生体重、分娩方式、是否试管婴儿、Apgar评分、分娩方式、疾病谱及主要诊疗措施等[新生儿呼吸窘迫综合征(neonatal respiratory distress syndrome,NRDS)、支气管肺发育不良(bronchopulmonary dysplasia,BPD)、动脉导管未闭(patent ductus arteriosus,PDA)、感染性肺炎、脑室周围-脑室内出血(periventricular-intraventricular hemorrhage,P-IVH)、新生儿坏死性小肠结肠炎(necrotizing enterocolitis,NEC)、早产儿视网膜病(retinopathy of prematurity,ROP)、脑室周围白质软化症(periventricular leukomalacia,PVL)等,肺表面活性物质使用情况、呼吸支持使用情况等]。(2)母亲:孕/产次、羊水情况(羊水污染、过多/少)、妊娠期高血压疾病、产前糖皮质激素使用情况等。
1.2.2诊断 (1)胎龄据孕母末次月经及超声综合评定;(2)NRDS等疾病、肺表面活性物质应用等诊疗参考第5版《实用新生儿学》及相应专家共识[6-8];(3)母孕产期合并症及诊疗:如妊娠期高血压疾病、胎膜早破、产前使用糖皮质激素等诊断参考第9版《妇产科学》及相应专家共识[9]。
1.2.3预后判断标准 (1)基本生命体征平稳,可自主进奶;(2)室温下体温稳定;(3)已停药物及氧疗;(4)体重增长速度达10~30 g·kg-1·d-1,体重≥2 000 g或纠正胎龄≥36周。以上4条均达到为治愈,其中1条未达到为好转,治愈和好转出院均定义为存活(转院或出院时病情不稳定者,均在出院后4周采用电话回访)[6]。根据住院期间家属救治态度和患儿实际接受的治疗措施是否积极,进一步分为救治无效死亡和放弃治疗2种情形;此外,对于病情处于终末期时放弃治疗死亡者也归为救治无效死亡。
1.2.4分组依据 (1)胎龄分组:<26周组、26周组(即胎龄26~26+6周)、27周组(即胎龄27~27+6周)[4];(2)预后分组:预后良好组(治愈、好转出院或转院后期随访存活者)、预后不良组(病情处于终末期时放弃治疗者或院内积极救治无效死亡者、病情未稳定而家属自主选择中止治疗者)。
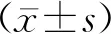
2 结果
2.1 一般结果不同胎龄3组患儿剖宫产率、出生体重、身长比较均以27周组最高,差异有统计学意义(P<0.05)。Apgar评分:1 min时0~3分、1 min时4~7分、5 min时0~3分、5 min时4~7分均以<26周占比最高(P<0.05)。产前使用糖皮质激素情况:以27周组使用率最高,组间比较差异有统计学意义(P<0.05)。见表1。

表1 265例超早产儿基本资料
2.2 母孕产期合并症胎膜早破、宫颈机能不全均以<26周占比最高,不同胎龄3组间比较差异有统计学意义(P<0.001);妊娠期高血压以27周组占比最高,组间比较差异有统计学意义(P<0.05),其余比较差异无统计学意义(P>0.05)。见表2。
2.3 超早产儿并发症及诊疗情况超早产儿并发症罹患率顺位前五位:NRDS 219例(82.6%)、PDA 120例(45.3%)、感染性肺炎107例(40.4%)、BPD 90例(34.0%)、P-IVH 83例(31.3%)。不同胎龄3组间比较:气管插管、P-IVH发生率以<26周组最高,BPD、NEC、肺表面活性物质应用以27周组占比最高,差异有统计学意义(P<0.05),其余比较差异无统计学意义(P>0.05)。见表3。

表2 265例超早产儿母孕期合并症情况[n(%)]

表3 265例超早产儿诊疗及并发症情况[n(%)]
2.4 超早产儿临床转归情况以<26周组预后不良占比最高;27周组预后良好占比最高,随胎龄增加存活率逐渐升高,差异有统计学意义(P<0.001)。见表4。

表4 265例超早产儿临床转归情况[n(%)]
2.5 超早产儿生存影响因素分析265例中预后良好122例、预后不良143例,通过二分类 logistic回归评估临床因素与预后的相关性。单变量分析显示:预后良好患儿较大出生体重及胎龄、单胎,剖宫产,产前糖皮质激素使用更多,1 min Apgar评分0~3分,胎膜早破时间较长,肺出血,P-IVH,NRDS Ⅲ~Ⅳ级占比更低;将单因素中差异有统计学意义的项目纳入多因素分析,结果显示:1 min Apgar评分0~3分、胎膜早破>18 h、肺出血是影响预后的危险因素,相对较大的出生体重及胎龄是超早产儿存活的保护因素(P<0.05)。
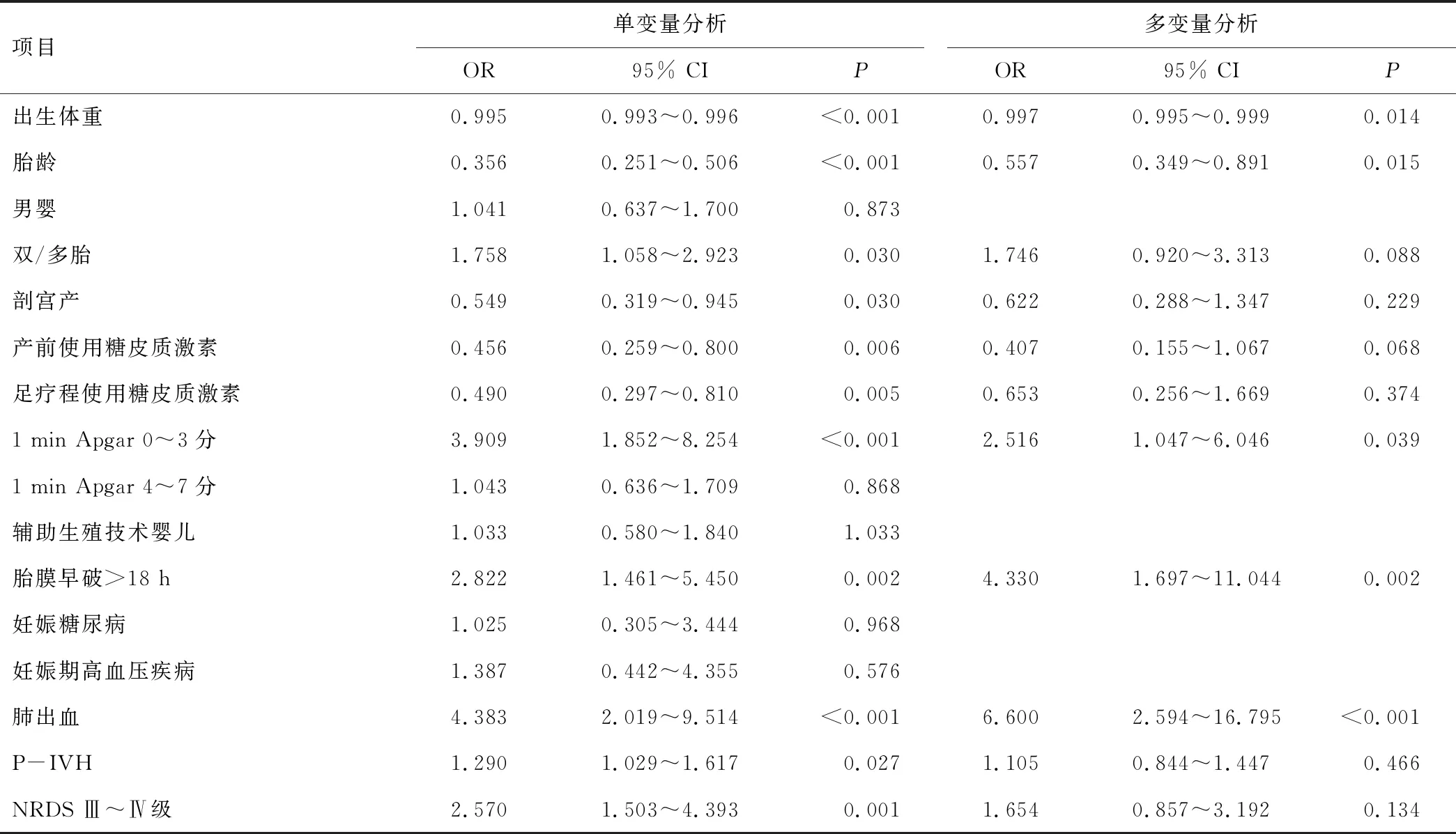
表5 265例超早产儿危险因素分析
3 讨论
早产儿的救治始终是全球的重要卫生问题[10],其中超早产儿指的是出生胎龄<28周的特殊人群,因其各器官发育极不成熟,并发症发生率及死亡率极高。本中心回顾性研究5 a间收治的265例患儿结果显示,存活率与胎龄呈正相关,总体存活率为46.04%,其中NRDS及BPD等呼吸系统疾病发生率较高,胎膜早破>18 h、重度窒息、肺出血等是增加EPI死亡的危险因素。
EPI救治成功与否与其器官功能及成熟程度密切相关[2,5,11],间接说明胎龄是救治成功的关键因素之一。据2017年一项国际多中心回顾性调查研究显示:发达国家EPI整体救治存活率为74%,胎龄22周EPI存活率为23%,胎龄26周以上均高于70%[4]。本中心回顾分析纳入5 a 265例EPI中,胎龄26周、27周存活率分别为39.7%、60.6%。与发达国家相比,国内EPI救治能力仍有较大差距。此外,本数据中EPI死亡率及放弃率随胎龄逐渐下降,放弃救治的EPI占29.8%,其中P-IVH占所有放弃患儿的31.3%,充分印证家属担心远期预后及巨额康复费用是主要原因[12-13]。因此,提高医疗救治水平、减少孕期并发症、延长宫内妊娠时间、增强医患双方救治信心及完善的社会保障制度是提高超EPI存活率及远期生存质量的重要手段。
国内外相关研究显示:EPI胎龄越小,体重越低,疾病罹患率越高,预后越差[5,14-15]。有研究显示8 515例EPI患儿研究中疾病发生率为NRDS 93%、BPD 42%、P-IVH 32%、NEC 11%[14]。本研究数据显示:住院期间并发症发生率为NRDS 82.6%、BPD 34.0%、P-IVH 31.3%。EPI的全身各个器官发育极不成熟,尤其是肺脏,易发生NRDS、BPD等呼吸道并发症。本研究中NRDS发生率位居住院期间并发症的首位,其中82.6%的EPI在出生后接受了肺表面活性物质治疗。临床实践及相关研究表明:产前使用糖皮质激素可促进肺泡上皮发育,有效降低NRDS的发生率[16]。本研究显示:产前糖皮质激素的使用,以27周组最高,其NRDS的发生率及Ⅲ~Ⅳ级NRDS发生率相对较低,与文献报道[17]的意义一致。此外,慢性肺损伤-BPD同样是高发生率且严重威胁EPI生存的呼吸系统并发症,国内外相关报道BPD全球发病率范围在17%~75%[18],本研究BPD发生率为34.0%,低于2019年国内多中心74%的报道[15],这与有效的肺通气保护策略有关。机械辅助通气是呼吸系统急危重症救治的重要治疗措施,而长时间机械通气所带来的容积伤、气压伤及外在感染等增加了慢性肺损伤等并发症的风险[19],二者互为因果,提示需更进一步优化呼吸管理,严格把握机械通气指征及选择最佳通气策略,使用较低的FiO2,缩短用氧时间,加强肺保护,提高患儿远期生存质量,减少EPI远期呼吸系统相关问题的发生。
本研究logistic回归分析结果提示重度窒息、胎膜早破>18 h等是EPI死亡的危险因素,其中窒息整体发生率为93.2%,轻度窒息、重度窒息发生率均以<26周EPI发生率最高,分别占17.7%、75.5%。新生儿窒息是导致脑性瘫痪、智力障碍和死亡等不良结局的主要原因之一,胎龄越小,发生可能越大,而新生儿复苏是救治窒息的有效手段,大部分窒息患儿经过积极复苏,均可间接减弱死亡风险。此外,相关研究报道提示妊娠期高血压疾病、胎膜早破等多种因素与围生期窒息发生相关[20-21]。因此,减少母孕期并发症及围生期危险因素的发生,与提高新生儿复苏技能同样重要。
肺出血是引起住院期间EPI临床危重结局的主要原因之一。本研究中EPI肺出血的发生率以26周组患儿最高,为21.9%,其余两组分别为<26周组16.4%,27周组15.3%,其发生率与李俊峰[22]报道相似。logistic回归分析显示肺出血是影响EPI生存的危险因素,早产儿尤其EPI肺发育极不成熟,肺毛细血管通透性高易引起肺水肿,体内促凝与抗凝因子不足,当合并缺氧、低体温、PDA等危险因素时更易发生肺出血,增加病死风险[23]。因此,临床救治中,做到预防或早诊断、早干预,是有效改善EPI患儿预后和降低死亡风险的重要举措。
综上所述,EPI不同胎龄、存活情况有较大差异,NRDS、BPD等呼吸系统疾病是住院期间的主要并发症,重度窒息及肺出血等是增加EPI死亡风险的高危因素。加强母孕期并发症的防治及围生期综合管理,预防并减少重度窒息和肺出血等严重问题的发生,对降低死亡率及改善预后十分重要。

