改良查尔森合并症指数对老年患者肝移植术后早期并发症的评估价值
高犇,代星,李江
(1.天津医科大学一中心临床学院普通外科,天津300192;2.天津市第一中心医院器官移植科,天津 300192)
原位肝移植(OLT)已经成为终末期肝病(ESLD)的有效治疗手段,随着人口老龄化加速和肝病类型所占人群比例的改变,老年患者也逐年增加[1-3]。“高龄并不是肝移植的绝对禁忌证”的概念已被普遍认可,使得更广泛的患者可能从肝移植中获益,但许多老年病例往往存在各种术前合并症,有必要对健康状况进行个体化评估。目前,应用较广泛的是查尔森合并症指数(Charlson Comorbidity Index,CCI)[4-5]。其量化多种合并症信息并加权年龄评分(表1),反映了患者的整体功能状态,曾广泛应用于肿瘤或其他疾病治疗的预后分析[6-9]。在以往对肾移植患者的研究中,通过对上述19 种构成CCI合并症赋值调整,将糖尿病、脑血管意外、肾功能不全和恶性肿瘤赋值为2、其他合并症的赋值为1 后,该模型的一致性指数达74%[10];考虑到艾滋病、转移性肿瘤及偏瘫等疾病是大多移植中心的手术禁忌,研究者结合CCI 在肾移植中应用的经验,重新校准了CCI 以适用于肝移植人群,通过对共病的多因素分析发现,冠心病(2)、糖尿病(1)、慢性阻塞性肺疾病(3)、结缔组织病(2)和肾功能不全(2)这5 种共病(赋值)是移植术后死亡的显著预测因素,可以将5 种合并症的赋值相加来获得该指标,并且与原始CCI 相比具有更好的预测能力[11]。另外,通过调整肝移植受者年龄:超过40 岁人群,每多10 年使CCI获得了额外1 分的赋值[12-14]。最终建立了改良查尔森合并症指数(表2),即CCI-OLT。本研究的目的是探讨OLT-CCI 以及其他围手术期指标与老年患者OLT 后早期并发症的关系。

表1 查尔森合并症指数评分项Tab 1 Charlson comorbidity index score items

表2 改良查尔森合并症指数评分项Tab 2 Modified Charlson comorbidity index score items
1 对象与方法
1.1 研究对象 收集2014 年1 月—2018 年12 月在天津市第一中心医院接受OLT 治疗的84 例老年患者。纳入标准:(1)病例资料完整。(2)具有肝移植指征且符合肝移植标准。(3)患者年龄≥65 岁。排除标准:(1)发生急性肝功能衰竭。(2)接受多器官联合移植。(3)接受劈离式肝移植或活体肝移植。(4)二次或多次肝移植。
1.2 研究方法 回顾患者的一般资料和临床资料。一般情况包括年龄、性别、身高、体重。临床资料包括: 肝移植主要病因、根据患者既往合并症计算OLT-CCI、MELD 评分、血红蛋白、老年营养风险指数(geriatric nutritional risk index,GNRI)、手术时间、手术失血量、冷缺血时间(CIT)、热缺血时间(WIT)、术后住院时间、术后早期(3 个月内)并发症。根据Clavien-Dindo 并发症分级系统将并发症分为5 级[15]。其中Ⅰ~Ⅱ级为轻度并发症,包括解热镇痛、止吐、利尿药或输血和全胃肠外营养;Ⅲ~Ⅴ级为严重并发症,Ⅲ级并发症指需要通过局麻或全麻下手术、内镜、介入干预的并发症,包括门静脉狭窄、肝动脉血栓、胆漏、胆管狭窄等;Ⅳ级并发症会出现单/多器官衰竭,如需气管切开的呼吸衰竭、予人工肝的移植肝功能衰竭、需要透析的肾功能衰竭等;并发症原因导致死亡则为Ⅴ级并发症。
1.3 统计学处理 使用SPSS25. 0 软件,符合正态分布的计量资料用±s 描述,否则采用中位数(四分位数间距)描述,计数资料采用构成比描述;P<0.05为差异有统计学意义。根据正态分布以及方差齐性,使用独立样本t 检验或Mann-Whitney U 两独立样本秩和检验,计数资料使用χ2检验;若P<0.05 则纳入多因素Logistic 回归方程,分析其对术后并发症和短期生存的影响。运用受试者工作特征曲线(ROC 曲线)描述OLT-CCI 联合其他因素对于并发症严重程度的预测价值。
2 结果
2.1 基本资料 共收集符合病例84 例,年龄65~75岁,平均年龄(67.74±2.54)岁,其中70 岁及以上人群占22.6%。最常见的病因是乙型肝炎肝硬化(46.42%),其次是自身免疫性肝硬化(14.29%)、酒精性肝硬化(13.09%)和丙型肝炎肝硬化(11.90%)等;同时有肝恶性肿瘤的患者49 例(58.33%)。中度贫血(血红蛋白60~90 g/L)23 例(27.83%);既往肝脏手术史(除介入治疗和肝移植)12 例(14.29%);发生过上消化道出血18 例(21.43%)。GNRI(93.52±12.56)分,中位MELD 评分13(6.25~17.75)分,中位OLT-CCI3(2~3),CIT(6.18±1.11)h,中位WIT5(3~6)min,中位手术时间467.5(420~538.75)min,术中失血量1 800(1 000~2 500)mL,术后住院天数26(19.25~40.75)d。
2.2 肝移植术后并发重度并发症的危险因素分析 接受肝移植治疗后3 个月内发生重度并发症24 例(28.57%),轻度并发症60 例(71.43%),单因素分析结果如表3 所示,重度并发症组患者有无中度贫血和既往肝脏手术、OLT-CCI、GNRI、术后住院时间与轻度并发症组患者之间的差异具有统计学意义(P<0.05)。将单因素分析有统计学意义的变量纳入多因素Logistic 回归模型进行分析,结果显示,有中度贫血、高OLT-CCI、低GNRI、术后住院时间较长和有既往肝脏手术史是老年患者肝移植术后发生重度并发症的独立危险因素(表4)。
表3 肝移植术早期发生重度并发症相关临床指标的单因素分析结果[n(%),±s]Tab 3 Univariate analysis of clinical indicators related to severe complications in the early stage of liver transplantation[n(%),±s]
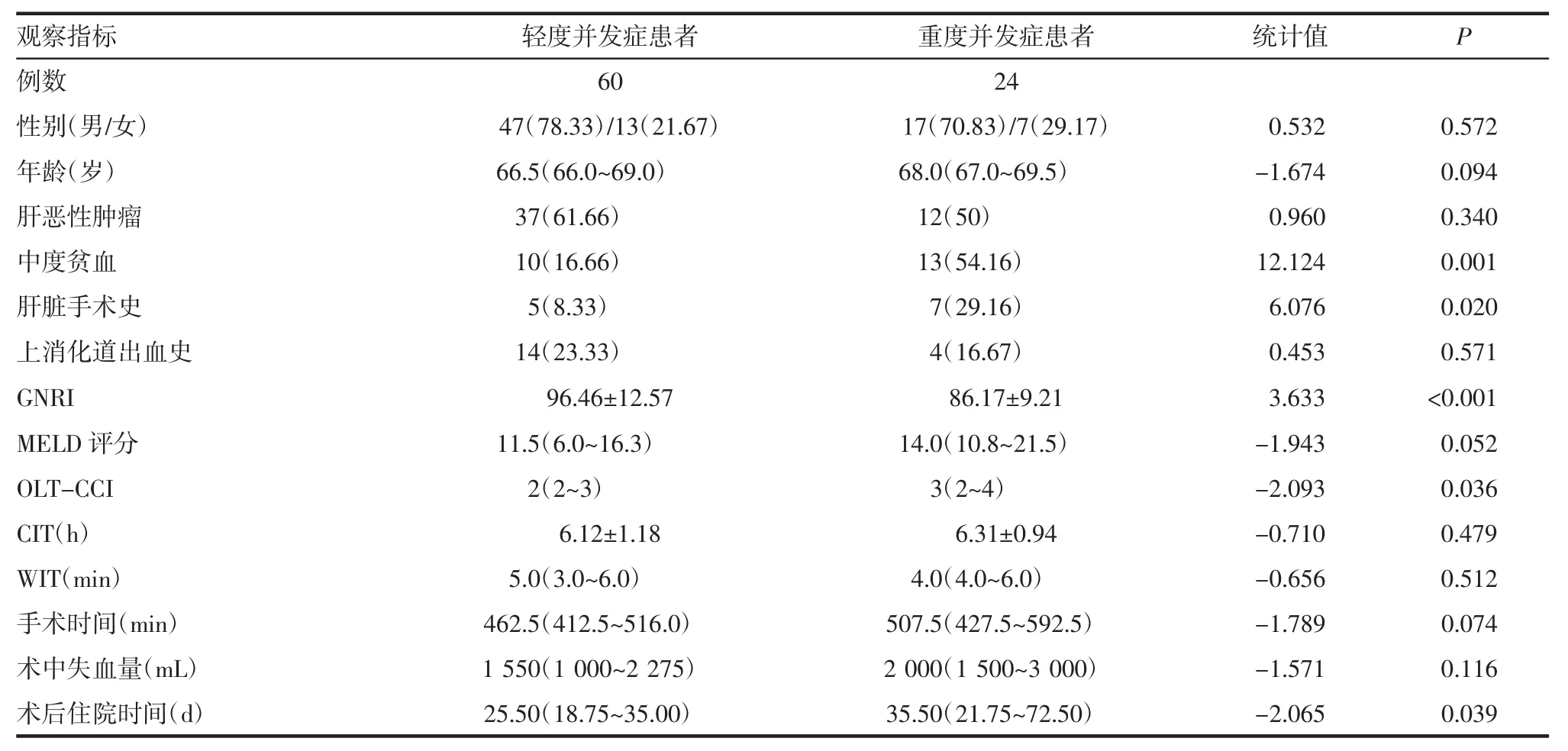
表3 肝移植术早期发生重度并发症相关临床指标的单因素分析结果[n(%),±s]Tab 3 Univariate analysis of clinical indicators related to severe complications in the early stage of liver transplantation[n(%),±s]
注:GNRI:老年营养风险指数;MELD:终末期肝病模型;OLT-CCI:改良查尔森合并症指数;CIT:冷缺血时间;WIT:热缺血时间
观察指标 轻度并发症患者 重度并发症患者 统计值 P例数 60 24性别(男/女) 47(78.33)/13(21.67) 17(70.83)/7(29.17) 0.532 0.572年龄(岁) 66.5(66.0~69.0) 68.0(67.0~69.5) -1.674 0.094肝恶性肿瘤 37(61.66) 12(50) 0.960 0.340中度贫血 10(16.66) 13(54.16) 12.124 0.001肝脏手术史 5(8.33) 7(29.16) 6.076 0.020上消化道出血史 14(23.33) 4(16.67) 0.453 0.571 GNRI 96.46±12.57 86.17±9.21 3.633 <0.001 MELD 评分 11.5(6.0~16.3) 14.0(10.8~21.5) -1.943 0.052 OLT-CCI 2(2~3) 3(2~4) -2.093 0.036 CIT(h) 6.12±1.18 6.31±0.94 -0.710 0.479 WIT(min) 5.0(3.0~6.0) 4.0(4.0~6.0) -0.656 0.512手术时间(min) 462.5(412.5~516.0) 507.5(427.5~592.5) -1.789 0.074术中失血量(mL) 1 550(1 000~2 275) 2 000(1 500~3 000) -1.571 0.116术后住院时间(d) 25.50(18.75~35.00) 35.50(21.75~72.50) -2.065 0.039

表4 多因素Logistic 回归分析肝移植术后早期发生重度并发症的独立危险因素Tab 4 Multivariate Logistic regression analysis of independent risk factors for early severe complications after liver transplantation
2.3 预测肝移植术后重度并发症的ROC曲线结果 中度贫血、OLT-CCI、GNRI、术后住院时间、既往肝脏手术史以及5 者合并预测概率的曲线下面积(area under curve,AUC)(95%CI)分别为0.688(0.553~0.822)、0.636(0.495~0.777)、0.745(0.636~0.854)、0.645(0.498~0.791)、0.604(0.462~0.746)。可见单独使用OLT-CCI 预测老年患者肝移植后并发症严重程度的预测价值不高,但将其结合患者GNRI、术后住院时间以及有无既往肝脏手术史可以显著提高预测价值(图1:AUC=0.892)。
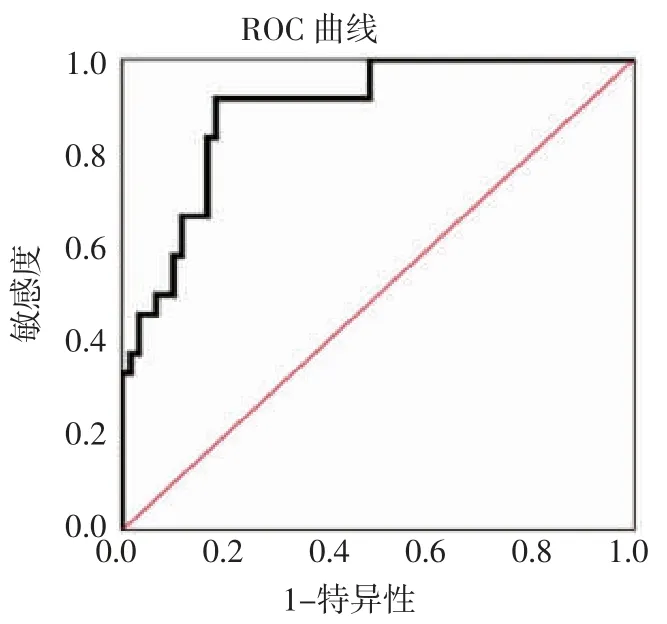
图1 老年肝移植术后早期重度并发症危险因素预测模型的ROC 曲线Fig 1 ROC curve of the risk factor prediction model for early severe complications after liver transplantation in elderly patients
3 讨论
本研究首次分析了≥65 岁OLT 受者所患合并症与移植术后早期并发症严重程度的关系,并初步探索了影响术后3 个月内生存的危险因素。笔者对纳入患者进行了必要筛查,除肝移植前常规化验检查外,所有患者均进行呼吸功能测试,并对高危患者实施冠状动脉造影等,最终发现约48%的病例在术前至少有1 种合并症。
目前对于量化合并症的评分较多,常用评估工具主要有:Charlson(查尔森)合并症指数、Elixhauser合并症指数、Kaplan-Feinstein 合并症指数等,其中OLT-CCI 多用于手术、高龄及危重型的共病患者,在肝/肾移植人群中的应用最为广泛[16-17]。对248 例中位年龄54 岁的肝移植患者的研究发现,OLT-CCI对早期(3 个月)死亡的预测能力AUC 为0.78[14];冠心病、糖尿病、慢性阻塞性肺疾病、结缔组织疾病和肾功能不全可能是移植后生存的独立预测因子[11];不过,也有学者认为OLT-CCI 不能用于预测术后1个月内的死亡[18]。以往研究对CCI 与肝移植预后关系的探索已积累了一定经验,但老年患者群体相对特殊,主要在于合并症的发生与年龄显著相关[14],且在营养状况或术后并发症上与年轻受者可能存在差异;在老年(>60 岁)活体肝移植(LDLT)人群中发现CCI 同样显著影响预后,CCI 大于4 时患者生存普遍较差[13]。目前老年受者定义由以往的60 岁逐渐拓宽至65 甚至70 岁[19],在呼吸和心脏功能储备充足的情况下,有大量证据表明高龄患者也能获得可观的长期生存[20-23];因此,有必要量化多种合并症信息并分析与患者预后的关系。
本研究发现,OLT-CCI 是发生重度并发症的独立危险因素,长期共病的单独或共同作用,可能对手术预后产生潜在的不良影响。老年患者中最常见合并症为糖尿病(25 例,9.76%),尽管目前认为,糖尿病不会严重影响肝移植术后的早期存活率[24],但围手术期糖尿病尤其是伴有血管并发症,是肝移植患者预后不良的危险因素之一。研究证实,既往糖尿病容易导致肝移植术后急性肾损伤,进而造成移植物功能延迟恢复和术后短期死亡[25]。老年患者的整体营养状态与术后并发症的发生及严重程度等密切相关,GNRI 能相对准确地预测住院老年人发病率及病死率,且和多种营养学指标有较好的一致性,如体重指数、三头肌皮褶厚度、前白蛋白等,故有研究建议将其作为老年住院患者营养筛查的首选评估工具[26]。
尽管合并症指数的增加显著提高了术后重度并发症的风险,但以往研究认为其对术后早期死亡的影响尚无统一定论,因此不能使存在共病的患者失去肝移植机会。作为一项单中心回顾的探索性研究,本结果可能不够成熟,其可靠性尚需更大的样本进一步研究确证,此外,本研究中老年患者例数较少,无法将CCI-OLT 中具体并发症与早期预后的关系分别展开探讨。对移植前合并症的发病和持续时间进行研究,有助于更好地了解其对预后生存的影响,并指导医师对肝病患者的合并症在术前尽早给予有效缓解措施。

