相位角对食管癌手术患者营养状况的评估意义
曾瑜,黄雪梅,赵玲,熊竹娟,丁福全,左明
610041成都,四川省肿瘤医院·研究所/四川省癌症防治中心/电子科技大学附属肿瘤医院 临床营养中心
食管癌是一种常见的消化系统肿瘤,多数患者存在吞咽梗阻、疼痛等症状。食管癌术后患者由于摄入不足、吸收障碍、消耗增加等原因导致营养不良的发生率较高。有研究表明,食管癌患者营养不良的发生率高达60%~85%[1]。术前营养风险是影响手术患者预后的独立因素,会增加手术患者术后并发症发病率,不利于患者术后恢复[2]。研究表明营养支持能够为食管癌患者带来明显益处,并改善预后[3]。因此,科学有效地评估患者术前术后营养状况并及时采取干预措施至关重要。人体成分分析是一种利用生物组织与器官的生物电阻抗特性及其变化规律,提取与人体生理、病理状况相关的生物医学信息的检测技术,具有简单、无创的特点,广泛应用于评估患者营养状况。而其中相位角(phase angle,PA)是一个客观、精准和不依赖计算公式的参数,研究表明,监测肺癌患者的相位角水平有助于判断其预后[4],患者的营养状况对相位角的影响较大[5]。本研究测定食管癌手术患者围手术期人体成分分析和相关生化指标的变化,探索相位角预测及评估食管癌手术患者营养状况的意义。
1 资料与方法
1.1 一般资料
2019年4月至2019年9月纳入本院初治并拟行食管癌择期手术的患者60例。纳入标准:①年龄大于18岁,小于90岁;②经胃镜检查,细胞学或组织学证实为食管癌;③无手术禁忌,计划在近期(2周内)进行食管癌根治手术;④肝肾功能正常。排除标准:①合并其他恶性肿瘤患者;②非首次进行食管癌根治手术患者;③安装心脏起搏器或动脉支架术后的患者;④合并如大出血、严重感染等严重并发症的患者;⑤其他原因无法继续配合本研究者。本研究获得四川省肿瘤医院伦理委员会批准,收集资料前对患者进行知情告知,并签署知情同意书。
1.2 研究方法
1.2.1人体测量身高体重均采用直立式测量。 研究对象要求晨间空腹、排尽大小便,统一服装,脱鞋测量。
1.2.2人体成分分析分别于术前、术后1周、术后 1月对患者进行人体成分测量,测量仪器采用韩国Biospace Inbody S10人体成分分析仪,测量人员均经统一系统培训后操作,测量时间为清晨患者未进行静脉输液前。受检者要求:空腹8 h以上,排尽大、小便,统一着装,赤脚平躺于硬板床上,输入相关信息后,通过双上肢和双下肢8个接触式电极片进行测量。测量指标包括:身体质量指数(body mass index,BMI)、PA、水分比率(extracellular water/total body water, ECW/TBW)、体细胞量(body cell mass,BCM)、去脂体重(fat free mass,FFM)、体脂率(body fat rate,BFT)。PA分级:参照Kyle相关标准[6],生物电阻抗50 kHz下,男性PA < 5°、女性PA < 4.6°定义为低PA。
1.2.3生化指标分别于术前、术后3日、术后1周 对患者相关生化指标进行检测。血清白蛋白(albumin, ALB)、前白蛋白(prealbumin, PALB)、血红 蛋白(hemoglobin, HGB)、超敏C反应蛋白(hs-hyper sensitive c-reactive protein, hs-CRP)、白 细 胞(white blood cell, WBC)、中性粒细胞(neutrophil, NEU)均用全自动生化仪检测。
1.2.4临床结局相关观察指标观察记录患者住院时间及住院费用。
1.2.5预后营养指数(prognostic nutritional index,PNI) PNI = 血清白蛋白值(g/L)+5×外周血淋巴细胞计数(×109)。
1.3 统计学方法
采用SPSS 22.0统计软件。计量资料采用均数±标准差和中位数(四分位数间距)来表示。符合正态分布的数据组间比较采用Dunnett-t检验、成组设计t检验、重复测量方差分析,非正态分布数据采用秩和检验。P < 0.05差异具有统计学意义。
2 结 果
2.1 临床资料
2019年4月至2019年9月纳入本院初治并拟行食管癌根治手术的患者60例,年龄45~80岁,平均(63.6±6.9)岁。男47例(78.33%),女13例(21.67%)。组织学类型:鳞癌54例(90.00%),腺癌5例(8.33%),小细胞癌1例(1.67%)。肿瘤部位:胸上段4例(6.67%),胸中段30例(50.00%),胸中下段4例(6.67%),胸下段7例(28.33%),食管胃交界部5例(8.33%)。病理分期:I期9例(15.00%),II期20例(33.33%),III期23例(38.33%),IV期8例(13.34%)。手术方式:传统手术4例(6.67%),腔镜手术56例(93.33%)。
2.2 手术前后研究对象人体成分分析变化
对60名研究对象进行术前、术后1周、术后1月人体成分分析检测,结果如表1。结果显示,与术前相比,患者术后1周、术后1月PA明显降低,差异有统计学意义(P = 0.005,P < 0.001),ECW/TBW较术前增加(P < 0.001),BCM、FM和BFR差异均无统计学意义。
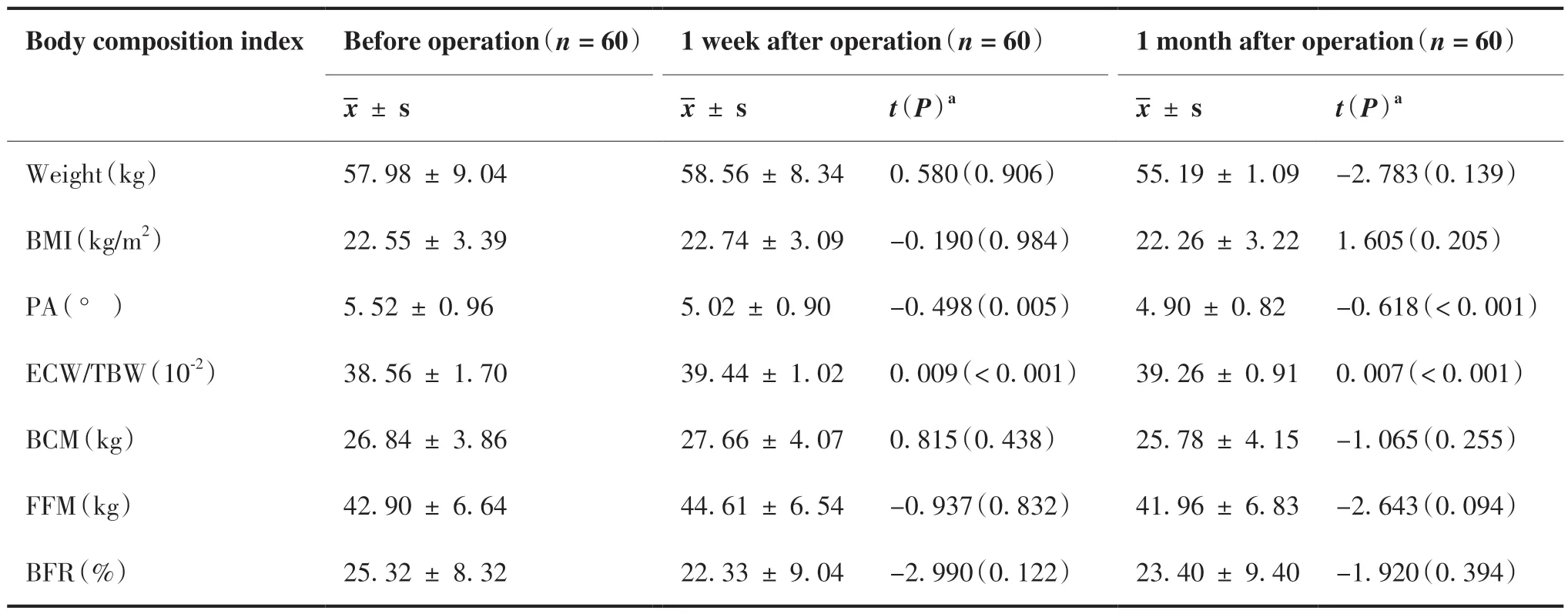
表1 患者术前、术后1周、术后1月人体成分分析结果Table 1.Body Composition Indexes of Patients before Operation, 1 Week after Operation and 1 Month after Operation
2.3 手术前后研究对象营养指标和炎症指标变化
对60名患者手术前、手术后3天,手术后1周进行营养相关生化指标(ALB、PALB、HGB、PNI)和炎症指标(WBC、NEU、hs-CRP)检测,结果见表2、3。结果显示:与术前相比,患者术后3天、术后1周ALB、PALB、HGB、PNI均有明显降低(均P < 0.001)。炎症指标中,术后3日、术后1周WBC(P = 0.001)、NEU(P < 0.001)、hs-CRP(P < 0.001)水平较术前均明显升高。
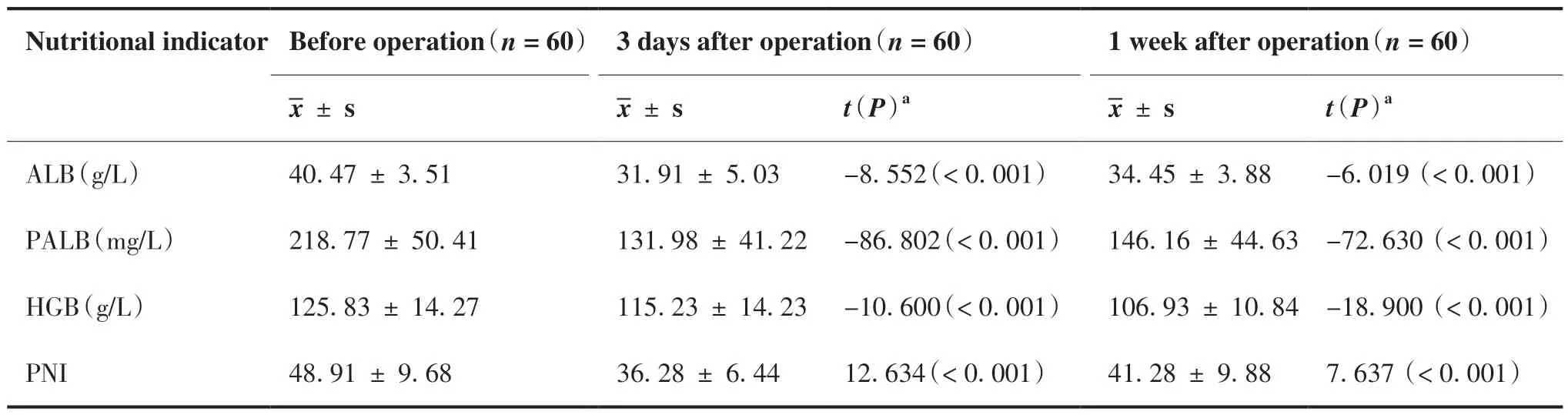
表2 患者术前、术后3天、术后1周营养指标结果Table 2.Nutritional Indicators of Patients before Operation, 3 Days after Operation and 1 Week after Operation
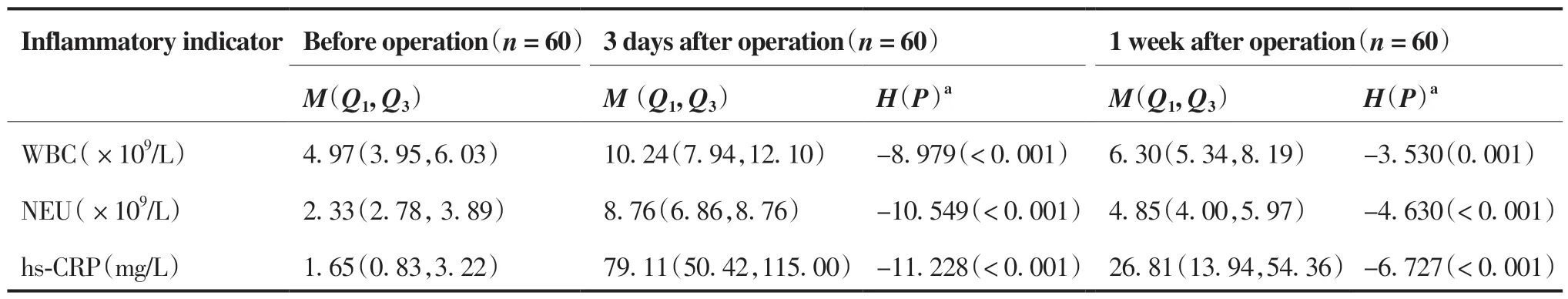
表3 患者术前、术后3天、术后1周炎症指标结果Table 3.Inflammatory Indicators of Patients before Operation, 3 Days after Operation and 1 Week after Operation
2.4 不同PA分组患者相关指标比较
根据术前PA的高低,将60名患者进行分组。以生物电阻抗50 kHz下,男性PA < 5°、女性PA < 4.6°为低PA组(n = 14);男性PA≥5°,女性PA≥4.6°为正常PA组(n = 46)。采用成组设计t检验比较两组患者住院时间、住院费用、术前PNI的差异,重复测量方差分析比较患者手术前后各生化指标变化。
表4 ~ 7显示,时间和组间对ALB(P = 0.285)、PALB(P = 0.082)、HGB(P = 0.874)、WBC(P = 0.458)不存在交互作用。时间对ALB、PALB、HGB、WBC主效应显著(均P < 0.001)。组间对ALB,PALB主效应显著(P < 0.001,P = 0.001),组间对HGB和WBC主效应不显著(P = 0.267,P = 0.767)。正常PA组患者术前及术后3日ALB水平明显高于低PA组(P < 0.001, P = 0.024),正常PA组术前PALB明显高于低PA组(P < 0.001)。两组之间各时间点HGB、WBC水平差异无统计学意义。
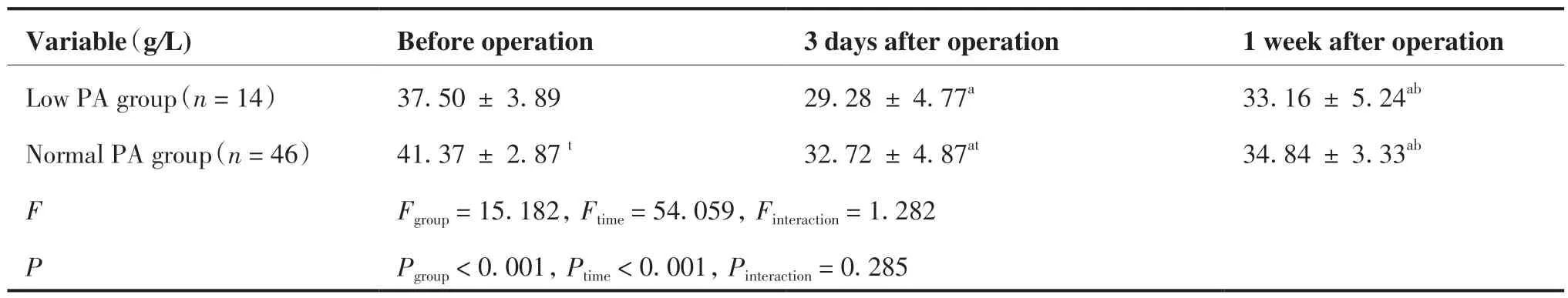
表4 不同PA分组ALB水平比较Table 4.ALB of Patients with Different PA
表5 不同PA分组患者PALB水平比较(±s)Table 5.PALB of Patients with Different PA

表5 不同PA分组患者PALB水平比较(±s)Table 5.PALB of Patients with Different PA
aCompared to the same group before operation, P < 0.05;bCompared to the same group 3 days after operation, P < 0.05;tComparison between two groups at the same time, P < 0.05.PALB: Prealbumin; PA: Phase angle.
表6 不同PA分组患者HGB水平比较(±s)Table 6.HGB of Patients with Different PA

表6 不同PA分组患者HGB水平比较(±s)Table 6.HGB of Patients with Different PA
aCompared to the same group before operation, P < 0.05;bCompared to the same group 3 days after operation, P < 0.05;HGB: Hemoglobin; PA: Phase angle.
Variable (g/L) Before operation 3 days after operation 1 week after operation Low PA group (n = 14) 123.86 ± 18.48 112.43 ± 9.82a 103.43 ± 11.61ab Normal PA group (n = 46) 126.43 ± 12.91 116.09 ± 15.32a 108.00 ± 10.50ab F Fgroup = 1.259, Ftime = 50.545, Finteraction = 0.135 P Pgroup = 0.267, Ptime < 0.001, Pinteraction = 0.874
表7 不同PA分组患者WBC水平比较(±s)Table 7.WBC of Patients with Different PA
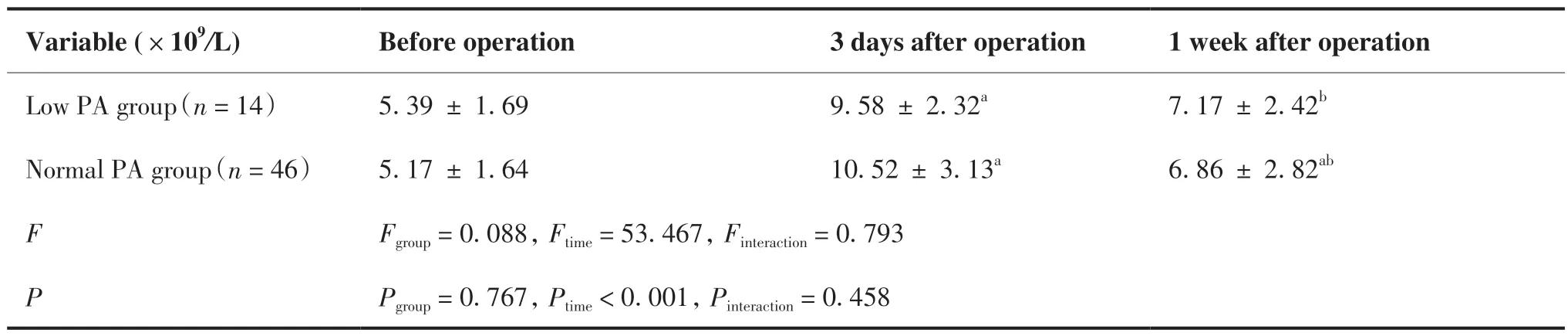
表7 不同PA分组患者WBC水平比较(±s)Table 7.WBC of Patients with Different PA
aCompared to the same group before operation, P < 0.05;bCompared to the same group 3 days after operation, P < 0.05;WBC: White blood cell; PA: Phase angle.
Variable (×109/L) Before operation 3 days after operation 1 week after operation Low PA group (n = 14) 5.39 ± 1.69 9.58 ± 2.32a 7.17 ± 2.42b Normal PA group (n = 46) 5.17 ± 1.64 10.52 ± 3.13a 6.86 ± 2.82ab F Fgroup = 0.088, Ftime = 53.467, Finteraction = 0.793 P Pgroup = 0.767, Ptime < 0.001, Pinteraction = 0.458
对hs-CRP值进行对数转化后服从正态分布,进行重复测量方差分析。结果如表8显示,时间和组间对hs-CRP存在显著交互作用(P = 0.011),时间对hs-CRP主效应显著(P < 0.001),组间对hs-CRP主效应显著(P = 0.008)。正常PA组术前和术后1周的hs-CRP值明显低于低PA组(P = 0.001,P = 0.028)。

表8 不同PA分组患者hs-CRP水平比较[M (Q1,Q3)]Table 8.hs-CRP of Patients with Different PA
表9显示,低PA组患者住院时间和费用明显高于正常PA组患者(P = 0.026,P = 0.005),术前PNI则明显低于正常PA组(P = 0.048)。
表9 不同PA分组患者临床结局相关指标比较(±s)Table 9.Clinical Outcome-Related Indicators of Patients with Different PA
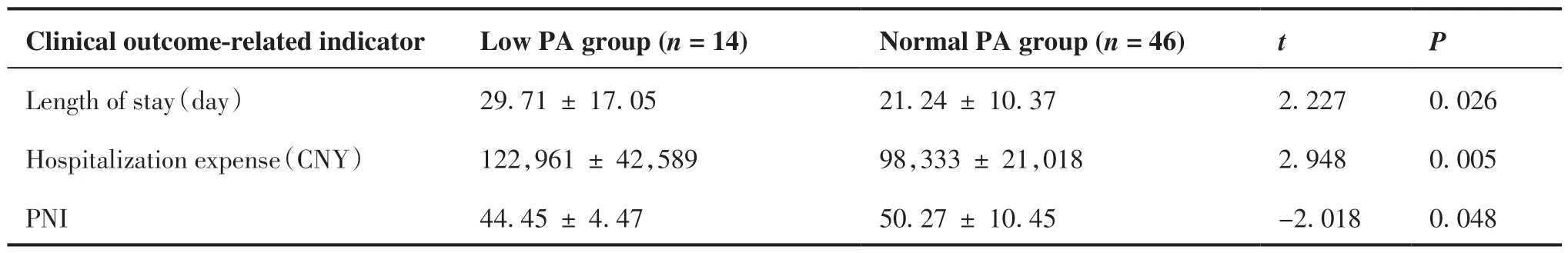
表9 不同PA分组患者临床结局相关指标比较(±s)Table 9.Clinical Outcome-Related Indicators of Patients with Different PA
PNI: Prognostic nutritional index; PA: Phase angle.
3 讨 论
手术是食管癌的常见治疗手段之一。术后的高应激状态会引发高分解状态,术后消化道重建对于患者饮食方式和摄入量影响较大,这些都会加重患者围手术期的营养不良[7]。而目前对于营养不良的评价方式多以量表为主,如NRS 2002、MNA、SGA等,这些方式的准确性依赖于操作人员的专业性及患者自述。人体成分分析仪是一种相对客观、简单、安全的方式。人体成分分析是通过生物电阻抗技术,向人体导入微弱交流电后获得阻抗来计算出对应的人体成分数据,其中PA是表示电抗和电阻关系的指标,细胞膜产生的电抗决定PA的大小。因此,PA是反映人体细胞膜活力及能力的指标,当细胞膜结构的完整性和功能性改善后相位角增加,而低PA则意味着细胞死亡及细胞性能降 低[7-8]。而且由于相位角不依赖于公式和其他指标,其精确度较高,可以较好地反映人体的营养状况。关于PA和NRS 2002、SGA的研究表明,营养风险和营养不良与低PA具有高度一致性[9]。
本次研究中食管癌患者术后PA及营养指标明显降低,炎症指标及水分比率升高,表明患者术后营养状况明显下降,考虑与术后应激及进食不足有关。白蛋白除了作为营养指标之外,在疾病过程中更能反映炎症的活动性。有研究表明,血清白蛋白水平在急性非细菌性炎症反应中与炎症的关系,较与营养状况的关系可能更加密切[10]。术后短期内患者应激状态及液体输注量较大,细胞外水分增加,患者处于水肿状态,白蛋白水平也受到体液分布影响。因此,完全使用白蛋白水平和体重相关指标评估患者营养状况时有一定的局限性。而PA受这些因素影响较小,在一定程度上优于其他营养评价指标。
本次研究中,与术前高PA 患者相比,术前低PA患者PNI明显降低,ALB和PALB水平也有所降低,住院时间及费用明显增加。有研究表明,对于晚期非小细胞肺癌、喉癌、肝硬化、糖尿病患者[11-14],PA可以作为一项独立的预后指标。相较于高PA患者,低PA患者住院时间延长[15],生存期缩短、死亡风险明显升高[16]。PNI是通过白蛋白和淋巴细胞计算获得,是一项反映人体营养状况的指标,有研究表明,PNI对原发性非小细胞肺癌、乳腺癌、恶性淋巴瘤[17-19]等肿瘤患者预后具有重要意义,PNI较高者预后较好。本研究结果提示术前相位角的高低能反映食管癌手术患者营养及预后情况。因此,在临床工作中,术前相位角的测定可以协助明确营养干预的时机,改善患者预后情况。
本研究尚存在不足之处:(1)本研究为回顾性、观察性研究,存在不可避免的选择偏倚,在论证PA预测食管癌手术患者营养状况方面的作用需要进一步纵向研究;(2)本研究作为前期探索,纳入样本量较少,在对PA分组研究统计时可能影响检验效能。在未来的研究中将增加样本量和病种选择,进一步明确PA在营养评估和营养治疗中的应用意义。
综上所述,食管癌患者术后营养状况降低,术前PA在预测食管癌手术患者营养状况变化方面具有一定作用,可为确定营养干预时机和营养监测方面提供切实可行的依据。
作者声明:本文全部作者对于研究和撰写的论文出现的不端行为承担相应责任;并承诺论文中涉及的原始图片、数据资料等已按照有关规定保存,可接受核查。
学术不端:本文在初审、返修及出版前均通过中国知网(CNKI)科技期刊学术不端文献检测系统的学术不端检测。
同行评议:经同行专家双盲外审,达到刊发要求。
利益冲突:所有作者均声明不存在利益冲突。
文章版权:本文出版前已与全体作者签署了论文授权书等协议。

