老年腰椎骨密度与脊柱脆性骨折患病率相关性研究
王家林,肖 畅,郑维波,尚 庆(通信作者)
(富顺县人民医院放射科 四川 自贡 643200)
随着人口老龄化程度加剧,老年脊柱脆性骨折的发病率明显增加。骨质疏松症与脊柱脆性骨折的发生密切相关。骨密度(bone mineral density,BMD)对骨折风险的预估价值是当前研究的发展趋势。通过测量BMD水平可实现对骨质疏松症的有效诊断,对预防骨质疏松引起的脊柱脆性骨折具有重要意义[1-2]。既往临床将双能X线作为测量BMD的重要方法,但有研究指出[3],依据我国现有骨密度测量仪数量,无法充分满足众多患者的诊疗需求。定量CT(quantitative computed tomography,QCT)是在临床CT扫描数据的基础上,经过QCT体模校准和专业软件分析,可实现对BMD水平的有效测量[4]。据此,本研究将应用QCT检测老年腰椎BMD,旨在探讨老年脊柱脆性骨折与腰椎BMD值的相关性,以分析老年脊柱脆性骨折患病率与BMD值变化规律的关系,现报道如下。
1 资料与方法
1.1 一般资料
选取2021年12月—2022年7月期间至富顺县人民医院放射科接受QCT检查的60例存在脊柱脆性骨折的老年患者为观察组(根据世界卫生组织的老年人最新划分标准,将患者划分为60~74岁的年轻的老年人30例,75~89岁的老年人30例),60例脊柱脆性骨折患者中,胸椎11~12段(T11~12)患病例数为28例(46.67%),胸椎8~10段(T8~10)患病例数为7例(11.67%),腰椎1~2段(L1~2)患病例数为20例(33.33%),腰椎3~4段(L3~4)患病例数为5例(8.33%)。选取同期60例未发生脊柱脆性骨折的老年患者为对照组。两组患者间性别比例、年龄等一般资料比较,差异无统计学意义(P>0.05),具有可比性,见表1。

表1 两组一般资料比较
纳入标准:①均为50岁以上老年群体;②观察组内患者均确诊为脊柱脆性骨折[5];③对照组均为未发生骨折人群;④两组患者均无肿瘤,均未使用化疗药物或糖皮质激素。排除标准:①资料不完整者;②病情不稳定者;③不能耐受CT检查者;④车祸伤或高坠伤(非轻微创伤或日常活动中即发生的骨折)者。
1.2 方法
BMD检查:CT扫描范围包含L1、L2椎体。采用美国Mindways的QCT系统(QCT pro 5.0v),统一采用欧洲脊柱体模(ESP编号154)做质控和横向校准。把CT图像数据传输到QCT工作站,按操作说明测量L1和L2腰椎椎体松质骨的骨密度,单位是mg/cm3,计算L1~2的平均骨密度。遇骨折的椎体,选取临近的椎体测量。
1.3 观察指标及评定标准
①统计60例脊柱脆性骨折患病率。②记录并对比观察组、对照组患者的腰椎BMD水平。③参考《中国定量CT(QCT)骨质疏松症诊断指南(2018)》[6]将观察组内患者分为腰椎BMD正常组、低骨量组、骨质疏松症组,骨密度>120 mg/cm3为正常组,80~120 mg/cm3为低骨量组,<80 mg/cm3为骨质疏松症组,比较三组患者的脊柱脆性骨折患病率。④采用受试者操作特征(ROC)曲线、ROC曲线下面积(AUC)、灵敏度、特异度、约登指数评估腰椎BMD对脊柱脆性骨折预测价值。AUC>0.85认为二者显著相关[7]。
1.4 统计学方法
采用SPSS 22.0统计软件进行数据处理。符合正态分布的计量资料采用(± s)表示,行t检验;若不符合正态分布,采用中位数和四分位数[M(Q1,Q3)]表示,多组间比较采用Kruskal-Wallis H检验;计数资料以频数(n)、百分率(%)表示,组间比较采用χ2检验。P<0.05表示差异有统计学意义。
2 结果
2.1 观察组与对照组BMD水平比较
经QCT分析,观察组脆性脊柱脆性骨折的患者BMD水平低于对照组,差异有统计学意义(P<0.05),见表2。
表2 观察组与对照组患者BMD水平比较(± s,mg/cm3)

表2 观察组与对照组患者BMD水平比较(± s,mg/cm3)
?
2.2 观察组中不同年龄组BMD水平比较
经QCT分析,观察组内>75岁的脆性脊柱脆性骨折患者BMD水平低于≤75岁患者,差异有统计学意义(P<0.05),见表3。
表3 60例脊柱脆性骨折患者中不同年龄组BMD水平比较(± s,mg/cm3)

表3 60例脊柱脆性骨折患者中不同年龄组BMD水平比较(± s,mg/cm3)
?
2.3 不同骨量患者脊柱脆性骨折患病率比较
三组不同骨量患者BMD水平见图1。120例入组成员中,骨质疏松症组的脊柱脆性骨折患病率高于低骨量组和正常组,差异具有统计学意义(P<0.05),见表4。
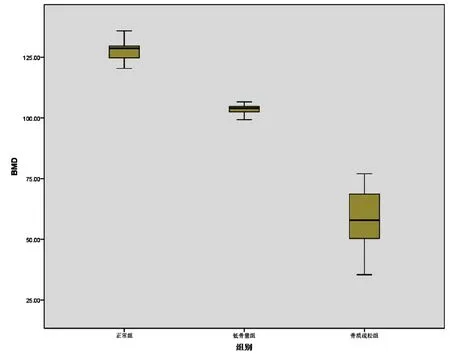
图1 正常组、低骨量组、骨质疏松症组患者BMD水平
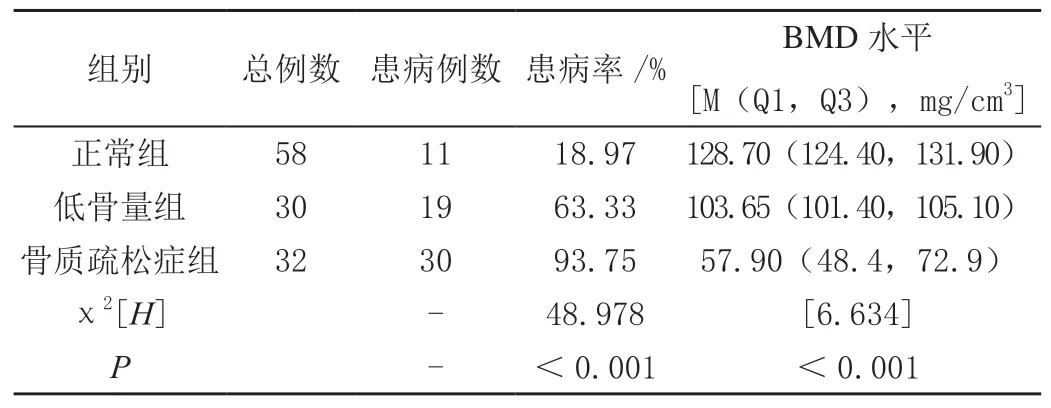
表4 不同骨量患者脊柱脆性骨折患病率比较
2.5 BMD与脊柱脆性骨折相关性分析
经ROC曲线验证,随BMD水平下降、脊柱脆性骨折患病率越高,BMD水平诊断脊柱脆性骨折的灵敏度为81.66%,特异度为78.33%,95%CI(0.890~0.972),截断值为104.25 mg/cm3,Youden指数为0.60,AUC=0.931,见图2、表5。

表5 BMD水平与脊柱脆性骨折患病率ROC-AUC

图2 BMD水平与脊柱脆性骨折患病率ROC曲线图
3 讨论
脆性骨折指受到轻微创伤或日常活动中发生的骨折,而脊柱脆性骨折多是由于间接暴力引起,是一种严重骨科创伤,据相关流行病学调查显示,由于胸椎与腰椎的活动范围差异,胸椎与腰椎连接部分受剪切的应力大,脊柱脆性骨折常见于T11~12、L1~2胸腰椎段[8]。当人体BMD水平下降到一定程度时,即使在轻微暴力损伤或身体活动下,该部位仍可能发生骨折。目前临床主要通过Genant椎体骨折半定量分析法将椎体判定为正常、轻度骨折、高度骨折和重度骨折三种类型,若个体中有1个椎体≥1即可确认存在骨折病灶。脆性骨折除可对患者生活质量产生严重影响外,部分症状严重者的骨折病灶还可损伤脊髓和马尾神经,从而导致截瘫甚至死亡。相关研究数据显示[9],现阶段我国针对脆性骨折的诊断率仅有65%左右,且在不同地区间的诊疗水平也存在较大差异。预测脆性骨折风险有助于识别并保护骨折危险人群,达到降低脆性骨折发生率的目的。
脆性骨折的发生与骨强度下降导致骨的脆性增加有关。骨强度取决于BMD,临床中骨强度无法检测,因此一般使用BMD来评估骨强度。既往研究已经证实,测量BMD水平在骨质疏松症诊断及指导患者治疗中临床应用价值较好[3]。随着影像学技术的不断发展,CT扫描凭借自身高分辨率、无创、安全等优势,逐步在临床得到了广泛应用,通过QCT体模和分析软件检测BMD水平即可实现对骨质疏松症的有效诊断,可有效避免不同骨丢失造成的结果误差,可更好满足患者诊疗需求,同时也更加符合我国医疗现状[10]。本研究结果显示,脊柱脆性骨折患者的BMD水平低于未发生脊柱脆性骨折的患者,差异有统计学意义(P<0.05);观察组内>75 岁的脆性脊柱脆性骨折患者BMD水平低于≤75岁患者,差异有统计学意义(P<0.05)。提示BMD水平对脊柱脆性骨折的发生具有一定预测价值,患者年龄越大,BMD水平越低。
本文通过绘制ROC曲线以明确BMD水平与脊柱脆性骨折患病率的相关性,AUC是ROC曲线下面积,AUC越大,准确率越高。本结果显示,BMD水平诊断脊柱脆性骨折的灵敏度为81.66%,特异度为78.33%,95%CI(0.890~0.972),截断值为104.25 mg/cm3,Youden指数为0.60,AUC=0.931。提示通过检测BMD水平可实现对患者脊柱脆性骨折发病风险的有效预测。随着BMD的降低,患者脊柱脆性骨折患病风险增高。因此,临床工作中医护人员需要密切关注BMD水平较低的老年患者,做好预防措施以预防脊柱脆性骨折的发生,提高患者生活质量。
综上所述,>75岁的脆性脊柱脆性骨折患者BMD水平明显低于≤75岁患者,腰椎BMD水平越低,老年脊柱脆性骨折的患病率越高。通过应用QCT对>75岁的高危人群的BMD进行测量及动态监测可实现对其脊柱脆性骨折发病风险的有效预测,有利于指导临床早期干预、降低骨折风险,改善患者预后。

