床旁超声监测膈肌功能对COPD机械通气患者撤机结果的预测价值
罗彩琴 王东磊 何小花 沈佳 杨波
(宁夏医科大学总医院心脑ICU 银川 750004)
慢性阻塞性肺疾病(chronic obstructive pulmonary disease, COPD)是常见的呼吸系统疾病之一,机械通气是目前救治COPD伴呼吸衰竭患者的重要支持手段,但随着呼吸机使用时间延长,呼吸道感染、气压性损伤等呼吸机相关并发症发生率也随之增加。因此当患者需要呼吸机支持的诱因被去除,或者患者逐渐恢复自主呼吸能力时,应及时撤机拔管,以减少呼吸机相关并发症发生和节约医疗费用。合理把握撤机时机是临床工作和相关研究的重点及难点,过早或延迟撤机拔管都将对患者预后造成不利影响,影响机械通气治疗效果和患者病情转归。有报道指出,临床大约 20%~30%机械通气患者存在撤机困难或撤机延迟现象[1-2]。自主呼吸试验(spontaneous breathing trial, SBT)是机械通气患者撤机前的必要检查,根据浅快呼吸指数(rapid shallow breathing index, RSBI)等撤机参数能较好预测撤机结局,临床应用广泛。但RSBI的影响因素较多,其预测撤机结果存在诸多局限性,可能影响预测结果的准确性。膈肌是人体主要呼吸肌,膈肌的功能状态决定着机械通气患者自主呼吸能力及呼吸机是否能顺利撤离,随着床旁超声技术进步和在重症学科的开展应用,利用超声评估机械通气患者膈肌运动功能、预测撤机结果成为临床研究的热点[3]。本研究利用床旁M型超声监测接受械通气患治疗的COPD患者的膈肌运动功能指标,并与传统RSBI参数预测撤机结果进行比较,现报道如下。
1 资料和方法
1.1 一般资料
将2019年1月—2020年12月期间在我院心脑ICU收治的68例COPD机械通气患者纳入研究。
纳入标准:年龄≥18 周岁;明确诊断COPD;符合撤机筛查试验通过标准者。
排除标准:经鼻气管插管、无创机械通气、气管切开者;严重呼吸中枢抑制、高位截瘫、神经肌肉病变者;胸廓畸形、膈疝;腹腔高压;严重心、肝、肾等脏器功能衰竭或血流动力学不稳定;严重凝血功能障碍者;妊娠或肿瘤终末期患者。
本研究获得医院伦理委员会批准。
1.2 方法
通过临床撤机筛查试验后行SBT 120 min,并随访48 h,根据撤机是否成功分为撤机成功组和撤机失败组。撤机成功标准:①成功通过 SBT,且拔除气管插管;②患者撤机或者拔管后48 h内不用再次给予有创或者无创呼吸机支持;③拔管后 48 h内存活。撤机失败标准:①拔管后 48 h内需要有创或者无创呼吸机支持;②拔管后48 h内死亡。同时在SBT过程中使用床旁M型超声测量计算COPD患者膈肌活动度(diaphragmatic excursion,DE)、膈肌增厚分数(diaphragm excursion fraction, DTF)和膈肌浅快呼吸指数(diaphragm rapid shallow breathing index, D-RSBI)等膈肌运动功能指标,记录传统浅快呼吸指数(rapid shallow breathing index, RSBI)相关指标。比较两组患者临床基本资料和上述膈肌超声指标的差异,并通过受试者工作特征(ROC)曲线分析常规撤机参数和膈肌运动功能超声指标对撤机失败的预测价值。
1.3 统计学方法
采用SPSS 22.0进行统计分析,计数资料以n(%)表示,采用χ2检验;计量资料以±s表示,采用t检验。P<0.05提示差异有统计学意义。
2 结果
2.1 一般资料
根据撤机是否成功,分为撤机成功组47例,撤机失败组21例。两组在性别、年龄、体质量指数(body mass index, BMI)、急性生理学及慢性健康状况评分系统Ⅱ(acute physiology and chronic health evaluation scoring systemⅡ, APACHE Ⅱ)评分、收缩压(systolic blood pressure,SBP)、舒张压(diastolic blood pressure, DBP)、空腹血糖(fasting blood glucose, FBG)、心率(heart rate, HR)和呼吸频率方面比较,差异均无统计学意义(表1,P>0.05)。
表1 一般资料
2.2 SBT 30 min时撤机相关参数比较
撤机成功组SBT 30 min时呼吸频率、RSBI和D-RSBI均低于撤机失败组,DE、DTF均高于撤机失败组(表2,P<0.05)。
表2 SBT 30 min时撤机相关参数比较(±s)

表2 SBT 30 min时撤机相关参数比较(±s)
组别 呼吸频率 /(次 ·min) RSBI/[次 ·(min·L)]D-RSBI/[次 ·(min·mm)]DE/mm DTF/%撤机成功组(n=47) 18.90±3.08 43.57±9.38 1.51±0.43 13.78±3.15 31.69±3.74撤机失败组(n=21) 23.70±3.29 64.87±15.02 2.25±0.62 11.20±2.98 27.23±4.62 t值 5.814 7.126 5.692 3.171 4.219 P值 0.001 <0.001 0.001 0.002 0.001
2.3 呼吸频率、RSBI和膈肌超声指标对撤机失败的预测价值
理论上,受试者工作特征(receiver operating characteristic, ROC)曲线下面积(area under curve, AUC)≥0.7表示预测价值良好,由表3可知,呼吸频率、RSBI、DE、DTF和D-RSBI对撤机失败均有较好预测价值,AUC依次为0.739、0.813、0.826、0.817、0.842,其中D-RSBI对患者撤机失败的敏感度、特异度均高于传统RSBI。
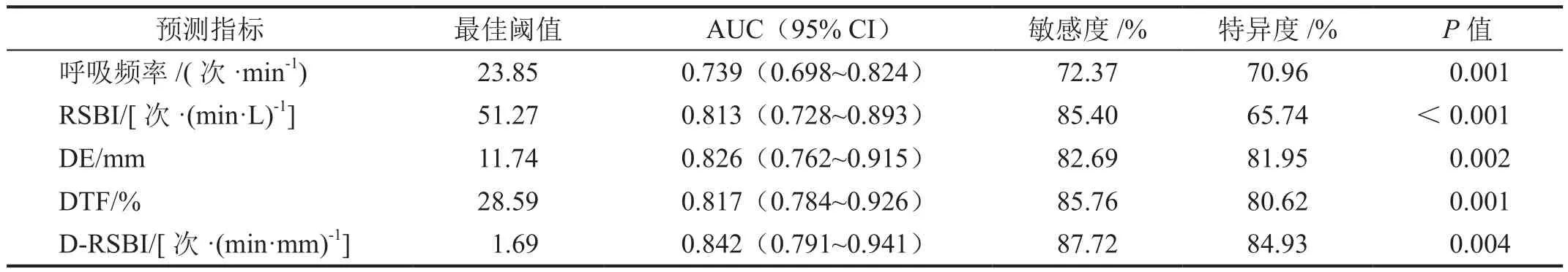
表3 各项撤机参数对撤机失败的预测价值
3 讨论
持续气流受限是COPD患者的主要临床特征,患者以中老年人占比较大,随病程延长和病情加重,易引起呼吸衰竭、慢性肺源性心脏病等多种危重并发症,其中合并Ⅱ型呼吸衰竭者最为常见。机械通气作为呼吸衰竭重症患者的常用呼吸支持手段,可明显改善患者氧合功能,为后续治疗创造有利条件,大大降低病死率,因此在重症学科应用普遍[4]。撤机时机是影响机械通气治疗效果和患者预后的重要因素,也是重症学科的临床难题。撤机过早时患者气道保护功能尚未恢复,易出现氧供不足和撤机失败,进而增加再插管率和延长ICU住院时间等,其中再插管使患者的院内获得性肺炎发生风险约增加8倍,死亡风险增加6~12倍[5]。而不必要延长机械通气可增加患者感染和其他并发症的风险,易产生呼吸机依赖,延长ICU停留时间和增加医疗负担等。
临床经验表明,COPD伴呼吸衰竭患者多因呼吸肌疲劳、心肺功能差、呼吸机相关性肺炎等而造成脱机困难,机械通气时间延长。但临床医生目前仍缺乏对撤机的统一衡量标准,何时撤机仍是挑战。目前临床上常用的撤机参数包括症状体征、呼吸容积和动力学参数、血气分析等,撤机指标是在神经肌肉功能测定、呼吸机对抗呼吸系统机械做功及代谢负荷做功能力这几个水平上测定的,其中RSBI作为床旁较为容易获得的撤机指数,在撤机预测中广泛使用。但研究表明,已有各项撤机参数指标均无法保证预测撤机失败的准确性,原因在于撤机失败的影响因素较多,与患者呼吸道及肺功能障碍、脑功能障碍、心脏功能障碍、膈肌功能障碍、内分泌及代谢功能障碍等因素均相关,而RSBI等撤机参数未能反映呼吸中枢驱动、呼吸肌收缩与呼吸负荷之间的平衡关系[6-7];另外SBT过程中,机械通气患者各项撤机参数指标的变化常是动态过程,而单点的测量常常不能反映这种动态过程[8]。有报道称,SBT是目前指导撤机时机的有效手段,但即使成功通过SBT后,患者拔管失败率仍高达 26%~42%[9]。
临床普遍认为,膈肌是人体主要呼吸肌,膈肌的功能状态决定着机械通气患者自主呼吸能力及呼吸机是否能顺利撤离。以往膈肌功能评估常采用膈肌电活动、跨膈压、透视检查等方法,但多存在电离辐射或创伤性大等弊端,极大限制了其在临床中的推广应用[10]。近年来随着重症超声日益普及,床旁超声因具有可重复性、简便易行、安全无创等优点,已被广泛用于膈肌功能评估中。本研究利用床旁M型超声监测膈肌运动功能,发现撤机成功组DE、DTF均明显高于撤机失败组,D-RSBI显著较低,与周亮等[11]报道相似。笔者认为机械通气患者潮气量的影响因素同样复杂,当膈肌运动功能受损时,其他辅助呼吸肌可通过代偿作用途径,使潮气量和RSBI维持在正常范围,无法明确患者膈肌功能障碍及严重程度。同时笔者在临床中发现,部分RSBI正常的机械通气患者撤机数小时后发生呼吸肌疲劳,导致撤机失败和再插管,原因很可能与辅助呼吸肌的代偿机制掩盖膈肌功能障碍有关,因此单纯依靠RSBI预测撤机失败的准确性逐渐受到质疑[12]。
综上所述,膈肌运动功能反映呼吸肌收缩效能与呼吸负荷关系,反映动态变化的指标,利用床旁M型超声监测膈肌运动功能对撤机结果具有较好预测价值,可能为撤机时机的判断提供新思路。

