经尿道良性前列腺增生腔镜手术的经验与思考
甘为民,丁 宁
(西安高新医院泌尿外科,陕西西安 710075)
良性前列腺增生(benign prostatic hyperplasia,BPH)主要表现为组织学上的间质、腺体成分增生,解剖学上腺体增大,尿动力学上膀胱出口梗阻,临床表现为下尿路症状[1-2]。患者主要为老年人,需要手术治疗时伴发其他疾病的比例高达70%[3],因此,寻求创伤小、恢复快、安全有效的治疗方式,一直是泌尿外科医生探索的方向。
国内最初开展经尿道腔镜治疗BPH手术的10余年时间里,手术医生只能裸眼通过目镜观察手术野,使用无回流的单通道腔镜器械,能量平台仅有高频电刀,被迫只能使用不含电解质的冲洗液,各种并发症发生率较高。即便如此,仍然开创了BPH腔镜外科治疗的新时代。后来操作手件的改进、能量平台的丰富、特别是摄像监视器的使用,使得这项技术得以迅猛发展,成为现在最主要的手术方式。本文结合近40年在经尿道前列腺腔镜手术方面的经历,谈谈自己的经验与思考。
1 关于经尿道前列腺切除术(transurethral resection of the prostate,TURP)
1.1 TURP的概念TURP是指所有经尿道进行前列腺组织切除的手术方式,无能量平台的含义。当时仅有高频电刀,中文翻译为经尿道前列腺电切术。无论等离子(等离子电切)、高功率电刀(汽化电切)、激光(激光切除)等,其本质均为经尿道前列腺组织切除,都应归属为TURP。
1.2 TURP“金标准”的来源TURP(Loop环状电极)经过探索、改进、总结,在安全性、有效性等诸多临床指标方面均明显优于开放手术,最终成为BPH手术治疗的金标准[4],并作为后来评价各种经尿道新术式安全性、有效性的对照标准。
为最大程度发挥TURP的手术优势,结合自身实践及诸多同道经验分享,尝试为这项技术提出以下几个方面的“标准”:①80 mL以下腺体手术时间<1 h;②手术层面尽可能接近包膜,最大程度恢复前列腺部尿道形态;③具备娴熟处理并控制各种情况出血的能力,无需术中输血;④术后即刻无牵引状态下,流出管道冲洗液颜色清亮;⑤各种近远期并发症的发生率低于或接近文献报道最低值。
1.3 TURP的理念TURP通过对前列腺增生组织的切除,实现前列腺部尿道恢复通畅。手术以输尿管开口位置、膀胱颈部形态、精阜、外括约肌等重要结构作为安全标志,当颈部显露出环形纤维和某些方位显露出与腺体不同的致密组织——“外科包膜”时为切除的终点,无固有解剖层面作为分离切割的依据。手术过程沿术者设想的“假想包膜”层面进行,总体手术设计允许腺体组织残留。虽然残留组织可能造成梗阻复发和远期出血的临床问题,但目前公认发生率较低[5],并未对此项技术的发展和推广造成严重影响。
迄今为止,经国内40余年广泛临床应用、大量的临床实践及诸多医疗中心的数据,证明TURP是安全、有效的。
1.4 TURP过程中的现象①随着前列腺增生腺体组织的切除、最大尿流率会逐渐提高。但当大部分增生组织已经去除、切除层面接近外科包膜时,再去除更多增生腺体并不能进一步改善最大尿流率(图1A)。②当手术接近结束或进入后1/3时间段时,大部分增生腺体已去除,出血减少、空间增大、视野改善,距外科包膜、括约肌等仍有足够的安全距离,并发症的发生率最低,此时如单纯追求干净彻底,继续切除所有所见增生腺体,手术时间和误损伤概率会大为增加,并发症发生率会明显升高(图1B)。所以,TURP手术应该存在一个增生腺体切除的合理范围,即“最优区间”。在这个区间内,能最大程度解除梗阻,避免额外增加并发症发生的风险(图1C)。
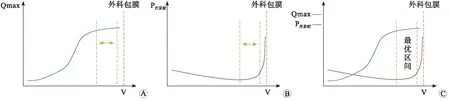
A:最大尿流率(Qmax)随腺体去除体积(V)的变化; B:并发症发生率(P)随腺体去除体积(V)的变化;C: 增生腺体切除的最优区间。
2 关于经尿道前列腺剜除术(transurethral enucleation of the prostate,TUEP)
2.1 TUEP的概念TUEP是指经尿道将前列腺增生组织沿外科包膜层面剥离的手术方式,有人也称之为解剖性剜除[6],目前能够实现经尿道剜除的方法有两种:①钬激光能量剜除:主要利用钬激光产生的爆破能量,将腺体与包膜分离;②镜鞘杠杆剜除:完全依据杠杆原理(支点、动力臂>阻力臂),使用镜鞘撬剥将增生组织与包膜钝性分离。
2.2 外科包膜外科包膜是剜除术式的基础,它并非解剖固有包膜,而是发生病理性的腺体与间质成分增生后,移行带及中央带挤压周围结构所形成[7]。众多学者从影像学(超声、多参数核磁共振成像[8])、组织病理学[9]、经尿道内镜下[10]等方面对外科包膜做了很多相关研究,证实了外科包膜确实存在,并能为手术提供解剖依据。笔者从以下4方面观察了外科包膜的存在形态:①经耻骨上途径顺利剜除增生腺体,即刻改截石位在电切镜下观察前列腺窝形态(因当时摄像尚未应用于TURP,未留下影像学资料)(图2A);②机器人辅助下经耻骨后途径行Madigan手术(图2B);③经尿道钬激光剜除术时,同时放置经直肠超声探头,同步观察腔镜显示屏图像与超声显示影像(图2C);④机器人辅助下前列腺癌根治术后,将大体标本在体外锐性切开后,用刀柄钝性分离增生腺体与外科包膜(图2D)。
2.3 TUEP的理念TUEP的理念是通过将增生腺体从外科包膜上剥离去除,实现前列腺部尿道恢复通畅。寻找到外科包膜并沿其表面剥离是剜除手术的基本要求。剜除不同于切除,任何单纯切割的方式几乎不可能完全沿着外科包膜层面将整块腺体分离。因为剜除手术过程沿外科包膜进行,总体手术设计期望无增生腺体残留。
钬激光属于脉冲式激光,它的爆破效应结合镜鞘头端(外鞘直径约9 mm)提供的组织张力将增生腺体与包膜“钝性”分离,同时对术野血管起到封闭效果,钬激光能量参与了剜除全过程。
镜鞘杠杆剜除是通过钝性撬剥力量剥离增生腺体,钝性剥离过程中,可看到光滑的层面和外科包膜上分布的平行血管,为术者提供了确切的解剖分离依据,能量平台用于充分止血,保证手术视野清晰,必要时通过切割黏膜、条索、腺体等组织来保证包膜层面延续,为撬剥剜除创造条件。
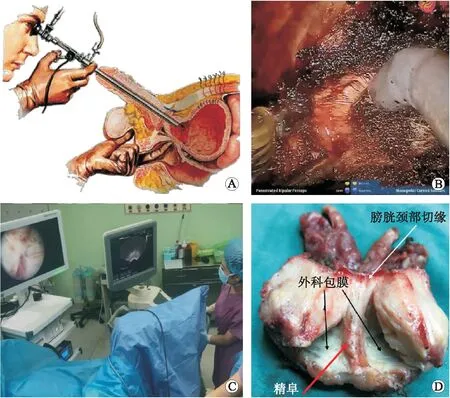
A:裸眼直视观察开放手术后前列腺腺窝形态(示意图);B:机器人辅助Madigan手术;C:经直肠超声同步监测显示经尿道剜除手术过程中外科包膜层面;D:刀柄钝性剥离前列腺大体标本。
2.4 关于TUEP的思考
2.4.1经尿道镜鞘杠杆剜除的注意事项 有别于其他常规方法,要求术者充分理解和使用镜鞘的杠杆原理,剜除过程需双手配合进行,撬剥需要更大力度时,左手握持摄像头施加在镜鞘上的力量,对剜除可能会更加有效(动力臂加长),不同部位、不同角度进行腺体剜除时需要特殊的操作技巧,历经一定的学习曲线[10]。
增生的前列腺腺体形态千差万别,镜鞘末端需时刻处在腺体外缘切线位置,移动的力学路径要符合腺体的形状,术前如能通过影像学(磁共振等)了解腺体增生形态特点,可为安全有效地剜除提供更多帮助。
剜除过程中,并非全程都能沿着外科包膜层次进行手术,某些部位仍需根据经验沿假想包膜进行切割分离。临床上部分小前列腺患者、二次手术患者及某些前列腺增生患者,可能无法寻找到明确外科包膜作为手术标志,难以实现通过镜鞘杠杆剜除。
2.4.2剜除术是解除梗阻的一种方法 剜除术为术者提供明确的手术层面,也是迄今为止能最大程度去除增生腺体的方法,但并非必须。比如:①剜除术后前列腺部尿道内径可能远大于1 cm,当膀胱压力、尿道长度不变时,影响最大尿流率的最大因素是尿道内径最小处(可能是尿道外口);②对于中等或体积较小的前列腺,允许组织残留的TURP、TUVP等手术方式也完全可以安全有效地解除梗阻;③有相关研究表明前列腺部尿道创面的愈合可能与残留腺体组织有关[11-12]。因此剜除术不应该是前列腺增生腔镜手术必须追求的最终目标。
3 关于尿失禁
开放手术、TURP不应发生尿失禁,膀胱颈口的处理与临床是否出现尿失禁似乎无直接相关性。经尿道剜除术术式出现后,尿失禁才成为重新引发临床关注的问题,也许和下述两方面有关:①外括约肌复合体及周围组织去除过多;②包含外括约肌在内参与控尿的盆底肌群因过度牵拉而损伤。
4 总 结
TURP与开放手术相比才成为“金标准”,虽然这项技术并非全面优于现在基于能量平台演化出的各种手术方式,但它仍是治疗BPH的合理有效手段,不是落后、过时、需要被淘汰的技术。
剜除术是能提供明确解剖层次的一种手术方法,各种能量的使用应结合自身的特点发挥最大优势。治疗BPH并非必须要追求腺体的全部剥离清除。
简单、安全、有效解除梗阻的方法(如:高效能前列腺组织汽化[13]、前列腺蒸汽消融Rezum[14]、前列腺悬吊UroLift[15]、前列腺水刀Aquablation[16]等)仍然是腔镜手术治疗BPH的追寻目标。

