MRI与盆底超声用于诊断产后早期压力性尿失禁临床价值比较
李 萍 李 玲 夏 柳
1.联勤保障部队第901医院(安徽 合肥 230031)
2.中国中医科学院西苑医院(北京 100091)
压力性尿失禁(stress urinary incontinence,SUI)是一种常见的盆底功能障碍性疾病(pelvic floor dysfunction,PFD)之一,主要表现为当腹压增加时尿道口出现不自主的漏尿,严重影响了患者的身心健康[1]。研究显示[2],SUI与经阴道分娩过程有关,阴道分娩可以引起盆底支持组织受损或松弛,也可以影响阴部神经功能,增加SUI发病的风险。SUI不仅可以影响了产妇的正常生活,也带给产妇较大的心理阴影,早期诊断和治疗是改善SUI的关键[3]。目前,SUI患者主要采用核磁共振成像(magnetic resonance imaging,MRI)、盆底超声等影像手段结合盆底肌力检测、临床症状等进行诊断[4]。MRI具有良好的空间分辨率,且可以多参数、多平面成像,清晰的观察全盆腔组织结构,为SUI的诊断提供影像学依据[5]。盆底超声可以实时观察盆底脏器的变化,清晰显示盆底尿道的结构改变,且重复性好,具有良好的应用效果[6]。但目前MRI和盆地超声在产后早期SUI诊断的对比研究较少,临床尚缺乏诊断的统一标准。因此,本研究对比分析了MRI和盆底超声诊断产后早期SUI的价值,现报道如下。
1 资料与方法
1.1 一般资料回顾性分析2017年4月至2020年1月本院收治的68例产后早期SUI患者,纳入标准:年龄≥20岁,均为产后6~8周,符合《女性压力性尿失禁诊断和治疗指南(2017)》中SUI的诊断标准[7],临床表现为咳嗽、打喷嚏、大笑等腹压瞬间增加时不自主漏尿;均经MRI和盆腔超声检查;经医院伦理委员会审核通过。排除标准:合并精神障碍的患者;患有其他较为严重的泌尿系统病变;合并重要脏器功能异常的患者;对MRI、盆底超声不耐受的患者。产后早期SUI患者年龄21-39岁,平均年龄(29.75±3.48)岁,顺产46例,剖腹产22例;根据Ingelman-Sundberg症状[8]分为重度8例、中度42例、轻度18例;根据SUI分型[8]:Ⅰ型12例、Ⅱa型22例、Ⅱb型28例、Ⅲ型6例。
1.2 检测方法MRI检查:所有产妇检查前1h排空膀胱,扫描前0.5h饮水200~300 mL,保持膀胱适度充盈,选择膀胱截石位。采用Philips1.5T MR机进行检查,8通道TORSOPA相控阵线圈行常规扫描,动态检查要求被检者重复Valsalva动作2~3次,即缩肛-放松-力排。扫描参数:静息状态下分别于横断面、冠状面和矢状面,采用T2WI TSE序列成像:重复时间(repetition time,TR)400 ms,回波时间(echo time,TE)90 ms,视野(field of view,FOV)35~45 cm,矩阵256×512,激励次数4次,层厚5.0 mm,层间距1mm;Valsalva用力屏气状态下分别于横断面、冠状面和矢状面,采用SSTSE序列成像:TR 4177ms,TE 5.5ms,FOV 35~45cm,矩阵 256×256,激励次数4次,层厚5.0mm,层间距 1mm。
盆底超声检查:所有产妇在检查前排空直肠和膀胱,选择膀胱截石位。采用GE LOGIQ E9彩色多普勒超声诊断仪进行盆底超声检测,设置探头频率为4~8 MHz,探头二维扫描角度为70°,容积扫查角度85°。在探头外涂抹无菌耦合剂,将探头紧贴尿道外口与阴道口之间,探查盆腔脏器及位置结构,选择耻骨联合的后下缘作为参照点,分别在静息状态和Valsalva用力屏气状态下观察膀胱颈和尿道形态,采集图像并储存。
1.3 图像分析由3位具有盆腔影像学评估5年以上经验的医师分别对患者的MRI图像和超声图像做出评估,经协商达成一致。
分别在MRI图像和超声图像测量相关指标,静息状态和valsalva用力屏气状态下测量肛提肌裂隙面积(levator ani hiatus area,LHA)、膀胱尿道后角(retro vesicourethral angle,RVA)、尿道倾斜角(urethral inclination angle,UIA)、测量膀胱颈位置。Valsalva用力屏气状态下测量膀胱颈移动度(bladder neck descent,BND):Valsalva用力屏气状态下和静息状态下SUI患者的膀胱颈位置变化,尿道旋转角(urethral rotation angle,URA):Valsalva用力屏气状态下和静息状态下SUI患者的UIA变化,观察尿道内口有无漏斗形成。所有指标均测量3遍取平均值。
1.4 统计学处理采用SPSS 22.0统计学软件分析数据,满足正态分布分计量资料以()表示,两样本独立t检验比较组间差异;计数资料采取例数(%)表示,无序分类资料采用χ2检验比较组间差异,P<0.05表示差异有统计学意义。
2 结 果
2.1 SUI患者的影像学表现所有患者均可以获得清晰的MRI和盆底超声图像,观察到完整的盆腔结构,且均能较好地观察到Valsalva用力屏气状态下和静息状态下的膀胱颈移动度、肛提肌裂孔面积、尿道内口漏斗样形成等指标。
2.2 SUI患者的膀胱尿道后角、尿道倾斜角和肛提肌裂孔面积静息状态下和Valsalva状态下,MRI检测SUI患者的RVA、UIA和LHA均明显高于盆底超声检测(P<0.05),见表1。
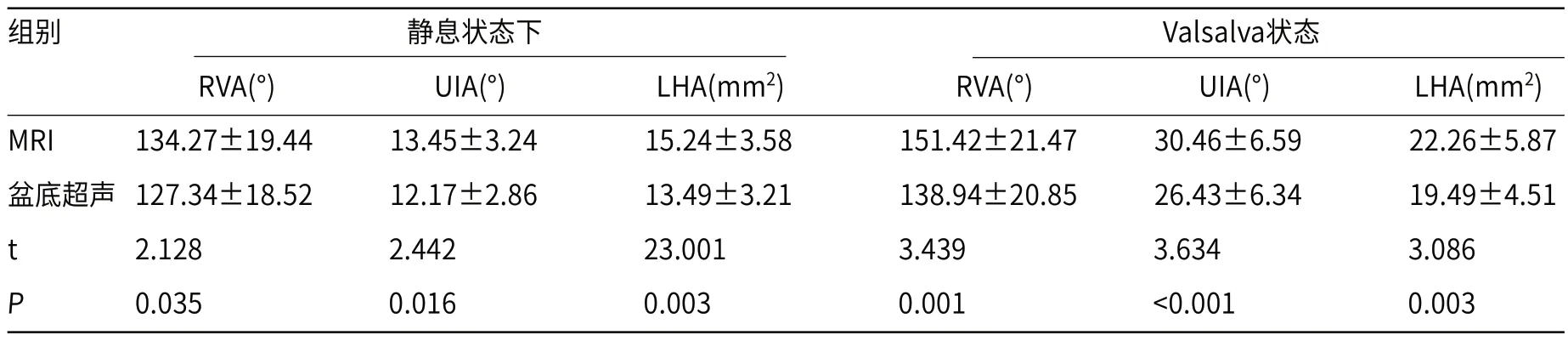
表1 SUI患者的膀胱尿道后角、尿道倾斜角和肛提肌裂孔面积(n=68)
2.3 SUI患者的尿道旋转角和膀胱颈颈移动度Valsalva状态下,MRI检测SUI患者的URA和BND均明显高于盆底超声检测(P<0.05),见表2。
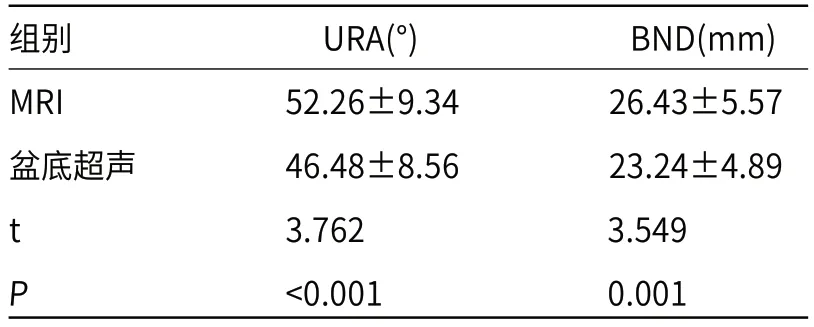
表2 SUI患者的尿道旋转角和膀胱颈颈移动度(n=68)
2.4 两组诊断尿道内口漏斗形成对比MRI组检测尿道内口漏斗形成率为60.29%,明显低于盆底超声检测的77.94%(P<0.05),见表3。

表3 SUI患者的尿道旋转角和膀胱颈颈移动度(n=68)
3 讨 论
SUI是一种PFD疾病,多发于产后早期,与产后盆底组织结构异常有关。目前,临床医师一般采用盆底肌力检测、临床表现症状、尿垫试验等诊断SUI的发生,但单纯的临床症状诊断存在一定的主观偏差,盆底肌力检测只能了解肌力状况,而尿垫试验诊断的时间较长,过程比较复杂[9-10]。寻找一种快速、敏感、安全有效的检测技术,辅助产后早期SUI的诊断具有重要的临床意义。MRI是目前临床常用的一种影像学检查手段,具有较高的组织分辨率,可以多方位、多角度清晰观察尿道的形态和功能,但其费用较高,禁忌证较多[11]。盆底超声是近年来常用的一种诊断PFD的技术,同时可以动态显示患者在不同状态下尿道形态和盆底结构功能变化,具有实时观测、操作简单、无辐射、可重复等优点,但其空间分辨率不如MRI[12]。目前,临床对于盆底超声和MRI在SUI中的对比研究较少,临床尚缺乏统一的标准。因此,本研究对比分析了盆底超声和MRI在产后早期SUI中的应用价值,以期为产后早期SUI的临床诊断提供一定的参考依据。本研究中,MRI和盆底超声图像均可以观察到SUI患者完整的盆腔结构,且均能较好地观察到Valsalva用力屏气状态下和静息状态下LHA、URA、BND、尿道内口漏斗样形成等,提示MRI和盆底超声均可以观察产后早期盆底组织的结构变化,应用于SUI的诊断。
本研究中,静息状态下和Valsalva用力屏气状态下,MRI检测SUI患者的RVA、UIA和LHA均明显高于盆底超声检测,且URA和BND改变均明显高于盆底超声检测。生理状况下,盆底阴道、膀胱和尿道等组织的位置相对稳定,RVA和UIA处于正常的状态[13]。分娩会引起产妇的盆底结构组织变化,导致盆底支持组织损伤,尿道周围韧带、肛提肌功能下降,使尿道处于高活动性,在腹压增大时出现URA增大、BND增加等一系列改变,导致SUI的发生[14],提示MRI可以更敏感的检测盆底组织结构的变化。强也等[15]的研究显示,女性SUI患者的BND和LHA明显升高,且其变化程度与患者的病情程度相关,提示MRI可以更敏感的检测SUI患者的BND和LHA变化,评估SUI患者的病情发展。本研究中,MRI检测SUI患者的尿道内口漏斗形成率明显低于盆底超声检测,分析原因可能是由于MRI无法动态观察Valsalva动作和缩肛动作下的尿道变化,而盆底超声可以实时动态显示盆腔结构变化。正常情况下,储尿期的膀胱处于闭合状态,孕产期激素调节可以引起括约肌功能障碍、尿道平滑肌收缩力下降,尿道内口闭合不全,腹压增大反复作用下呈漏斗状,继发SUI[16]。肖汀等[17]的研究显示,盆底超声可以动态观察SUI患者的盆底结构变化,且操作简单、经济、安全,提示临床可优先选择盆底超声进行产后早期SUI的诊断,在经济条件允许或临床治疗需要时,可联合检测MRI来观察盆底结构变化。
综上所述,MRI和盆底超声均可以清晰显示产后早期SUI患者的盆底结构变化,MRI对产后早期盆腔结构的改变更敏感,而盆底超声可以提尿道内口漏斗形成的检出率。

