胰腺导管内乳头状黏液性肿瘤CT、MRI影像学特征及临床诊治价值分析*
李 超 青丽萍.
1.攀枝花市中西医结合医院(四川 攀枝花 617000)
2.攀枝花市中心医院 (四川 攀枝花 617067)
胰腺导管内乳头状黏液性肿瘤(intraductalpapillary mucinous tumors of the pancreas,IPMT) 本质为一类胰腺外分泌性瘤,既往IPMT分类较为复杂,至1997年WHO才将其正式命名,至今20年内临床研究对IPMT研究有重大进展[1-2]。IPMT是一种起源在胰腺导管上皮的疾病,通常表现为乳头状,存在较多黏液,可致主/分支胰管出现不同程度扩张、囊变[3]。影像学手段初诊IPMT的主要途径之一,事实上因IPMT常引起患者出现胰腺炎,难以与慢性胰腺炎引发的胰管扩张、假囊肿表现进行鉴别,影像学检查在鉴别诊断IPMT性质中有一定困难,为此本研究回顾性分析了31例IPMT患者CT及MRI影像学检查资料,旨在为临床提供更多关于IPMT影像学表现资料,降低误诊率,现报道内容如下。
1 资料与方法
1.1 一般资料选取我院2017年4月至2019年4月收治的IPMT患者31例,其中男性19例,女性12例,年龄41~72岁,平均年龄(63.71±5.12)岁;主要临床表现:不同程度上腹部疼痛、乏力,实验室检查 CA-199异常伴血清碱性磷酸酶升高者9例(29.03%),胆红素升高者4例(12.90%)。患者均于常规体检中发现并就医。病理学检查结果显示:良性IPMT者15例(48.38%),恶性IPMT者16例(51.61%),未见交界性。
纳入标准:经病理学检查证实为IPMT者;未合并其他恶性肿瘤疾病;临床资料完整;年龄>18周岁者。排除标准:存在CT、MR检查禁忌症,如既往植入心脏起搏器者;以往有腹部手术史者;CT、MRI检查图像治疗不佳,无法诊断者;妊娠期妇女;入组研究前已接受其他治疗者。
1.2 方法
1.2.1 CT检查 采用PHILIPS 64排螺旋CT,进行全腹扫描(膈肌下缘至耻骨联合下5cm),参数设置:电压120kv,电流240mA/s,层厚1.0mm,螺距:1.375mm。经患者肘静脉使用高压注射器静脉注射对碘海醇,流速3~5mL/s,注射完成后再次注射20mL生理盐水进行冲洗血管,行三期增强扫描,动态增强扫描时间25~30s,门脉期增强扫描时间60~65s,平衡期90~120s。
1.2.2 MRI检查 MRI检查设备采用GE公司1.5T超导型磁共振成像系统,所配备的线圈为腹盆腔相控阵线圈。轴位(抑脂)采用屏气FSPGR序列,其中TR、TE分别为180ms、4.2ms,层厚设置为6mm,NEX=1,矩阵=256×160,轴位(抑脂)T2WI采用呼吸补偿FRFSE序列。
1.3 图像分析整理临床资料及影像学资料,由两名医师共同对31例患者CT、MRI影像学图像进行分析,CT诊断过程主要观察患者主胰管、胰腺实质强化特征,MRI主要观察是否有结节样突起于主胰管及囊性病变内壁,观察结节直径、密度,以病理学为参照,对比CT、MRI对良、恶性IPMT患者的诊断符合率。
1.4 统计学处理本研究所有数据采用SPSS 18.0统计软件进行检验,正态计量采用均数±标准差()进行统计描述;计数资料等资料采用率和构成比描述,采用χ2检验,P<0.05为具体统计学意义。
2 结 果
2.1 不同检查对良、恶性IPMT诊断符合率CT检查对良、恶性IPMT诊断符合率分别为93.33%(14/15)、93.75%(15/16),1例良性IPMT误诊为胰腺假性囊肿,1例恶性IPMT误诊为黏液性囊腺癌;MRI检查对良、恶性IPMT诊断符合率均为100.00%;CT与MRI对31例IPMT患者鉴别诊断符合率比较无差异(93.54% vs 100.00%)(P>0.05),见表1。

表1 CT、MRI检查对良、恶性IPMT诊断符合率[n(%)]
2.2 影像学表现分析
2.2.1 良性IPMT 本组研究中,15例良性IPMT患者CT平扫主要表现为主胰管管径不同程度扩张,扩张范围3.9~7.4mm,平均扩张(5.63±2.18)mm;随后增强扫描中,15例良性IPMT患者中,4例(26.66%)患者出现扩张的主胰管内,明显可见强化状态壁结节(平扫时为较低密度或等密度影),结节大小最小为2mm,最大为5.1mm,平均(3.28±1.07)mm,多位于胰头和钩突部。
良性IPMT患者MRI平扫可见多房囊状肿瘤,信号特点为长T1、长T2,MRCP可清楚显示胰管扩张的程度及肿瘤的内部结构,5例患者表现为胰头单房的囊性肿块,肿块的背侧可见软组织结节。
2.2.2 恶性IPMT 本组研究中16例恶性IPMT,其中10例为主胰管型,分支胰管型6例;CT平扫显示主胰管扩张为2种类型,其中局限性扩张型9例,弥漫性扩张型7例,扩张主胰管管径最小9.8mm,最大21.8mm,平均扩张(16.72±4.12)mm,扩张的主胰管内壁结节强化,直径7.3~14.5mm。外形多为单个囊泡状或多个小囊泡集簇成葡萄状的肿瘤,其内可见分隔。
MRI上恶性IPMT主胰管呈长T1、长T2信号,增强T1WI 壁结节可强化。MR平扫恶性IPMT示形态单房或多房囊状肿瘤,于其肿瘤内部可见充盈缺损壁结节,增强扫描后呈现轻-中度强化。5例(31.25%) 恶性IPMT可见胰腺周围可见肿大转移淋巴结。
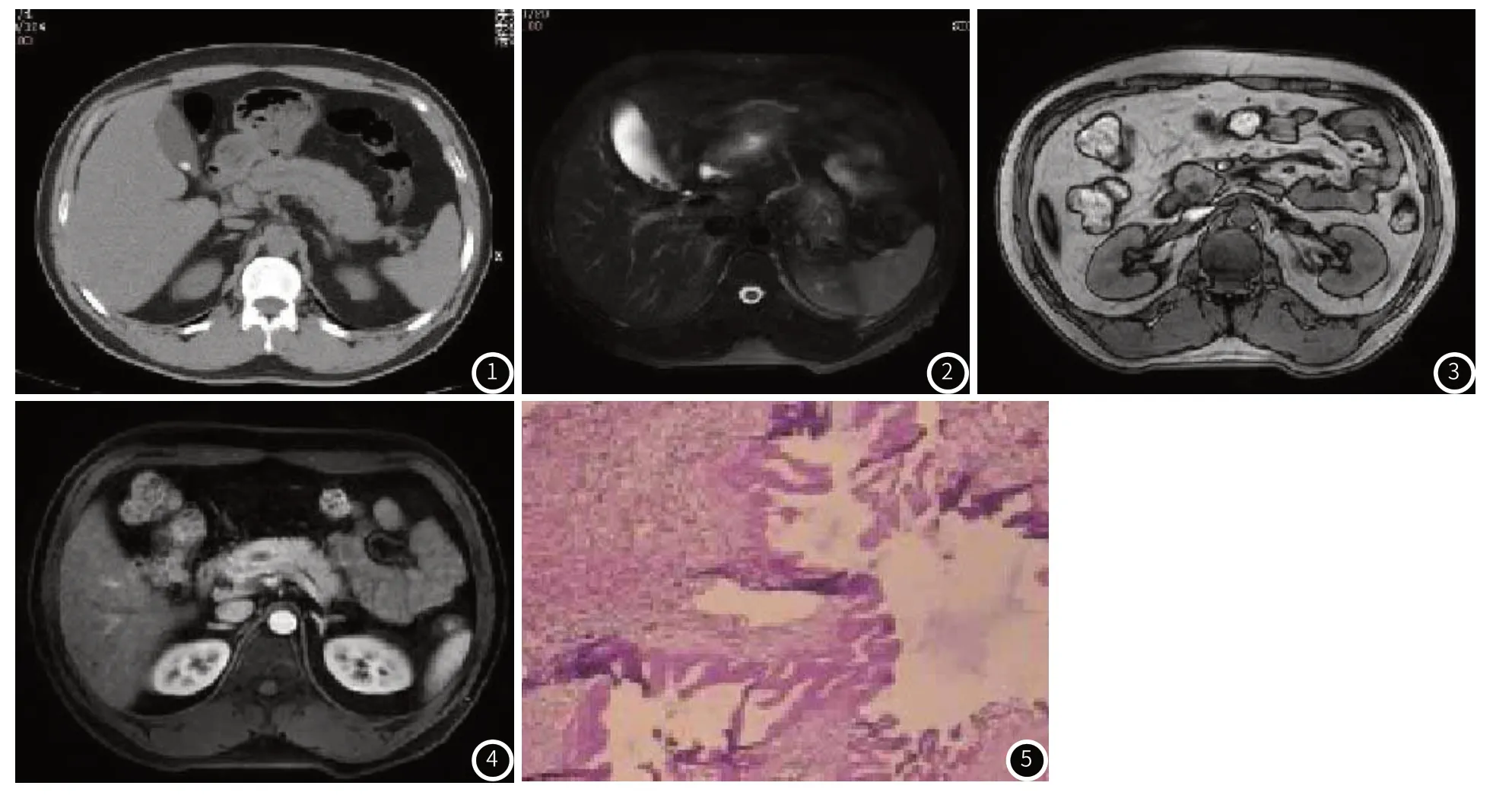
2.3 病例分析患者男,47岁,自感上腹部疼痛5小时,临床诊断:腹痛待查,初步怀疑急性胰腺炎?胆石症?后进一步行CT检查,发现主胰管扩张(图1),次日行MRI检查,发现主胰管呈长T1、长T2信号,十二指肠处淋巴结肿大(图2~图4),病理结果显示为(图5):胰头部胰腺导管内乳头粘液性肿瘤伴高级别上皮内瘤变,免疫组化结果:CEA(+)、CK7(-)、Ki67(70%)。
3 讨 论
上世纪1982年,Ohhashi等[4]学者最初报道了分泌黏液的胰腺癌,对4例患者命名类型较多,如黏液肿瘤、乳头状癌、黏液性导管扩展症等,并未完全统一,直至2000年初WHO世界卫生组织将此类肿瘤正式命名为IPMT。IPMT病理改变特征为“多样化”,可出现增生、腺瘤、原位癌或侵袭性癌等,基于病理改变特征,IPMT可分为良性肿瘤、恶性肿瘤。近几年来伴随科学技术的发展,影像学仪器也在更新,在临床中被广泛运用,影像学检查也是发现该病的主要辅助手段[5-7]。
临床研究认为术前影像学检查对IPMT手术方案的整体制定有重要作用,影像学检查评估基于参考轴位、矢状位、冠状位图像,可观察病灶大小及准确定位,可获取诸多可靠信息[8-9]。但随着研究的深入,事实上较多文献[10-12]认为,IPMN病理改变来源于胰管内异常上皮分泌黏液导致胰管内大量黏液潴留、胰液淤滞和胰管扩张,影像学诊断易与其他疾病混淆。CT具有较好的空间、时间分辨率,在人体脏器检查中优势主要体现于可进行多平面重建、曲面重建,能立体显示胰管扩张程度、囊性肿瘤及囊内乳头状突起,成像质量更佳。
既往较多学者[13-14]认为CT检查诊断IPMT几乎相对于MPCP无明显差异,本组研究以病理学活检结果为对照,对比了CT、MRI检查对IPMT性质的差异,结果显示CT与MRI对31例IPMT患者鉴别诊断符合率比较无差异(93.54% vs 100.00%),与既往研究结果相似。在整理两种检查IPMT影像特征后,15例良性IPMT患者CT平扫主胰管管径扩张范围较小(5.63±2.18)mm,而恶性IPMT平均扩张(16.72±4.12)mm,同时具备恶性肿瘤侵袭性较高特征,31.25%恶性IPMT可见胰腺周围可见肿大转移淋巴结。IPMT变可沿胰管表面扩展形成扁平损害,或者排列成微乳头状向胰管腔生长,并不局限于导管系统的任一位置,约半数以上IPMN多见于肿瘤位于胰头和钩突部,该点也可为鉴别诊断要素之一。
诊断过程中值得注意的是,CT检查对良、恶性IPMT仍然存在一定误诊率,本组研究中1例良性IPMT误诊为胰腺假性囊肿,1例恶性IPMT误诊为黏液性囊腺癌,首选需要熟悉胰腺假性囊肿病理特征,该病为滞留性囊肿,壁薄且囊内并无乳头状突起,采用轴位+矢状位CT图像联合观察即可鉴别。黏液性囊腺癌患者多为女性,IPMT男女发病比例约为2.2:1,以“是否与主胰管相通”表现是其鉴别要点[15]。
综上所述,MRI、CT检查均可有效显示良、恶性IPMT影像学特征,根据影像学表现可有效鉴别其性质,为治疗提供可靠的依据。

