增强CT在鉴别乏血供胰腺神经内分泌肿瘤及胰腺实性假乳头状瘤中的应用价值*
徐圣杰 刘昌贺 李 衡 吴清华
1.贵州医科大学 (贵州 贵阳 550004)
2.贵州医科大学附属肿瘤医院放射科(贵州 贵阳 550000)
胰腺神经内分泌肿瘤(pancreatic neuroendocrine tumors,PNETs)是一组临床及生物学特征、预后多变的异质性肿瘤,部分PNETs具有高度侵袭性,甚至恶性度极高,大约占胰腺肿瘤的2%~10%,近年来随着影像检查技术的不断进步,对于PNETs的认识逐渐增多,PNETs的检出率也在逐年升高[1-2]。典型的PNETs在增强CT或MRI上呈富血供表现[3-4],但仍有30%-55%的PNETs表现不典型,增强时呈乏血供表现,称之为乏血供神经内分泌肿瘤(non-hypervascular pancreatic neuroendocrine tumors,non-hyper-PNETs)[5-8]。胰腺实性假乳头状瘤(solid pseudopapillary tumors of the pancreas,SPT)为少见的胰腺外分泌肿瘤,约占胰腺肿瘤的1%~3%,以年轻女性多见,通常为良性,但具有交界性或潜在恶性的倾向潜能[9-10]。non-hyper-PNETs与SPT在影像表现上具有一定的相似性,此外部分PNETs在病理上可显示一定程度的假毛细血管区域,在组织学上与SPT具有一定的重叠性,两者异病同影,鉴别在临床上具有一定困难[11]。值得注意的是,non-hyper-PNETs与SPT的治疗方式有一定区别,前者侵袭性较高,手术切除范围较大,而后者为相对惰性的肿瘤,在完整切除肿瘤后其预后相对较好,术前明确诊断对于治疗方式的选择及预测患者预后具有重要价值。本文通过对non-hyper-PNETs与SPT的增强CT表现进行分析,旨在提高对两类疾病的认识,增强鉴别诊断能力。
1 资料与方法
1.1 一般资料对2012年1月至2019年1月期间在贵州医科大学附属肿瘤医院进行手术并经病理证实的18例non-hyper-PNETs患者(增强胰实质期病灶密度低于周围正常胰腺实质密度视为乏血供)[12]及22例SPT患者的临床及影像学资料进行回顾性分析。18例nonhyper-PNETs患者中,男10例,女8例,发病年龄为29~66岁,平均年龄为42.7岁;22例SPT患者中,男8例,女14例,发病年龄为13~64岁,平均年龄为35.0岁。患者的临床症状有腹痛、腹胀、腹部不适、消瘦、体重减轻、黄疸等。
1.2 CT扫描CT检查采用GE Discovery HD750 CT(GE Healthcare,Milwaukee,WI,USA)扫描仪行腹部CT平扫加增强检查。扫描参数如下:管电压 120kVp,管电流 240-300mAs,螺距 1.375,转速0.5s/r,重建层厚及层间距均为1.25mm。平扫完成后,分别于40s、70s行腹部CT增强双期(胰实质期及门脉期)延时扫描。CT增强扫描使用非离子型对比剂“优维显”(浓度100mg I/mL),经肘正中静脉注射80-100mL,注射速率为3.5-4.0mL/s。
1.3 图像分析由两名具有丰富腹部影像诊断经验的副主任医师独立阅片,意见不一致时与第3位具有20年腹部影像诊断经验的主任医师讨论分析,以最终达成的一致意见作为最终结果进行分析。分析两组病变的大小、位置、边界、质地(实性:囊变或坏死10%;囊实性:囊变或坏死介于10%~50%;囊性:囊变或坏死50%)[7]、形态、有无钙化(由平扫图像确定)、有无“浮云征”(定义:肿瘤内部囊性成分中可见漂浮的实性成分)、有无胰胆管扩张、胰周侵犯及远处转移等。对病灶的实性区域测量各期CT值,ROI勾画尽可能大,面积要达到肿瘤截面积的1/3~1/2,约100 mm2,避开囊变、坏死及钙化等,重复测量3次,取平均值。
1.4 统计分析采用SPSS 20.0进行统计分析,定量数据以平均值标准差表示,对两组数据进行正态性检验,当符合正态分布时采用独立样本t检验,不服从正态分布时采用Mann-Whitney U检验;定性资料的比较采用卡方检验或Fisher精确概率法;并绘制受试者工作特征曲线(receiver operating characteristic curve,ROC曲线),计算各CT征象及预测模型对于两类疾病的鉴别诊断效能。P<0.05为有统计学差异。
2 结 果
18例non-hyper-PNETs患者中,男10例,女8例,发病年龄为29~66岁,平均年龄为42.7岁,均为单发病灶,11例位于胰头颈部,7例位于胰体尾部,病灶直径为3.5~5.6cm,平均直径为4.5cm;22例SPT患者中,男8例,女14例,发病年龄为13~64岁,平均年龄为35.0岁,均为单发病灶,15例位于胰头颈部,7例位于胰体尾部,病灶直径3.8~6.7cm,平均直径为4.7cm。两组患者发病年龄间具有统计学差异(P=0.017),SPT患者发病年龄更轻;除此,两组患者在性别、病灶位置及病灶大小之间无统计学差异(P>0.05),但较non-hyper-PNETs比,SPT更多见于女性(63.6% vs 44.4%,表1)。

表1 non-hyper-PNETs与SPT患者的基线比较
两组non-hyper-PNETs与SPT患者的增强CT征象比较见表2。与non-hyper-PNETs比,清晰的边界(90.9% vs 50.0%,P=0.004)、“浮云征”(50.0% vs 5.6%,P=0.004)及钙化(42.9% vs 5.6%,P=0.011)更容易出现在SPT组中;而胰周侵犯或远处转移(4.5% vs 33.3%,P=0.033)在SPT中较为少见;两组病灶在形态、质地、胰胆管扩张、平扫期、胰实质期及门脉期CT值上无统计学差异(P>0.05)。图1、图2分别为典型的SPT及non-hyper-PNETs病例,图1胰尾处病灶边界清晰、周边可见蛋壳样钙化(短箭)及“浮云征”(长箭),增强呈乏血供表现;图2胰尾处病灶边界不清、增强呈乏血供表现,临近脾脏受侵(长箭)。

图1 胰尾SPT,女性,32岁。图1A~图1C示胰尾处类圆形肿块,边界清晰;病灶边缘可见蛋壳样钙化(图1A,短箭);增强胰实质期(图1B)及门脉期(图1C)病灶内部可见“浮云征”。图2 胰尾PNETs,男性,50岁。图2A~图2D示胰尾处不规则形肿块,边界不清晰;增强胰实质期呈乏血供表现,临近脾脏可见明显受侵征象(长箭)。
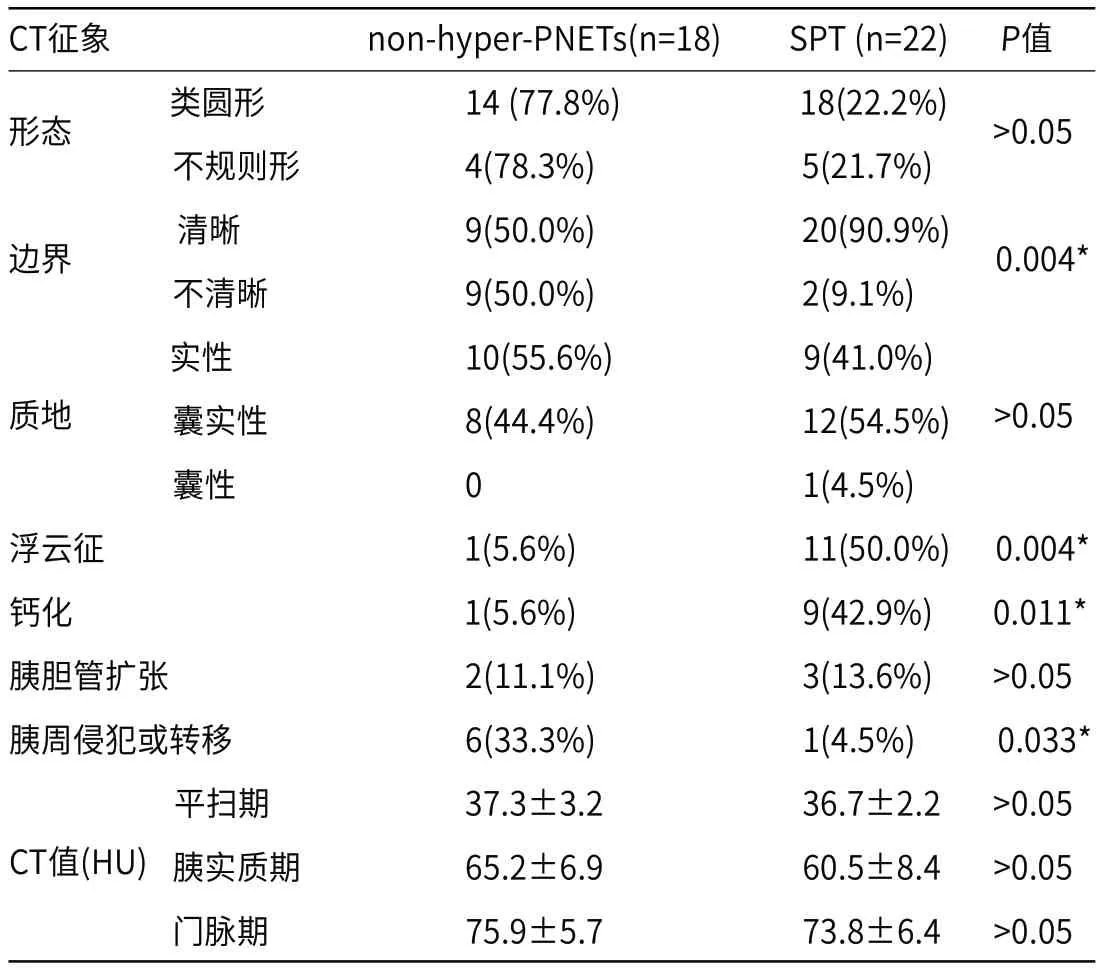
表2 non-hyper-PNETs与SPT患者的CT特征比较
通过绘制ROC曲线来评价肿瘤的边界、“浮云征”、钙化、胰周侵犯或转移及四个指标联合建模后在non-hyper-PNETs与SPT两组病变中的鉴别诊断效能。曲线下面积分别为0.705、0.722、0.677、0.644、0.914。上述CT征象联合建模后,其在两组病变中诊断的敏感性与特异性分别为83.3%、86.4%。
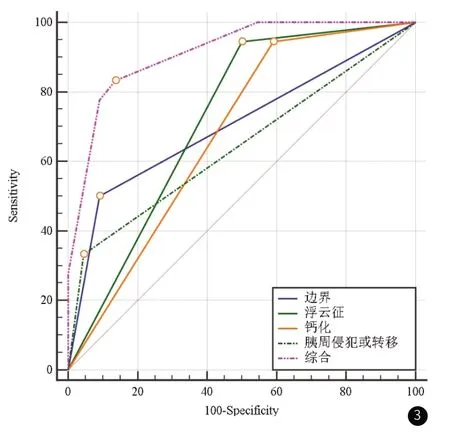
图3 边界、“浮云征”、钙化、胰周侵犯或转移及联合上述征象建模后在non-hyper-PNETs与SPT鉴别诊断中的ROC曲线分析,曲线下面积(AUC)分别为0.705、0.722、0.677、0.644、0.914。
3 讨 论
PNET与SPT虽然在胰腺肿瘤中发病率不高,但随着检查技术的不断进步与认识的加强,其检出率已逐年升高。SPT一般为良性或低度恶性肿瘤;而PNET的生物学行为倾向恶性[13]。SPT一般手术后病人预后较好,而PENT往往需要较大范围的手术,病灶有时因发生较大范围的胰周侵犯或远处转移而难以手术。发病年龄上,SPT往往好发于青年女性,PNET好发于年龄较大者[14];本研究中,non-hyper-PNETs与SPT两组病人的年龄具有统计学差异(35.0±9.2 vs 42.7±10.3,P=0.017),SPT组患者年龄普遍低于non-hyper-PNETs患者,且SPT中63.6%为女性患者,与文献报道基本一致[14]。
多数SPT边界清晰可辨,有完整的包膜,而相关文献报道约有42%的non-hyper-PNETs表现为边界不清[15],这可能与肿瘤侵袭性相关,因其恶性程度较高,而更容易表现为边界不清,包膜不完整。本研究中,有50%的non-hyper-PNETs表现为边界不清,与文献报道基本一致[15],而SPT中仅2例表现为边界不清(9.1%),因此边界模糊可作为两类病变的鉴别要点之一。
“浮云征”主要定义为SPT肿瘤内部囊性成分中可见漂浮的实性成分,而实性成分可为出血或假乳头状结构[16],为SPT的特征性影像表现,可作为与non-hyper-PNETs重要鉴别点之一。本研究中,11例SPT(50%)病灶内可见 “浮云征”,而non-hyper-PNETs中仅有1例(5.6%)出现此征象,因此“浮云征”对于两者鉴别诊断具有重要价值。
本研究中,钙化是否出现对于两组病变的鉴别诊断具有提示意义。SPT中,9例病灶(42.9%)内可见钙化,与既往文献报道中的40%的钙化出现率基本一致[17];而non-hyper-PNETs中仅有1例(5.6%)出现钙化,与既往文献报道一致[15]。此外,胰周侵犯或转移在non-hyper-PNETs与SPT鉴别中亦具有重要价值,SPT属于良性或低度恶性肿瘤,而PNETs的生物学行为更倾向于恶性。本研究中,SPT组中仅有1例(4.5%)出现胰周侵犯或转移,而non-hyper-PNETs中有6例病灶(33.3%)出现胰周侵犯或转移,对于两类疾病鉴别具有重要提示价值。典型SPT在增强CT或MRI一般表现为轻度强化,肿块强化程度低于周围正常胰腺实质[10],且本研究中纳入的PNETs均为non-hyper-PNETs,因此两组病变的强化模式相仿,均表现为“乏血供”,两组病变增强后的CT值无统计学差异。
综上所述,肿瘤边界、“浮云征”、钙化、胰周侵犯或转移对于鉴别non-hyper-PNETs与SPT具有重要提示价值。SPT往往好发于年轻女性,肿瘤边界清晰可辨、“浮云征”及钙化征象多见;而non-hyper-PNETs边界不清、“浮云征”及钙化征象少见,而胰周侵犯或转移征象更多见。

