孤立脑干受累PRES合并皮质下梗死4 例报告及文献回顾分析
贺忠延, 陈 静,朱旭贞,任永富
可逆性后部脑病综合征(posterior reversible encephalopathy syndrome,PRES)是一种临床影像综合征,从急性到亚急性起病,其临床表现主要包括头痛、视觉异常、癫痫发作、意识及精神障碍等,特征影像表现为顶枕叶对称性血管源性水肿,通常发生在高血压危象、子痫前期/子痫、肾功能受损和免疫抑制治疗中[1]。随着对这一疾病认识的增加,临床和放射学特征的范围被认为比最初描述的要广泛得多,血管源性水肿并不总是位于后部,病灶可以是不可逆的[2],尤其是一些不常见的影像学特征,如孤立的后颅窝(脑干和或小脑)受累、弥散受限和颅内出血。PRES仅孤立的累及幕下结构,没有相关的典型顶枕叶病变,称之为中央变异型PRES[3]、孤立脑干/幕下受累PRES[4]或高血压脑干脑病[5],是罕见的,既往文献报道,在所有PRES类型中不足4%[6]。孤立脑干受累PRES易被误诊,导致不必要的辅助检查或治疗,虽多数预后良好,但对于合并梗死和(或)出血往往预后不良。为进一步加强对本病的认识,回顾分析2018年6月-2021年11月我科收治的4例孤立脑干受累PRES合并皮质下梗死的临床及影像特征,并进行相关文献回顾,旨在为本病早期诊断和及时治疗提供依据。
1 临床资料
病例1:患者,男,41岁,因“言语不利16 h,伴左上肢麻木3 h”于2018年6月22日入院。患者昨晚10时出现言语不利,伴有口角流涎,入院当天中午出现右后枕部疼痛,伴有左上肢麻木。既往史:高血压病史10余年,未服用药物治疗。家族史:高血压。查体:血压:220/150 mmHg,神清,轻度构音障碍,示齿口角向右侧歪斜,双侧肢体肌力Ⅴ级,双侧巴氏征阴性,NIHSS评分2分。辅检:生化:空腹血糖12.06 mmol/L,白蛋白46.3 g/L,肌酐66 μmol/L;糖化血红蛋白:8.0%;尿液分析:蛋白质弱阳性,葡萄糖()。血常规、大便常规+隐血、凝血功能、肿瘤标记物、甲状腺功能、血浆皮质醇、促肾上腺皮质激素、醛固酮和肾素测定均无殊。心脏B超:二尖瓣、三尖瓣轻度反流;左室舒张功能减退。头部CT:脑桥弥漫性低密度(见图1A)。头部MRI+DWI+SWI:脑桥血管源性水肿,左侧额叶新近脑梗死,SWI可见脑干及左侧丘脑脑微出血(见图1A)。诊断:孤立脑干受累PRES伴皮质下梗死。治疗:乌拉地尔静脉微泵、硝苯地平缓释片(30 mg qdpo)、洛汀新(10 mg qdpo)及纳崔离(1.5 mg qdpo)联合降压治疗,以及抗板、降脂、降糖等治疗。复查头部MRI:脑桥病变完全消失(见图1B),临床症状好转。患者于2018年9月23因“神志不清1 h余”再次入院。查体:Bp 189/118 mmHg,深昏迷,格拉斯哥昏迷指数(GCS)E1VTM1总分2T,双瞳孔不等大,左瞳散大,右瞳直径约2.5 mm,双侧巴氏征阳性。头部CT提示左侧基底节区、脑干血肿(见图1B)。后患者转至外院,失访。
病例2:患者,女,33岁,因“口干多饮多尿6 m,加重伴乏力半月”于2020年7月8日入住内分泌科。患者半年前出现口干多饮多尿,半月前出现四肢乏力,偶有头晕、头痛,夜尿3~4次/晚,至我院急诊就诊,测血糖30.62 mmol/L,血压250/150 mmHg,收入内分泌。7月9日患者新增视物重影,右侧肢体乏力,转入我科。既往史:妊娠高血压、糖尿病,未规律监测血糖、血压,未规范诊治;家族史:糖尿病。查体:血压:166/107 mmHg,右眼内收受限,右侧肢体肌力Ⅳ级,双侧巴氏征可疑阳性,NIHSS评分3分。辅检:急诊心酶+急诊生化常规检查:血糖30.62 mmol/L;尿液分析:蛋白质(),葡萄糖();生化检查:白蛋白31.5 g/L,空腹血糖9.86 mmol/L,肌酐74 μmol/L;糖化血红蛋白:14.3%。血浆皮质醇、促肾上腺皮质激素、醛固酮和肾素测定、儿茶酚胺、抗核抗体谱、凝血功能、肿瘤标记物及BNP均无殊。心脏B超:左室壁增厚;二尖瓣、三尖瓣轻度反流;左室心肌松弛性减退。动态心电图:窦性心律;偶发房早;持续性ST-T改变(全程可见,1通道ST段下斜型压低0.1~0.3 mv伴T波倒置)。头部MRI+DWI+SWI:脑干(延髓、脑桥及中脑)血管源性水肿,右侧脑桥被盖及右侧基底节新近脑梗死(见图1C);双侧脑室旁脑梗死;SWI未见微出血。诊断:孤立脑干受累PRES伴皮质下梗死。治疗:乌拉地尔静脉微泵、厄贝沙坦氢氯噻嗪片(150 mg qdpo)及络活喜(5 mg qdpo)联合降压治疗,以及降脂、脱水、降糖等对症治疗。患者眼肌麻痹及肢体乏力好转。复查头部MRI:脑干病变几乎完全消失,新增右侧侧脑室后角旁及顶叶病灶新近脑梗死(见图1D),患者无新增神经局灶体征。
病例3:患者,男,37岁,因“左侧肢体无力23 h”于2021年6月16日入院。患者昨日15时出现左下肢无力,走路不稳,头昏沉,17时左下肢无力加重,伴有左上肢乏力以及左侧肢体麻木。既往史:无。查体:血压:215/150 mmHg,四肢肌力5级,左下肢轻瘫试验阳性,左侧下肢痛觉减退,左侧膝反射、踝反射(),左侧踝阵挛阳性,NIHSS评分1分。辅检:尿液分析:蛋白质();生化:白蛋白31.3 g/L,肌酐511 μmol/L。凝血功能全套、甲状腺类、糖化血红蛋白、抗核抗体谱、抗心磷脂抗体、肿瘤标记物均无殊。肾输尿管膀胱超:慢性肾病。心超:左室偏大、左室壁增厚、心肌回声偏低、运动幅度普遍减低,左室收缩及舒张功能减低。动态心电图:窦性心律;房性早搏;持续性ST-T改变(全程可见1通道ST段持续性水平压低0.1~0.2 mv伴T波倒置)。头部MRI+DWI+SWI:脑桥血管源性水肿,右侧内囊新近脑梗死(见图1E);SWI未见微出血。诊断:孤立脑干受累PRES伴皮质下梗死。治疗:乌拉地尔静脉微泵、硝苯地平控释片(30 mg qdpo)联合美托洛尔缓释片(47.5 mg qdpo)降压治疗,以及抗板、降脂、改善侧支循环等对症治疗。复查头部MRI:脑桥病变较前大部分消失(见图1F)。患者左侧肢体麻木乏力症状均好转。
病例4:患者,男,48岁,因“发现右侧肢体无力、言语含糊6 h”于2021年11月14日入院。患者昨晚12时醒来发现右侧肢体无力,被送至我院急诊,血压280/140 mmHg,头部CT提示左侧桥脑少许出血(见图1G);桥脑、两侧基底节区及左侧侧脑室旁斑片状稍低密度灶。凌晨1时50分患者右侧肢体无力、言语含糊症状明显缓解,乌拉地尔降血压、甘露醇降颅压等对症治疗,凌晨4时患者血压降至170/100 mmHg,患者右侧肢体无力、言语含糊加重,右侧肢体肌力粗测0级,伴恶心,急查头部CT较前相仿,约持续20 min后患者右侧肢体无力、言语含糊症状缓解。既往史:无。查体:血压:198/117 mmHg,示齿时口角左歪,伸舌右偏,双侧肢体肌力5级,右侧肢体轻瘫试验阳性,右侧巴氏征阳性,NIHSS评分1分。辅检:急诊生化:肌酐84 μmol/L;尿液分析:蛋白质();肝肾功:白蛋白37 g/L;血常规、凝血功能、血清肌钙蛋白Ⅰ测定、甲状腺、肿瘤标记物、糖化血红蛋白均无殊。心超:左房增大、左室壁增厚、二尖瓣轻度反流;头部血管成像(CTA):两侧大脑后动脉局部狭窄。头部MRI+DWI+SWI:脑桥血管源性水肿,左侧内囊新近脑梗死,SWI可见脑干脑出血及右侧丘脑脑微出血(见图1G)。诊断:孤立脑干受累PRES伴皮质下梗死。治疗:乌拉地尔静脉微泵、硝苯地平控释片(30 mg qdpo)联合厄贝沙坦氢氯噻嗪片(150 mg qdpo)降压治疗,以及降脂、脱水等对症治疗。入院当天11时30分右侧肢体无力加重,NIHSS评分6分,11月16日肢体无力及言语不利较前进一步加重,NIHSS评分15分。后患者因经济原因于11月16日出院,未复查头部MRI,失访。以上4例病例基本临床特征汇总(见表1)。
2 讨 论
PRES影像学特征以病变的可逆性和后部区域受累为主,然而该综合征并不总是可逆的,而且它通常不局限于白质或脑后部区域。PRES引起的神经系统异常偶尔会是不可逆的和致命的,特别是在发生脑出血、脑积水和难治性癫痫持续状态[7]。不典型的区域,如幕下(脑干、小脑)区域也可能受累。此外,不典型的影像学表现,如出血、细胞毒性水肿/梗死和异常强化也可能发生[8]。本文报告的4例PRES均孤立累及脑干,主要为脑桥受累,发病时均伴有明显的血压升高,结合心脏B超心室壁增厚提示多为慢性高血压,既往血压未控制或未知。除脑干血管源性水肿后,尚可见皮质下新近梗死,且梗死导致局灶性神经功能缺损,皮质下梗死多与血管源性水肿不在同一区域,此外,病例4血管源性水肿区域内尚可见脑出血。除病例4未复查影像,其余3例予以积极降压治疗后复查头部MRI可见血管源性水肿部分或完全消失,病例2再发新近脑梗死,但无相关临床症状,临床症状均好转。病例4同时伴有皮质下梗死和脑干出血,住院期间病情不断进展,预后较差。为提高孤立脑干受累PRES及不典型影像识别能力,进行相关文献回顾。

表1 患者病例资料概况
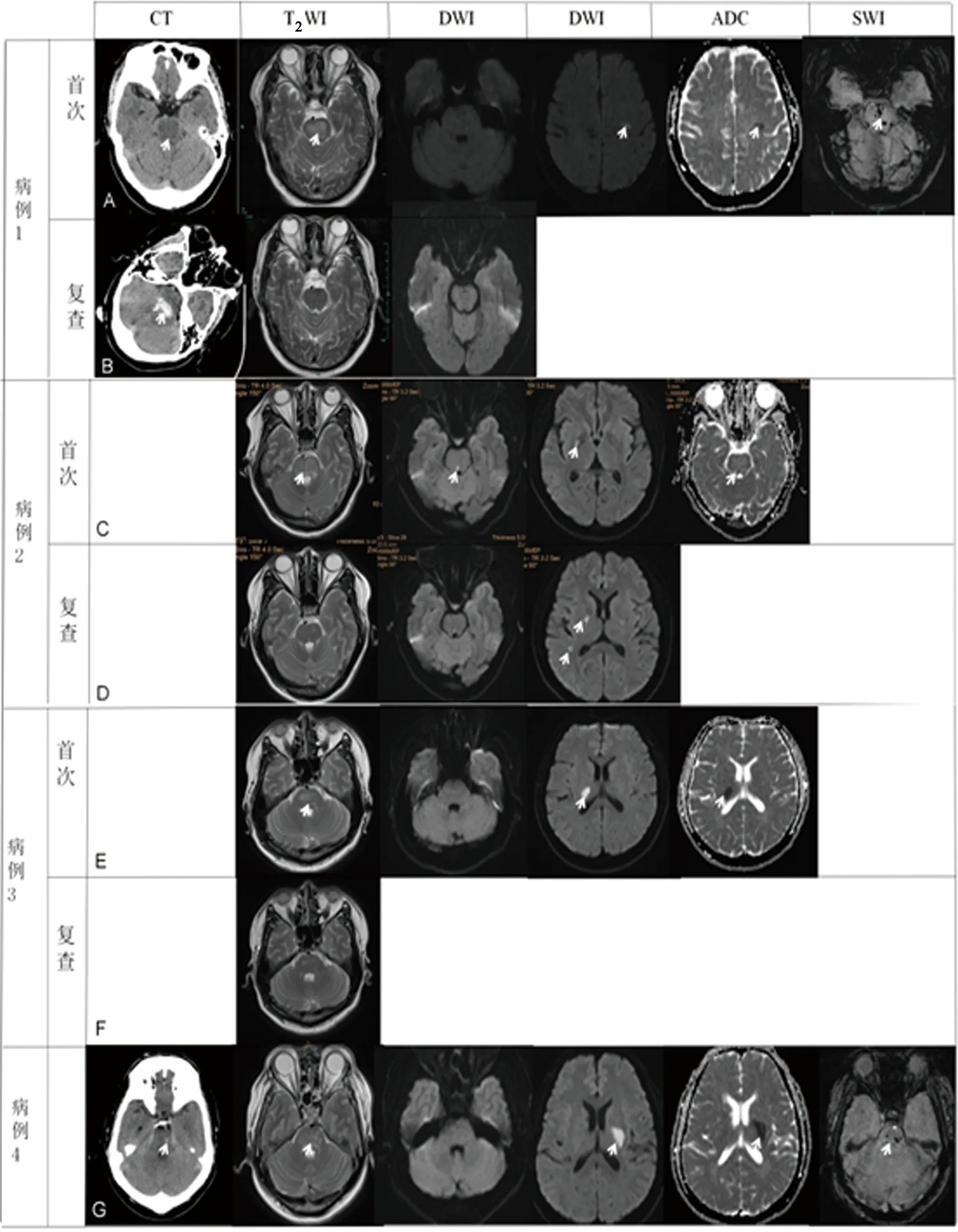
图1 病例1 A:头部CT脑桥弥漫性低密度;头部MRI脑桥弥漫性病灶呈T2WI高信号,DWI呈等信号,符合血管源性水肿;左侧额叶病灶呈DWI呈高信号,ADC低信号符合新近脑梗死;SWI脑干点状低信号,符合脑微出血。B:16 d后复查头部MRI脑桥血管源性水肿完全消失;第二次住院头部CT提示左侧基底节区高密度,符合脑出血。病例2 C:头部MRI脑桥弥漫性病灶呈T2WI高信号,DWI呈等信号,符合血管源性水肿;右侧脑桥被盖及右侧基底节点状病灶呈DWI呈高信号,ADC低信号符合新近脑梗死。D:7 d后复查头部MRI脑桥血管源性水肿几乎完全消退;新增右侧侧脑室后角旁病灶呈DWI呈高信号,符合新近脑梗死。病例3 E:头部MRI脑桥斑片状病灶呈T2WI高信号,DWI呈等信号,符合血管源性水肿;右侧内囊点状病灶呈DWI呈高信号,ADC低信号,符合新近脑梗死。F:3 d后复查头部MRI脑桥血管源性水肿较前大部分消退。病例4 G:头部CT左侧脑桥高密度灶,与脑出血相符;脑桥整体密度偏低。头部MRI脑桥弥漫性病灶呈T2WI高信号,DWI呈等信号,符合血管源性水肿;左侧内囊片状病灶呈DWI呈高信号,ADC低信号符合新近脑梗死;SWI脑干多发点状信号,考虑脑出血和脑微出血
2.1 病因和发病机制 PRES自1996年被首次描述以来[1],与其相关的危险因素不断被报道,包括高血压、子痫前期、肾功能衰竭、自身免疫性疾病、免疫抑制、恶性肿瘤、脓毒症、移植和接受化疗药物[1,9],其他罕见的原因包括吉兰-巴雷综合征、静脉注射免疫球蛋白治疗和肿瘤溶解综合征等[3],但最常见最主要的病因仍为高血压[7]。PRES发病机制主要涉及两种:其一是由于急性高血压大脑自动调节的受损(平均动脉压>150~160 mmHg时发生自动调节丧失)和血脑屏障的破坏,高灌注导致血管源性水肿;其二是由循环毒性介质、脓毒症、自身免疫性疾病或子痫引起的内皮功能障碍导致血管源性水肿[10]。
交感神经介导的血管收缩可能对急性高血压和灌注压升高具有保护作用,由于前后循环交感神经支配的差异,后循环被认为更容易受到系统性高血压引起的过度灌注压的影响[11],这种差异性可以解释PRES的后部优势,但脑干的优先受累难于解释。一种理论认为与交感神经分布较差的脑干相比,为顶枕叶提供丰富的侧支代偿的后交通动脉,其交感神经分布较密集可以使这些区域免于高灌注压[12]。另一种理论认为非常严重的高血压导致幕下血管源性水肿,而血压较温和的升高主要影响幕上白质[13]。在一项关于孤立性幕下PRES与经典PRES研究[13],发现孤立性幕下PRES在男性中更常见(70%),平均血压为216/135 mmHg,有明显的高血压病史(46%)和肾功能损害(51%)。我们的病例报道中男性居多,发病时血压均在215/140 mmHg以上,其中1例有肾功能损害。病因为始动或诱发因素,尤其是急剧升高的血压,应想到导致的PRES可能。
2.2 临床表现和影像特征 PRES的临床体征和症状多为非特异性,通常表现为非常高的高血压,脑病、癫痫、视觉障碍、头痛,偶尔还可见局灶性神经功能缺损[14,15]。这些症状通常在几个小时内迅速发展,在12~48 h内达到最严重的状态,几天内进展的并不常见,症状通常在1 w内消失,但在少数病例中可能持续更长时间[16]。同经典的PRES相似,孤立性幕下PRES大多数患者有头痛和精神状态改变,但孤立性幕下PRES患者的视力障碍(29.7 vs 66.7%)和癫痫发作(16.2 vs 73.3%)的发生率明显低于典型PRES,更易发生梗阻性脑积水[14]。孤立脑干受累PRES尽管影像学上存在广泛的病变,但脑干功能障碍的症状或体征很少,这是一种典型的“临床放射学分离”[17]。本文报道的4例PRES,病例2因合并脑桥被盖梗死致核间性眼肌麻痹,病例4因合并脑干出血可疑致偏侧乏力(因同时合并内囊梗死),所有病例脑干弥漫性血管源性水肿均无明显脑干受累症状及体征。
神经影像学对于及时识别这一潜在的可逆实体以及与其他疾病的鉴别诊断至关重要。虽然PRES可以通过CT识别,但CT的最初发现通常是正常或非特异性的,仅接受CT成像的患者可能会遗漏细微的或不典型的病变,MRI是诊断PRES的最佳影像手段[16]。头部MRI主要在T2WI和Flair上识别影像学异常,表现为高信号,在识别小的皮质下和皮质病变时,Flair比T2WI更敏感。由于T2透过效应,在DWI上病变通常为等信号或稍高信号,ADC上为高信号,提示血管源性水肿[6]。PRES患者的脑水肿程度差异很大,从小的皮质、皮质下病灶到大的融合病变。病变通常位于除距状回和枕叶旁正中之外的顶枕区域,根据其累及其它位置情况,主要有3种影像模式:枕顶叶模式、额上沟模式、全半球分水岭模式,以及主要模式的部分或不对称表现[9]。此外,可见孤立或伴随累及脑室周围白质、基底神经节、丘脑、脑干、小脑、脊髓等非典型部位。一项涉及24例孤立脑干受累的PRES研究提示,22例(92%)脑桥受累,7例(29%)中脑,3例(13%)延髓[4]。本文报道4例病例均累及脑桥,其中1例累及整个脑干涉及延髓、脑桥及中脑,均无幕上血管源性水肿。
PRES早期的DWI通常不显示弥散受限,如果血压仍然严重升高,可能会发生梗死伴或不伴实质内出血。DWI高信号病灶主要有两种分布模式,第一种位于血管源性水肿病灶内,存在DWI高信号伴ADC降低、正常或升高多种模式[18],即使DWI高信号伴ADC降低提示缺血性梗死,也多无临床症状[19];第二种位于非血管源性水肿区以外的皮质下梗死,DWI高信号伴ADC降低,多表现为症状性梗死[19]。对于缺血性脑梗死而言,一个血管区域内2个散在病变或多个血管区域内多个病变实际上比单个病变更常见[20]。一般来说,分散或多发性急性缺血性脑梗死与心脏或大动脉来源的栓塞有关,特别是涉及皮质区域[21]。然而,在之前的一项研究中,小血管疾病被确定为急性多发性皮质下梗死的原因,认为同时发生的血流动力学功能障碍可引起小血管远端缺血[22]。急性同时双侧多发性皮质下梗死可作为CADASIL首发临床表现[23],进一步支持多发性皮质下梗死病因可为脑小血管病。虽然病灶是多发的,临床症状多可用单一病灶解释,其余病灶多为静默性梗死。本文报道4例病例中均合并皮质下梗死,均有局灶性神经功能缺损,病例2合并多发皮质下梗死,部分病灶无相应临床症状考虑为静默性梗死,心电图或动态心电图未见房颤,颅内外血管检查未发现明显症状性狭窄,梗死机制考虑脑小血管病变。
颅内出血在PRES中可表现为实质内血肿、凸面蛛网膜下腔出血和微出血,这些病变多发生在典型的PRES病变附近[24],主要以瘀斑或斑点状出血为特征,并与水肿的严重程度相关[8]。在CT和常规MRI上,报告的出血率为15%~19%[24]。PRES相关的脑实质出血最常见的部位是脑叶,占91.3%,其他部位出血,如基底节、丘脑、小脑等高血压性脑实质出血常见部位,相对少见[24]。但是,孤立脑干受累PRES可涉及丘脑、基底神经节或脑干的出血[25],可能因其常伴有剧烈的血压升高相关。本文报道的4例病例中病例4合并脑干实质内出血,病例1和病例4可见脑干及基底节区微出血,此部位也是高血压性脑微出血好发部位。其中病例1虽然首次PRES时无实质脑出血,仅仅脑桥及基底节微出血,但第二次情绪波动后血压急剧升高出现脑桥及基底节血肿,是高血压性脑出血常见部位,提示微出血可转为脑实质性出血,尤其是高血压患者。因此,对于PRES或高血压性脑微出血患者,血压的管理尤为重要。
PRES鉴别诊断主要基于病变的分布。孤立脑干受累PRES需要与其他涉及脑干疾病的病因相鉴别,包括双侧脑桥梗死、脑桥中央髓鞘溶解症、急性播散性脑脊髓炎、脑干胶质瘤、神经白塞病、菱脑炎等[3]。在开始降压治疗后短时间内复查影像,影像结果的改善可有力支持孤立脑干受累PRES的诊断。
2.3 治疗和预后 对于PRES没有具体的治疗方法,但当诱因被消除或治疗时,这种疾病通常是可逆的。临床医生的普遍共识认为高血压的治疗是重要的,目标是在最初的几个小时内将血压降低25%,需要避免明显的血压波动,可能需要持续静脉注射药物以达到平稳控制[26]。对于避免血压的明显波动是很重要的,因为在一个自动调节已经脆弱的临床环境中,过快的纠正血压可能会加重低灌注,促进缺血[27]。病例2降压治疗过程中出现新发梗死(脑桥被盖部)导致核间性眼肌麻痹,随后复查头部MRI仍可见新发梗死,虽然没有新发临床症状出现。病例4降压治疗过程中出现局灶性神经功能缺损进行性加重。因此对于孤立脑干受累PRES降压治疗是最基础的治疗,但需要平稳降压,避免缺血性脑梗死的发生。
PRES的预后通常良好,大多数患者完全康复,良好的预后建立在及时的诊断和治疗基础上。随访影像学显示,绝大多数病例的放射学表现有改善,约70%病例的异常完全或接近完全消失[28]。症状通常在3~8 d内消失,而MRI异常的恢复需要更长的时间——几天到第8周,复查MRI的理想时间是在症状出现后约7~10 d,通常MRI异常应得到明显改善[16]。即便如此,10%~20%的PRES患者有持续性的神经系统后遗症,严重的会导致死亡[15]。一项Meta分析评估了PRES患者的急性MRI表现,发现当PRES与出血和细胞毒性水肿相关时,其预后较差[8]。一项多中心研究显示,与典型的皮质和皮质下PRES病变相比,脑干病变的可逆性较低[29]。PRES在约5%~10%的病例中复发,与有其他原因的患者相比,在不受控制的高血压患者中更常见[30]。本文报道的4例患者中,病例1因继发颅内出血预后极差,病例4因合并皮质下梗死进行性加重,预后较差,余病例预后尚可。因此,影像的复查对于PRES诊断具有重要意义,可发现血管源性水肿消退支持诊断,可发现新近梗死指导降压策略,可评估病灶可逆程度,以及监测复查。此外血压控制尤为重要,除可防止PRES复查,亦可避免出现高血压性脑梗死或脑出血。
综上,PRES非典型的影像表现很常见,识别出孤立脑干受累PRES突出的特征:临床放射学分离。对于广泛的弥漫性脑干血管源性水肿,轻微或无脑干神经体征或症状,尤其存在急剧高血压情况下,应对PRES的诊断保持强烈的怀疑,可避免不必要的检查和治疗,积极控制血压,短时间内(5~7 d)复查对诊断是有意义的。孤立脑干受累PRES还可伴有单发或多发皮质下梗死、脑干出血、脑干微出血。明确中央型PRES不是诊断过程的结束,而是诊断过程的开始,血压管理尤为重要,对于预防复发、新近缺血性梗死和症状性颅内出血具有重要意义。

