胆管癌肿瘤微环境与免疫治疗
陈 顺, 王 俊
1 广州中医药大学附属中山中医院(中山市中医院) 普外科, 广东 中山 528400;2 湖南省人民医院 肝胆外科, 长沙 410005
胆管癌(cholangiocarcinoma,CCA)是起源于胆管上皮的恶性肿瘤,根据解剖位置可分为肝内胆管癌、肝门胆管癌和远端胆管癌。CCA是原发性肝癌的一种,发病率仅次于肝细胞癌,近30年来的发病率在全世界范围内呈明显上升趋势[1]。CCA发病隐匿,早期无明显症状,但具有较强侵袭性,极易向胆管壁浸润并侵犯周围肝组织,多数患者确诊时即为晚期,无法进行根治。对于早期CCA患者,行根治性肝切除术已是共识,然而,即使行根治性切除术,术后仍然极易复发和转移,术后5年总体生存率为25%~40%,预后较差[2]。尽管肝内胆管癌、肝门胆管癌和远端胆管癌具有各自独特的发病机制、生物学特征和临床表现,但在微环境构成方面具有相似的特点[3]。有研究[4-6]报道,CCA对放化疗不敏感,这与其独特的肿瘤微环境(tumor microenvironment,TME)有着密不可分的关系。CCA微环境具有丰富的间质纤维化特征,伴有大量浸润性免疫细胞和肿瘤相关的成纤维细胞浸润,这种促纤维增生的环境不仅促进肿瘤生长还导致肿瘤对治疗的耐受性。同时,肿瘤进展很大程度上取决于TME中癌细胞与非癌组分之间的相互作用,不仅影响肿瘤的发展,而且影响其对治疗干预的敏感性和抵抗性。目前,CCA TME相关转化治疗也尚处于探索阶段,基于CCA的微环境寻找新的免疫转化治疗是极具潜力的研究方向,笔者就CCA TME和免疫治疗近年的研究进展进行综述,旨在为CCA的进一步研究与治疗提供参考。
1993年,Loannnides等[7]首次提出TME概念,特指肿瘤发生、发展所处的局部环境,主要包括由肿瘤细胞、免疫细胞、基质细胞及其分泌性细胞因子以及细胞外基质等通过相互作用共同构成的有利于肿瘤生存、增殖、浸润及转移的特殊环境。TME是肿瘤异质性的决定因素,肿瘤细胞与周围微环境彼此依存,相互影响,肿瘤细胞能够释放细胞外信号作用于TME,使其产生免疫耐受。同时,微环境中浸润的免疫细胞也可以杀伤肿瘤细胞,防止其继续增殖和转移。CCA的TME是一个复杂的动态微环境,具有组织缺氧、低pH、间质高压等特点,可以通过自身基质和外基质细胞分泌与CCA相关的调节介质来构建有利于肿瘤细胞自身发展的环境,也可以通过肿瘤细胞的自分泌和旁分泌方式改变周围微环境,共同作用促进CCA的进展,并且可以增强CCA对转化治疗的耐受性。
1 CCA微环境特点
CCA的微环境特征是具有高度纤维化和低血管化的环境,微观下呈现丰富的间质纤维化特征,并且具有大量的肿瘤相关成纤维细胞(cancer-associated fibroblasts,CAF)并伴有促肿瘤和促炎症免疫细胞浸润[8-9]。CAF通过产生成纤维细胞特异性蛋白-1、成纤维细胞活化蛋白来诱导CCA细胞的增殖和侵袭,可直接促进肿瘤生长,也可以表达多种表型标志物,如平滑肌肌动蛋白,是CCA间质纤维化的主要细胞[10]。CAF释放多种旁分泌介质,包括TGFβ1、肝细胞生长因子、表皮生长因子、结缔组织生长因子、基质细胞衍生因子-1 (stromal derived factor-1,SDF-1)和细胞外基质成分,如骨膜素、生腱蛋白-C和骨桥蛋白,以及多种基质金属蛋白酶(matrix metalloproteinase,MMP),如MMP1、MMP2、MMP3和 MMP9[11]。其中,骨膜素的过表达将激活胞膜上的ITGα5β1受体,从而通过PI3K/AKT通路促进CCA的侵袭[12]。此外,SDF-1因子也能够通过与SDF-1/CXCR4蛋白相互作用来促进CCA的侵袭和转移,MMP也可参与细胞外基质的降解与重塑。因此,CAF通过这些介质动态的重塑微环境以支持肿瘤生长和侵袭。此外,有研究[13-14]表明,CAF还可以通过影响抗肿瘤免疫细胞的活性和生存来介导TME的免疫抑制,极大的改变CCA患者预后。此外,大量证据表明CAF在调节TME在适应性免疫中的关键作用,其分泌大量的细胞因子、趋化因子和促血管生成因子被认为是主要产生免疫抑制的微环境[15]。CAF也表达高水平的纤维母细胞活化蛋白(fibroblastactivation protein,FAP),这是一种膜结合的丝氨酸蛋白酶,参与细胞外基质的重塑,并且在高侵袭性上皮癌的肿瘤间质中也有FAP高表达[16]。有研究[17]报道,FAP表达确定了一部分CAF具有促炎症基因上调表达,通过STAT3-CCL2信号通道在TME中募集髓系来源的基质细胞(myeloid-derived suppressor cell,MDSC)来促进免疫抑制。MDSC不仅可以通过表达精氨酸酶-1(Arginase-1,Arg-1)和一氧化氮合酶2抑制细胞毒性T淋巴细胞和自然杀伤(NK)细胞活化,还通过免疫抑制细胞因子(如IL-6和IL-10)与调节性T淋巴细胞和巨噬细胞进行交互作用,从而促进肿瘤免疫逃避和免疫治疗抵抗[18-19]。除此之外,CCA的TME中还包含有一种特异性的基质细胞充质干细胞,其不仅可以激活Hedgehog信号传导途径来促进CCA细胞的增殖与侵袭性,还可以产生诱导型一氧化氮合酶、Arg-1和活性氧,通过阻碍干扰素γ信号传导途径来削弱和抑制免疫细胞的抗肿瘤活性。
缺氧是肿瘤常见的生存环境。在无氧条件下,肿瘤细胞利用糖酵解途径产生大量乳酸并提供能量供给肿瘤细胞,使其生存,这一过程也被成为Warburg效应。对于CCA来说,缺氧条件能够通过上调三叶因子1、去整合素金属蛋白酶12、整合素A5和BIRC5等肿瘤增殖相关蛋白的表达,下调UMPS和S100P等肿瘤黏附蛋白表达,进而促进CCA的侵袭和增殖[20]。缺氧还可以通过肝细胞生长因子受体/细胞外调节激酶信号通路来增强CCA的侵袭性[21]。
2 CCA免疫治疗与微环境
CCA是高度异质性肿瘤,目前可用的标准化系统治疗选择极其有限,免疫转化治疗是近年来新兴疗法,尤其是程序性死亡受体1(programmed death-1,PD-1)的免疫检查点抑制剂(immune checkpoint inhibitor,ICI)、程序性死亡受体-配体1(PD-L1)、细胞毒性T淋巴细胞抗原4型(cytotoxic T lymphocyte-associated antigen-4,CTLA-4)、癌症疫苗和过继细胞转移组成的免疫疗法,在过去10年中蓬勃发展,在癌症治疗中取得了巨大进步[22]。使免疫治疗成为继外科手术、化学治疗、放射治疗之后的又一大支柱。然而,免疫治疗的目的是增强自然的抗肿瘤免疫反应,包括先天性细胞[中性粒细胞、巨噬细胞、树突状细胞(DC)、NK细胞等]和适应性细胞(T淋巴细胞和B淋巴细胞)浸润进入TME[23]。在TME中,经过改善的免疫环境和免疫功能的塑造在预测免疫治疗的反应性和确定新的治疗策略方面具有巨大的临床潜力。
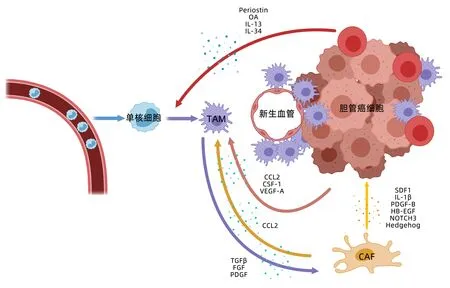
图1 CCA微环境特点
2.1 靶向治疗TME 通过抑制肿瘤的进展和侵袭,靶向TME及相关细胞治疗CCA具有巨大的临床应用前景。与静止的CAF相比,活化的CAF表达高水平的B淋巴细胞瘤-2基因,并且对该基因抑制剂Navitoclax(ABT-263)更敏感。小鼠动物模型实验证明,Navitoclax可诱导CAF的凋亡,导致细胞外基质沉积、基质面积减少和肿瘤大小减少[24]。成纤维细胞生长因子受体是一种酪氨酸激酶受体,参与细胞增殖和血管生成,多种肿瘤中发现成纤维细胞生长因子受体2异常(包括融合、扩增、突变),并在肿瘤发生过程中起驱动作用[25]。而CCA(尤其是肝内胆管癌)中,发现存在高频成纤维细胞生长因子受体2融合[26]。目前,成纤维细胞生长因子受体抑制剂的Ⅱ期临床试验结果显示:Infigratinib(BGJ398)、Derazantinib(ARQ087)、Pemigatinib(INCB054828)药物在发生成纤维细胞生长因子受体融合突变的CCA患者中获得较高疾病控制率[27-28]。TGFβ1是一种细胞因子,可激活造血干细胞和CAF,导致纤维化的发生。硫代乙酰胺 (thioacetamide,TAA)会导致肝纤维化,长期的TAA治疗会诱发小鼠的CCA发生。给予一种抗TGFβ的单克隆抗体1D11,能够中和3种TGFβ异构体,因此减少了TAA诱导的肝纤维化和小鼠CCA的发展,由此说明,通过抑制纤维生成和细胞外基质沉积,以造血干细胞或CAF为靶点可能预防或治疗CCA[29]。除此之外,有研究[30]表明,采用从CCA肿瘤组织中分离出来的CAF培养基处理人CCA细胞系KKU-213和KKU-100细胞,可诱导CCA细胞分泌IL-6,从而促进肿瘤细胞增殖,表明CCA细胞和CAF之间存在一定关联。然而,使用白藜芦醇(一种天然的多酚化合物)预处理的CAF的培养基可以减少IL-6的分泌和肿瘤细胞的增殖以及迁移。由此表明,CAF可以作为治疗靶点,以开发CCA的新疗法。
已有研究[9]证明肿瘤相关浸润巨噬细胞(tumor-associated macrophage,TAM)浸润增加影响CCA预后,在CCA TME中,TAM由趋化因子cc配体2和集落刺激因子1从循环单核细胞中募集。TAM通过释放TNFα和IL-6来调节TME以促进CCA生长[32]。由于TAM的促肿瘤作用,选择性的靶向TAM抑制治疗CCA拥有巨大的潜力。
MDSC是未成熟的髓系细胞,起源于骨髓,在外周血、淋巴组织并在TME中累积,具有强大的免疫抑制特性。此外,MDSC通过表达Arg-1和一氧化氮合酶2抑制细胞毒性T淋巴细胞和NK细胞活化,还可以通过免疫抑制性细胞因子(如IL-6和IL-10)与调节性T淋巴细胞(Treg)和巨噬细胞进行交互作用,从而促进肿瘤免疫逃避和免疫治疗抵抗[33-34]。有研究[35]表明,肝X受体(LXR)/E型载脂蛋白质(Apoe)轴与MDSC的存活有关。同时,有小鼠模型实验[36]表明,通过注射LXR激动剂(RGX-104/GW3965),可以通过增强MDSC凋亡,显著减缓黑色素瘤、胶质母细胞瘤和肺癌等几种癌症的生长和抑制肿瘤转移。有研究[37]表明,LXR激动剂GW3965增强了PD-1的免疫检查点抑制作用,达到治疗性靶向TAM和MDSC的目的。目前,LXR激动剂(RGX-104/GW3965)正在进行Ⅰ期实体肿瘤患者的临床试验(NCT02922764),进一步研究MDSC介导的免疫抑制的机制基础,和靶向MDSC的药物对CCA的治疗潜力。
DC是可以激活T淋巴细胞的抗原呈递细胞。有研究[38]指出,从健康人中分离出外周血单个核细胞,刺激其分化出DC与人CCA细胞株KKU-100细胞提取的蛋白裂解物或总RNA共同培育,与对照组相比,这些通过CCA细胞分离的DC可以诱导外周血单个核细胞分化,并增加CD3+CD8+T淋巴细胞数量,由CCA细胞分离出DC激活的淋巴细胞通过诱导KKU-213细胞的凋亡表现出抗癌作用,表明产生激活淋巴细胞的DC的治疗潜力,因此靶向DC是一种十分有前景的免疫治疗方法。
2.2 ICI 参与抗肿瘤免疫的T淋巴细胞活化后,其表面多种抑制性调节受体表达上调,与肿瘤细胞表面高表达的相应配体结合,对免疫反应产生抑制作用,下调肿瘤相关免疫反应的强度,这些在免疫反应中具有抑制性免疫调节作用的位点,被称为免疫检查点(immune checkpoint)。ICI是目前免疫疗法研究热点[39],如PD-1的ICI、PD-L1、CTLA-4应用十分广泛。CTLA-4和 PD-1都是由活化T淋巴细胞表达的免疫检查点,可以通过下调活化T淋巴细胞的功能来抑制免疫反应,从而维持免疫平衡[40]。肿瘤细胞可以通过刺激这种负反应来提高其生存能力,ICI是通过阻断这种抑制性反应,从而恢复免疫系统消灭癌细胞的功能。有研究[41-43]表明,在CCA肿瘤组织中,PD-1和PD-L1高表达与生存率呈负相关,以组织学分化差,TNM分期高为特点,且PD-L1高表达与肿瘤区域CD8+T淋巴细胞数量增多有关。在批准用于CCA的ICI Pembrolizumab(派姆单抗),作用于PD-1靶点,正在进行Ⅱ期临床试验,试验显示可以显著的改善患者总体生存率,并且可以改善客观缓解错配修复缺陷患者的比率。美国食品药品监督管理局批准了派姆单抗可用于无法手术或转移性实体肿瘤伴有客观缓解错配修复缺陷或高微卫星不稳定性的患者,该试验包括4例壶腹癌和CCA患者[44-45]。在一项纳入40例晚期难治性CCA的临床研究中,派姆单抗用作二线治疗的客观有效率为10%,三线治疗的客观缓解率为12.5%,中位缓解时间为6.3个月;在进展性疾病患者中,1例随后获得完全缓解,中位无进展生存时间和总生存时间分别为1.5个月和4.3个月,每次接受治疗的客观应答与无进展生存时间和总生存时间显著相关,可见派姆单抗检查点抑制剂治疗晚期CCA有一定的效果[46]。还有诸如纳武单抗(Nivolumab)、德瓦鲁单抗(Durvalumab)等ICI对于CCA等临床试验研究正在进行中,均证明了ICI对CCA的有效性[47-48]。
2.3 ICI联合靶向药物 有研究[49]表明,从肝内或肝门周围CCA患者切除的肿瘤组织中分离淋巴细胞,分析淋巴细胞亚群发现CCA肿瘤组织中含有较多的Treg,而NK细胞、NK T淋巴细胞和CD3+、CD8+T淋巴细胞的数量较正常肝组织低,同时,与无肿瘤肝脏的淋巴细胞相比,CCA组织中的淋巴细胞表达高水平的共刺激受体糖皮质激素诱导的肿瘤坏死因子受体和共抑制受体PD-1和CTLA-4。使用糖皮质激素诱导的肿瘤坏死因子受体激动剂或PD-1、CTLA-4拮抗剂可增加CCA细胞衍生T淋巴细胞的增殖和功能。上述研究表明,靶向淋巴细胞联合ICI,如PD-1、PD-L1轴,对CCA治疗拥有巨大潜力,通过恢复巨噬细胞或T淋巴细胞的功能和诱导CCA细胞死亡可能导致新的CCA治疗方法的发展。目前,针对 PD-1(NCT02703714、NCT02628067、NCT03111732)和针对PD-L1(NCT03201458、NCT03818997)的单克隆抗体阿特佐利珠单抗正在进行临床试验。
在一项开放、单臂、多中心Ⅱ期临床试验中,CAF的生长因子受体2抑制剂Pemigatinib(培米替尼)对存在生长因子受体2融合或重排的107例晚期CCA患者效果显著,其中3例达到完全缓解,35例达到部分缓解,客观缓解率达到35.5%,88例患者为病情稳定,反应持续时间为7.5个月[50]。在一项Ⅰ期临床试验中,派姆单抗联合血管内皮生长因子受体2抗体Ramucirumab(雷莫芦单孔)治疗CCA,其中1例部分缓解,9例稳定,中位无进展生存时间和总生存时间分别为1.6个月和6.4个月[51]。透明质酸酶可以分解细胞外基质中的透明质酸,可有效发挥抗癌药物在癌细胞中治疗作用,增强抗肿瘤免疫效应,目前其正在临床试验中。组蛋白脱乙酰酶抑制剂具有免疫调节效应,可增加肿瘤细胞表达主要组织相容性抗原Ⅱ,抑制Treg和MDSC功能[52],目前也正在进行试验。
3 小结
CCA TME具有高度动态变化性,且具有高度纤维化和低血管化的环境特点,且含有大量免疫抑制成分如TAM和MDSC,因此放化疗对CCA治疗极其有限。大量研究证据表明微环境在CCA侵袭、转移、增殖中发挥重要作用,其复杂多变的机制决定了CCA的异质性与恶性程度,免疫治疗通过靶向微环境中自身基质和外基质细胞分泌的介质或肿瘤趋化因子抑制CCA的进展,目前针对CCA微环境的免疫治疗的研究正在进行,并且已成为当前研究热点,其结果令人期待。CCA TME更全面和完整的机制有待于进一步探索和完善,这将为更高效、更精确治疗CCA患者带来新的突破。
利益冲突声明:所有作者均声明不存在利益冲突。
作者贡献声明:陈顺负责资料分析,撰写论文;王俊负责拟定写作思路,指导撰写文章并最后定稿。

