超声检查对强直性脊柱炎髋关节病变的诊断价值
曲 植
( 锦州市中心医院 , 辽宁 锦州 121000 )
强直性脊柱炎是临床上较为常见的一种慢性炎症病变,患者发病之后病症会对患者脊柱和骶髂关节产生影响,甚至还会连累患者的周边关节,严重情况下会使患者形成残疾,因此临床要对这种病症进行重视。强直性脊柱炎髋关节病变在发病早期没有特异性的临床症状,因此在常规情况下很难被发现,但是病情进展时会导致很多患者表现出严重的症状,到最终不得不进行髋关节置换。但对于这种病症而言,早期的诊断和尽早干预是对患者预后改善的关键。传统意义上临床常常为患者使用X线诊断手段进行病症检查[1],这种手段虽然可以了解患者的脊柱受损状况和节段,但对早期的强直性脊柱炎髋关节病变骨质未破坏的病例,检查结果常常不尽人意。因此临床迫切寻求一种更加准确高效的检验手段,超声检查是近年来影像学发展当中较为有效的一种检验方式,检查的时候能够实现高效无辐射的检查优点,在临床上使用范围广泛。本文基于此,探讨超声检查应用到强直性脊柱炎髋关节病变诊断当中的价值,并选择2019年3月-2020年10月的65例疑似病例进行分析,报告如下。
临床资料
1 一般资料:将2019年3月-2020年10月来我院进行治疗的65例疑似强直性脊柱炎髋关节病变病例作为本文的研究对象。在所有研究对象当中,存在男性患者34例,女性患者31例;患者的平均年龄为(45.08±13.05)岁,其中年龄最大为72岁,年龄最小为23岁;患者的病程平均为(4.08±1.05)年,其中最长病程7年,最短病程1年。所有患者的临床资料均符合伦理标准,并且在《知情同意书》上签字。(1)纳入标准:①所有患者经过《骨科学》诊断,均为骨科病变患者[2];②符合进行超声检查的适应证;③存在完整的临床资料。(2)排除标准:①髋关节先天性畸形的患者;②存在髋关节严重创伤并存在手术史的患者;③肿瘤患者[3];④严重的精神类病症患者和结核患者[4];⑤妊娠期和哺乳期的病例[5]。
2 方法:(1)研究方法。对本文所有的研究病例入院以后进行超声检查,并最终对病理检查的结果进行统计分析,分析超声诊断对强直性脊柱炎髋关节病变的诊断价值,并分析超声诊断的结果和临床最终病理诊断所得的结果之间的相符性。(2)超声诊断。通过采用超声诊断仪(PhilipsiU Elite)为所有研究对象实施超声检查,在进行超声诊断之前需要对肌肉骨骼条件进行预设置(探头频率=3.0-9.0MHz,若体型偏胖或病情严重而强迫体位者,可将探头频率设置为1.0-5.0MHz),在体位选择的时候指导患者以仰卧位接受检查,检查的过程中患者的双侧下肢以自然状态伸直。检查时需要将探头放置在髋关节部位,并且将探头的长轴和股骨头以及股骨颈长轴相平行,根据患者实际状况适当的对探头远端施加压力,以便保证探头的近端能够有轻微上抬。其检查主要按照“双侧髋关节前隐窝-股骨头骨皮质-股骨头关节软骨-股骨头与股骨颈交界”的顺序进行,还需要对患者髋关节前隐窝的厚度进行测量,也就是对患者股骨颈骨膜到关节滑膜之间最大的距离进行检查(正常值为4-6mm),测量患者髋关节前隐窝内是否存在积液,若存在积液需要测量积液的深度和骨滑膜的厚度。(3)病理确诊。患者入院以后对患者进行问诊,了解患者的身体状况和原发病史,询问患者的具体病症表现,为患者进行X线、MRI等检查,同时结合临床症状和实验室检查白细胞抗原-B27(HIA-B27)、C-反应蛋白(CRP)、血沉等相关指标进行综合性的最终判断。
3 观察指标:(1)统计临床最终确诊的强直性脊柱炎髋关节病变的病例,统计超声检查诊断出强直性脊柱炎髋关节病变的病例,并分析超声诊断该病症的敏感度、特异度和准确度,比较超声诊断和临床病理诊断的最终相符性。注:敏感度=真阳性数/(真阳性数+假阴性数)×100%;特异度=真阴性数/(真阴性数+假阳性数)×100%;准确度=(真阳性数+真阴性数)/(真阳性数+假阴性数+假阳性数+真阴性数)×100%。(2)统计超声诊断髋关节病变类型和临床病例诊断类型之间的相符性,本文的主要病变类型包括:关节面异常变化/囊状骨质损坏;关节间隙狭窄;韧带附着部位骨质增生;软骨下骨髓水肿;肌腱、韧带附着部炎症;脂肪沉积。(3)总结超声诊断对强直性脊柱炎髋关节病变的病理学特点。
4 统计学方法:本文中的所有涉及数据均以IBM旗下的SPSS26.0进行统计学验证。计数资料(超声诊断结果相符性和类型相符性)验证自然数/百分数(n/%),并计算卡方(x2)值。差异性检验通过P(Pvalue)值校检,并以P<0.05说明数据所得统计存在显著差异,记为“差异存在统计学意义”,否则不存在显著差异,记为“差异无统计学意义”。
5 结果
5.1 诊断结果:65例疑似病例最终确诊强直性脊柱炎髋关节病变63例,其中1例患者被确诊为股骨头无菌性坏死,1例患者被确诊为退行性骨关节病。经超声检查诊断出60例,诊断的敏感度为95.24%,特异度为100.00%,准确度为95.38%,超声诊断情况和最终确诊相比无统计学差异性(P>0.05)。详情见表1和表2。
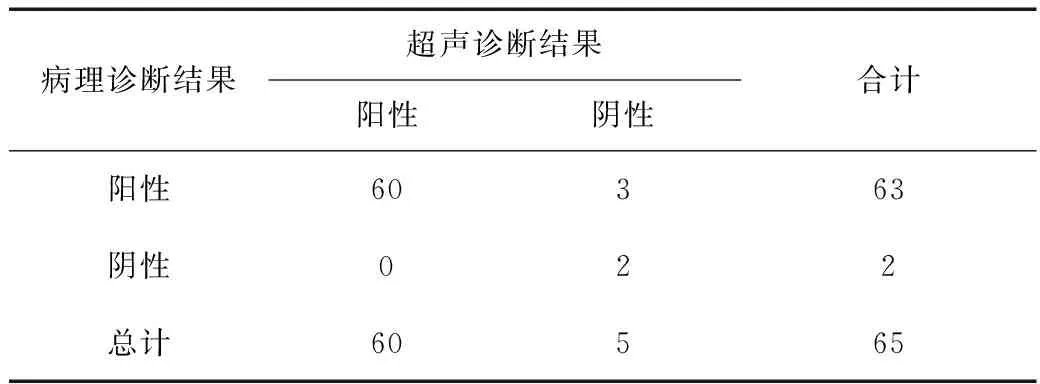
表1 超声诊断和病理诊断强直性脊柱炎髋关节病变的诊断结果(n)
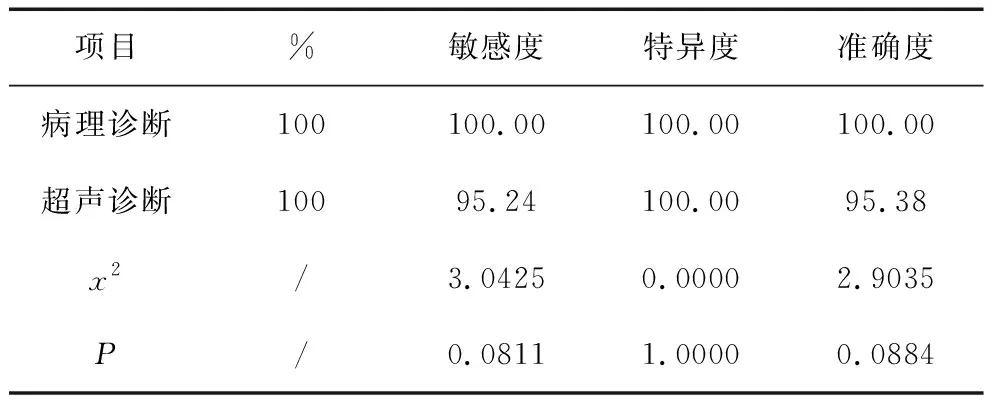
表2 超声诊断和病理诊断结果的相符性比较(%)
5.2 诊断类型:在髋关节病变类型的诊断方面,超声诊断和临床最终确诊相比也无明显统计学差异(P>0.05)。详见表3。
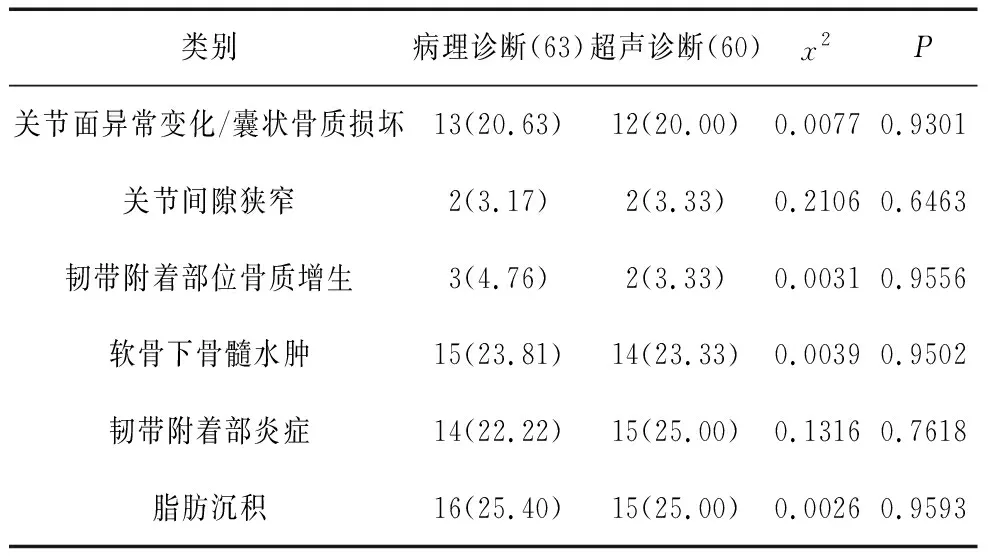
表3 超声诊断和病理诊断强直性脊柱炎髋关节病变的诊断类型比较(n,%)
5.3 超声影像学表现:超声确诊的60例病例的病变3例累及单侧髋关节,57例累及双侧髋关节,患者存在典型的影像学特征。25例患者存在髋关节前隐窝增厚,且增厚均超过7mm,进行超声探头加压可观察到积液变化,积液的最深处达到15mm;18例患者髋关节前眼窝存在滑膜增生,超声探头加压之后,滑膜组织未发生明显的变化,滑膜最厚处达到8mm;4例患者存在股骨头表面粗糙表现,主要表现为“虫咬样”变性,并存在部分骨皮质连续性中断;2例患者存在股骨头关节软骨变薄,厚度分别为0.7mm和0.5mm;11例患者股骨头和股骨颈的交界部位消失正常解剖结构,其中6例患者表现出“Z”字型变性。
讨 论
现如今临床关于强直性脊柱炎的发病机制还未完全明确,临床有研究认为,可能这种病种的发生与患者的遗传因素存在关联。临床研究认为[6],人类的HIA-B27是现如今已发现的与强直性脊柱炎存在最强关联的基因。导致强直性脊柱炎的发病因素较多,这种病症属于一种慢性进行性的结缔组织病变,在患者发病之后,患者的肌腱附着点会出现异常骨化,而髋关节则是这种病症最为常见的受累部位,因此也说明髋关节病变是强直性脊柱炎患者发生残疾的一个主要致病因素。
所以临床要重视对强直性脊柱炎髋关节病变的治疗工作,针对这种病症的治疗,要坚持及早发现及早治疗的原则。所以本文主要分析为患者实施超声诊断所发挥的价值。临床研究认为,对患者早期通过X线进行诊断很难对患者病症进行筛查,而常规CT诊断和MRI诊断又存在着各自的优点和缺点,比如前者虽然能够清晰地观察到患者的骨皮质和骨小梁的结构,但因为诊断当中所涉及到的辐射剂量较大,因此容易导致患者产生一些严重的机体反应。而MRI虽然对机体组织具有较高的敏感度,可了解患者的关节滑膜和关节囊具体状况,但是应用的过程中价格过于昂贵,导致诊断很难普及。最近几年因肌肉的骨骼超声技术在不断发展,使得超声应用在临床检查当中的频率也越来越多。通过超声诊断可以清晰地了解患者的股骨头关节软骨和骨皮质的状况,及早发现强直性脊柱炎髋关节病变具有典型的价值和意义。而对本文结果进行分析能够看出:(1)65例疑似病例最终确诊强直性脊柱炎髋关节病变63例,经超声检查诊断出60例,诊断的敏感度为95.24%,特异度为100.00%,准确度为95.38%,超声诊断情况和最终确诊相比无统计学差异性(P>0.05)。这充分证实应用超声诊断强直性脊柱炎髋关节病变具有良好的敏感度、准确度和特异度,可充分适用对临床病症的诊断;(2)在髋关节病变类型的诊断方面,超声诊断和临床最终确诊相比也无明显统计学差异(P>0.05)。这能够说明通过超声诊断髋关节病变类型方面可以有效的对患者病变类型进行鉴别,因此进行临床诊断时,可更好了解患者具体的病变状况,为提供相关的治疗方案提供可行的依据;(3)超声确诊的60例病例的病变中3例累及单侧髋关节,57例累及双侧髋关节,患者存在典型的影像学特征。这可以表明通过超声诊断强直性脊柱炎髋关节病变能有效地了解患者的髋关节病变局部的状况,判断患者的影像学表现,说明其诊断价值可观。
综上所述,临床通过超声诊断能够清楚地观察到强直性脊柱炎髋关节病变的具体状况,通过这种手段可有助于早期发现强直性脊柱炎髋关节病变,诊断具有较高的效果,和最终病理确诊之间无差异,可作为主要的辅助诊断手段。

