盆底重建与盆底康复治疗仪用于女性盆底功能障碍性疾病中的效果探讨
何亚琼
(南华大学附属长沙中心医院,湖南长沙 410004)
盆底功能障碍性疾病是指由于盆底组织损伤或薄弱而影响女性生活质量的一类疾病[1],高发于分娩后女性群体,原因在于受妊娠和分娩影响,患者的子宫内各韧带受到牵扯、牵拉,分娩后盆底功能重建锻炼缺乏,导致各韧带弹性恢复力下降;患者随着年龄的增长,韧带逐渐松弛,盆底肌肌力减弱,导致宫腔内脏器脱垂,以及出现压力性尿失禁状况,对患者性生活质量和日常生活差生较大阻碍[2]。目前临床上主要采用手术或盆底肌肉康复治疗,其中传统的术式以经阴道为主,手术风险大,复发率高。而在盆底整体理论及吊床理论的指导下,盆底重建术用于盆底功能障碍性疾病的治疗研究逐渐增多,同时盆底康复治疗也为盆底功能障碍的改善提供了进一步保证[3]。基于此,本研究拟探讨盆底重建联合盆底康复治疗仪治疗盆底功能障碍性疾病的临床效果,以期为临床治疗盆底功能障碍性疾病提供参考依据。
1 资料与方法
1.1 一般资料 选取2020 年1 月~2020 年12 月在我院诊治的盆底性功能障碍性患者80例,按照患者不同的治疗方法分为对照组和观察组各40 例。对照组年龄34~56(46.29±5.61)岁,体重指数22~29(25.28±2.17)kg/m2,孕1~6(3.54±0.46)次,产1~4(2.31±0.21)次,脱垂分度:Ⅱ11 例、Ⅲ20 例、Ⅵ9 例;尿失禁14 例、盆腔疼痛15 例、性功能障碍11 例;观察组年龄35~57(46.31±5.64)岁,体重指数22~30(25.16±2.20)kg/m2,孕1~6(3.51±0.48)次,产1~5(2.37±0.22)次,脱垂分度:Ⅱ14 例、Ⅲ16 例、Ⅵ10 例;尿失禁13例、盆腔疼痛16例、性功能障碍11例。两组年龄、体重指数、孕次等一般资料差异无统计学意义(P>0.05),具有可比性。
1.2 诊断标准 参照美国妇产科学院《盆腔器官脱垂临床实践指南》、中华医学会妇产科学分会妇科盆底学组制定的《盆腔器官脱垂的中国诊治指南(2020 年版)》[4]中的相关诊断标准,并于产后42 天经会阴肌肉测试诊断。
1.3 纳入标准 符合上述诊断标准;年龄大于18 岁;具有手术指征患者;盆底器官脱垂Ⅱ~Ⅵ患者;自愿加入本研究,且患者即其家属均签署知情同意书。
1.4 排除标准 产前有SUⅠ、POP、泌尿生殖系统感染或具有相关手术史者;有第二产程延迟、产后恶露持续存在者;合并生殖系统良恶性肿瘤者;肝肾等严重疾病者;认知有问题、痴呆、依从性差者;有盆底肌训练或生物反馈治疗史患者。
1.5 治疗方法 两组术后均行盆底康复治疗仪治疗:根据患者状态设置相应的仪器参数进行治疗,前期连续30 天每天进行20min 的生物反馈治疗,后期加强参数值进行治疗,每周治疗2次,疗程为45天。
1.5.1 对照组 患者采用腹腔镜下子宫高位骶韧带悬吊术:术前行宫颈液细胞涂片检查,排除宫颈癌变可能,术前用高锰酸钾稀释液坐浴预防生殖道炎症;术前使用药物或灌肠清理肠道;对患者实行全身麻醉,选择腹部穿刺点穿刺后建立人工气腹,沿骶韧带外侧切口盆腔腹膜,根据术前商讨方案决定是否子宫全切,衡量坐骨棘水平,使用1-0 可吸收缝合线以折叠缝合方式缝合骶韧带,骶韧带缝合完成后将其固定在主骶韧带与同侧阴道顶位置。
1.5.2 观察组 患者采用盆底重建术:术前排除宫颈癌变可能、使用高锰酸钾稀释液坐浴预防生殖道炎症、清理肠道、实施全身麻醉;患者取截石位,大腿屈膝与桌面成90°,牵拉宫颈暴露阴道内膨出部位,使用水分离术分离膀胱阴道间隙;切开阴道前壁,避免宫颈耻骨筋膜损伤,进一步扩大膀胱间隙与阴道旁间隙;于平尿道口、闭孔前内侧做双侧皮肤切口,穿刺锥通过闭孔穿过坐骨及两侧耻骨经阴道膀胱间隙传出;另一穿刺锥经皮肤切口下方(2cm)进入,过阴道膀胱间隙经坐骨棘下方穿出,置入网片,将宫颈及宫颈耻骨筋膜与网片固定,缝合阴道前壁切口;于肛门外3cm及下3cm作皮肤切口,穿刺锥刺入(避开直肠),于骶棘韧带于坐骨棘下方穿出,置入网片,锁边缝合阴道后壁。
1.6 观察指标
1.6.1 手术相关情况[5]术中出血量、手术时长、导尿管滞留时间、术后排气时间。
1.6.2 盆底功能指标[6]采用美国妇产科学会盆底器官脱垂评价系统(POP-Q)进行分度指示点测量C点、Ba点、TⅤL。
1.6.3 性生活质量 采用生活事件量表(LES)对患者的性生活情况进行评判,性生活项目分值15 分,有效:LES评分≥8分,无效:LES评分<8分。
1.6.3 盆底肌肌力恢复[6]盆底肌力分级应用会阴肌力测定法GRRUC 法进行检测,根据会阴肌肉收缩持续时间进行分级,若肌肉无收缩则为0级;若肌肉颤动,仅收缩一次且持续时间<1s,则为Ⅰ级;若肌肉收缩不完全,收缩2次,且均维持2s,则为Ⅱ级;若患者肌肉完全收缩,不存在抗阻力,收缩2 次,且均维持3s,则为Ⅲ级;若患者肌肉完全收缩,轻微对抗,收缩4次,且均维持4s,则为Ⅳ级;若患者肌肉完全收缩,存在持续对抗,收缩5 次,且持续时间均>5s,则为Ⅴ级。
1.6.4 生活质量评分[7]以SF-36 表衡量患者综合生活状态,总分值为100 分,分数越高,表示生活质量越好。
1.6.5 焦虑评分/抑郁评分[8]使用焦虑/抑郁评分量表(SAS/SDS),评价患者负面情绪的发展情况,经回访的分值越低,表示患者心理状态越好,负面情绪存在性越低。
2 结果
2.1 手术相关情况比较 观察组术手术各类相关情况数据值结果均低于对照组(P<0.05)。见表1。

表1 两组患者手术相关情况比较
2.2 盆底功能 治疗前,两组患者的POP-Q各指标无统计学意义(P>0.05)。治疗后,两组患者的C 点、Ba 点、TⅤL 各值较治疗前均有所改善(P<0.05),且观察组治疗前后的改善差值高于对照组(P<0.05)。见表2。
表2 两组患者治疗前后C点、Ba点、TⅤL各值比较(,cm)
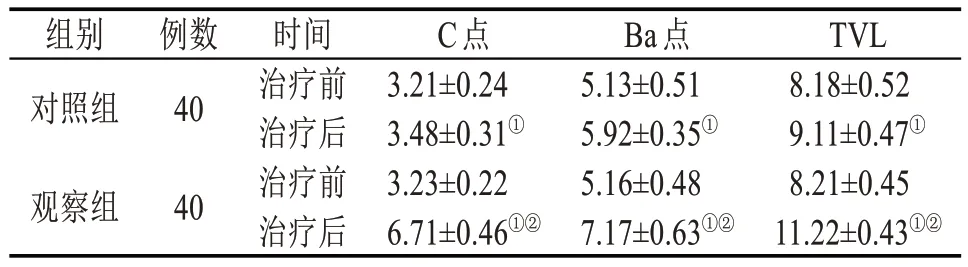
表2 两组患者治疗前后C点、Ba点、TⅤL各值比较(,cm)
注:与治疗前比较,①P<0.05;与对照组比较,②P<0.05
2.3 性生活质量、肌力 治疗前,两组患者的性生活质量评分和肌力等级无统计学意义(P>0.05)。治疗后,两组患者的性生活质量评分和肌力等级较治疗前均提高(P<0.05),且观察组性生活质量评分和肌力等级高于对照组(P<0.05)。见表3。
表3 两组患者治疗前后性生活质量和肌力比较()
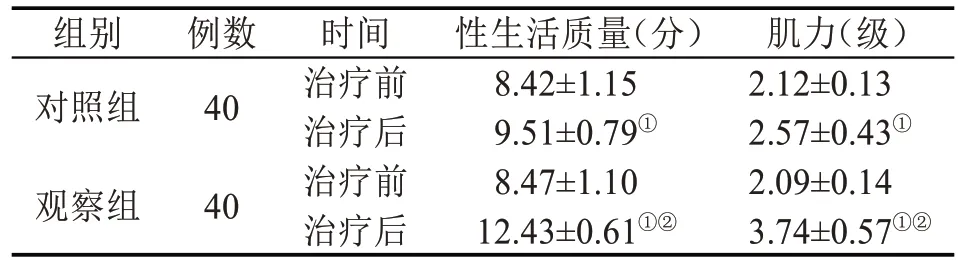
表3 两组患者治疗前后性生活质量和肌力比较()
注:与治疗前比较,①P<0.05;与对照组比较,②P<0.05
2.4 评分指标比较 治疗前,两组患者的生活质量及情绪评分差异无统计学意义(P>0.05)。治疗后,两组患者的生活质量较治疗前升高(P<0.05),情绪评分较治疗前降低(P<0.05),且观察组治疗后的生活质量及情绪评分均优于对照组(P<0.05)。见表3。
表4 两组患者治疗前后生活质量及情绪评分比较(,分)

表4 两组患者治疗前后生活质量及情绪评分比较(,分)
注:与治疗前比较,①P<0.05;与对照组比较,②P<0.05
3 讨论
盆底功能障碍性疾病是由多种原因导致盆底支持结构薄弱,进而盆腔脏器移位,引发其他盆腔器官的位置和功能异常,主要包括盆腔脏器脱垂、压力性尿失禁和性功能障碍等,其中肥胖、多产次、难产、糖尿病、巨大儿等是加重盆底组织损伤的重要因素[9]。女性在妊娠过程中逐渐增大的子宫使身体重心轴发生改变,腹腔压力对盆底产生较强的压力,盆底肌肉持续受压而逐渐松弛;第二产程延长、多产及会阴裂伤则会导致盆底及尿道横纹肌损伤,但该类损伤大部分为可逆性损伤,一般可通过缩肛运动、产后锻炼等进行恢复,但大多女性产后对盆底肌肉无法正确识别而造成锻炼效率低下,诱发PFD,而中老年女性的阴道壁组织胶原含量降低,肛提肌裂隙增宽或断裂左右侧耻骨直肠肌明显不对称耻尾肌拉长变薄,盆底肌生理横截面面积减小、肌肉纤维化导致盆底及尿道周围肌肉松弛,收缩能力降低,盆腔器官支撑减弱,引发PFD[10]。
女性正常盆底可以维持阴道紧缩度、盆腔器官正常位置及尿道括约肌和直肠括约肌正常功能,但其功能的维持需要完整的肌肉、结缔组织和神经的相互作用,而肛提肌群在盆底支持中起最主要作用,其中70%为Ⅰ类肌纤维,30%为Ⅱ类肌纤维。Ⅰ类肌纤维主要维持静息条件下的支持功能,肌力下降则表现为漏尿、POP;Ⅱ类肌纤维主要维持动态条件下的盆底支持功能肌力低下表现为性功能障碍和控尿能力下降。盆底Ⅰ、Ⅱ类肌纤维拉伸、损伤造成日后发生POP 和SUⅠ,严重影响女性患者工作与生活。因此,及时有效的防治PFD有重要的积极意义。
目前,临床上治疗盆底功能障碍性疾病主要包括盆底康复治疗与手术治疗两种。盆底康复治疗主要应用于轻、中度或不能耐受手术和不愿意接受手术治疗的患者。女性盆底康复治疗仪是通过对腹壁和阴道内进行一定强度的电刺激,使盆底肌肉被动收缩,并经肌电图等形式把肌肉活动的信息转化成听觉和视觉信号反馈给患者进行生物反馈盆底肌训练,形成条件反射,对盆底肌肉收缩活动进行训练,增加盆底肌肉肌力和弹性,使盆底肌肉功能逐渐恢复,从而减轻患者症状。
盆底手术应以重建盆底结构、修复盆底缺陷、维持盆底解剖、用组织替代物为治疗基本原则,进而最大限度地恢复盆底功能。传统盆底手术以缓解盆底功能障碍性疾病患者的临床症状为主,其包括阴道修补术、子宫切除术等,但术后复发的比例较高,部分患者需实施二次手术。另外,传统手术应用于老年患者,因其伴发疾病较多,机体免疫功能减退,手术风险较大。本研究采用的腹腔镜下高位子宫骶韧带悬吊术,通过缩短已经松弛的骶韧带,增加子宫支持力量,促使脱垂的子宫归位。具有切口小、出血少、恢复快、盆腔粘连发生少等优点。但其主要适用于重度子宫脱垂患者。
近年来,随着妇产科学的快速发展,新型盆底材料的应用、手术器械的更新换代及盆底解剖理论的深入研究,许多盆底修补与重建手术逐渐出现。盆底重建术是一种以吊床与盆底整体理论为指导的手术方案。其通过补片或无张力阴道吊带来悬吊及修补松弛的盆底组织,并使用对机体零损伤的合成材料取代受损组织,进而对盆底架构实现重建。不仅具有弹性效果,还不容易产生排斥反应。盆底重建术可以从前、中、后对盆底进行重建,全面纠正盆底缺陷,能够避免传统手术所导致的生殖器官扭曲、解剖移位,加固子宫主韧带、膀胱宫颈韧带,避免阴道前壁的压力增加所导致的阴道前壁明显膨出,术后并发症明显减少。此外盆底重建术通过植入妇科组织修补片,起到恢复盆腔解剖结构的效果,而修补片可增强前盆腔耻骨宫颈韧带、盆腔骶棘韧带以及中盆腔盆筋膜腱弓,最终起到全面修补盆底的作用[11]。
本研究结果显示,观察组各相关手术情况指标值均远低于对照组患者;观察组POP-Q 评价系统中,治疗后C 点、Ba 点、TⅤL 各值均高于对照组;在评分系统中,观察组治疗后生活质量评分和性生活质量评分值均高于对照组,焦虑评分和抑郁评分均低于对照组;肌力测定中,观察组治疗后的肌力测定水平也高于对照组。充分显示该术式的优势:①可有效处理子宫脱垂,加快盆底肌力恢复,减少对日常生活的影响。②通过子宫解剖复位达到功能恢复,能有效改善尿失禁、下腹胀痛不适及性功能障碍。③可从后、中、前多方位、多角度重新构建盆底结构,有助于纠正盆底缺陷,降低复发率。④不需开腹,出血少、切口小、术后控尿效果好。可保留子宫等正常组织,更加适宜体质虚弱、患有内科疾病或手术耐受性较低的患者。⑤可避免扭曲生殖器官而造成解剖移位,利于加固膀胱宫颈韧带、子宫主韧带,预防由阴道前壁压力加大造成的阴道前壁膨出,并发症发生率低。
综上所述,盆底康复治疗仪用于盆底重建术,对女性盆底功能障碍性疾病有明显的治疗优势,有效改善手术情况,加速恢复,提高性生活质量、生活质量和盆底肌力,提高盆底器官脱垂评价系统结果,对患者术后的生活改善具有积极意义。但本研究存在样本量小,研究结果缺乏代表性,因此针对本次研究课题,需进一步收纳大量样本,再次证实结果的真实性和实用性。

