单孔与多孔腹腔镜胃癌根治术安全性及有效性的Meta分析
刘华兵,曾 宇,史亚波,涂建华,廖传文
(1.南昌大学医学院,江西 南昌,330036;2.江西省人民医院胃肠外科)
胃癌的全球发病率与死亡率分别排名第五、第四,好发于东亚国家。据统计,2020年全球估计有76.9万人死于胃癌,新增胃癌患者至少100万例[1]。随着内窥镜检查的普及,早期胃癌的检出率越来越高,治疗方式也层出不穷,而腹腔镜手术仍是胃癌综合治疗中的主要手段。1994年Kitano等[2]报道了第一例腹腔镜早期胃癌根治术,因其侵袭性小、良好的肿瘤学效果而被国内外学者广泛应用。大量随机对照研究证明,传统腹腔镜手术用于治疗早期、局部进展期胃癌的长期肿瘤学疗效与开腹手术相当[3-5]。近年,随着微创理念的深化、手术技术的提高、腹腔镜器械的改进,单孔腹腔镜手术应运而生。单孔腹腔镜手术更加微创,具有疼痛轻、康复快、更美观等潜在优势,备受外科医生青睐。2011年Omori等[6]首次报道单孔腹腔镜胃癌根治术治疗胃癌,此后有多项研究表明,该术式安全、可行,尤其应用于远端胃切除[7-9]。但因操作空间狭窄、器械碰撞、视野受限、缺乏张力等问题,临床应用并不多见。目前单孔腹腔镜手术治疗胃癌尚未达成共识,且研究结果间存在较大差异。因此,本文采用Meta分析的方法,系统分析经脐单孔腹腔镜胃切除术(single port laparoscopic gastrectomy,SLG)与传统多孔腹腔镜胃切除术(multi-port laparoscopic gastrectomy,MLG)治疗胃癌的安全性与有效性,以期为临床医师选择最佳手术方式提供参考。
1 资料与方法
1.1 检索策略 中文文献在维普、万方、中国知网、中国生物医学文献服务系统数据库中检索,检索词为“胃癌/胃肿瘤”“单孔/单切口”“腹腔镜”。英文文献在Embase、Cochrane Library、PubMed数据库中检索,检索词为“stomach/gastric cancer/tumor/carcinoma/neoplasm”“single port/single incision”“laparoscopic/laparoscope”。检索时间为建库至2022年4月,并且追溯所获文献的参考文献,以确保不遗漏重要文献。
1.2 文献纳入与排除标准 纳入标准:(1)研究对象已行胃镜活检,病理证实为胃癌;(2)SLG或MLG;(3)结局指标为手术时间、术中出血量、腹部切口长度、清扫淋巴结数量、中转率(单孔中转多孔或开腹手术,多孔中转开腹手术)、术后首次排气时间、疼痛控制次数、住院时间、术后并发症发生率,纳入文献至少包含其中一项指标。排除标准:(1)研究对象为胃间质瘤或良性肿瘤;(2)文献中患者通过腹腔镜行“减孔”或“单孔+1”手术;(3)对于重复病例的研究,选择质量较高、数据更详细的文献。
1.3 文献质量评价 2名研究者对纳入文献的质量进行独立评价,若有分歧则讨论解决,必要时由第3名研究者参与评价。随机对照研究采用改良Jadad量表进行质量评价,评分≥4分为高质量研究;非随机对照研究采用纽卡斯尔-渥太华量表进行质量评价,评分≥5分为高质量研究[10-11]。
1.4 数据提取 2名研究者独立提取数据,若有出入,则向第3名研究者征求意见。提取数据包括:第一作者、发表年份、文献类型、样本量、BMI、手术时间、术中出血量、腹部切口长度、清扫淋巴结数量、中转率、术后首次排气时间、疼痛控制次数、术后住院时间、术后并发症发生率等有效数据。若文献中应用中位数和极差描述数据,则按Hozo等[12]介绍的方法将其转换为均数和标准差。
1.5 统计学处理 应用RevMan 5.3软件进行Meta分析。采用Q检验进行异质性检验,并用I2检验评价异质性大小。若P≥0.05,I2≤50%,则认为研究间异质性较小,采用固定效应模型;若P<0.05,I2>50%,则认为研究间异质性明显,采用随机效应模型,同时利用敏感性分析、亚组分析查找异质性来源。效应量采用均数差(mean difference,MD)或比值比(odds ratio,OR)、95%可信区间(confidence interval,CI)表示,P<0.05为差异有统计学意义。本研究纳入文献少于10篇,故未做漏斗图评价发表偏倚[13]。
2 结 果
2.1 纳入文献特征及质量评价 按照检索策略获得文献629篇,最终纳入8篇[14-21],共957例患者,其中SLG组438例,MLG组519例。文献筛选流程见图1。纳入文献中,英文文献5篇,中文文献3篇,其中随机对照研究2篇,回顾性对照研究6篇。纳入文献的基本信息见表1,文献质量评价见表2、表3。
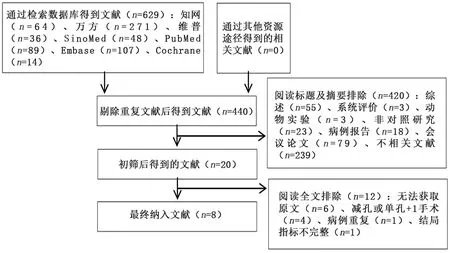
图1 文献检索流程图
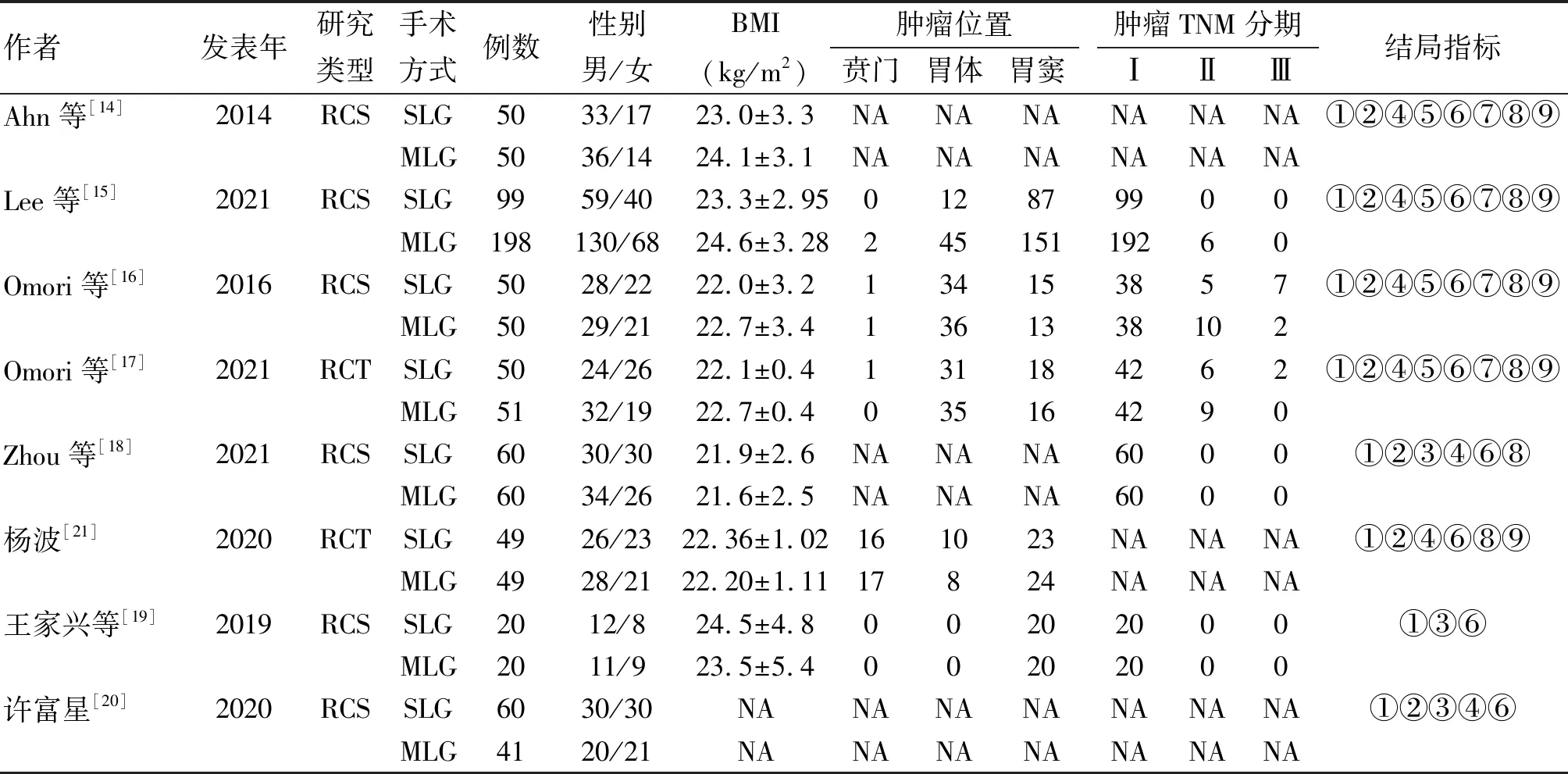
表1 纳入文献的基本特征

表2 改良Jadad量表质量评分

表3 纽卡斯尔-渥太华量表质量评分
2.2 Meta分析结果
2.2.1 手术时间 8项研究[14-21]均报道了手术时间,各研究间存在明显异质性(P<0.00001,I2=98%)。采用随机效应模型分析,结果显示,两组手术时间差异无统计学意义(MD=5.54,95%CI: -18.51~29.59,P=0.65),见图2。
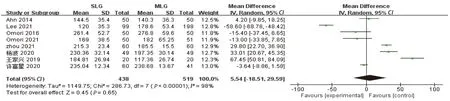
图2 两组手术时间的Meta分析
2.2.2 术中出血量 7项研究[14-18,20--21]报道了术中出血量,各研究间存在明显异质性(P<0.00001,I2=95%)。采用随机效应模型分析,结果显示,SLG组术中出血量少于MLG组(MD=-26.35,95%CI: -47.80~-4.90,P=0.02),见图3。
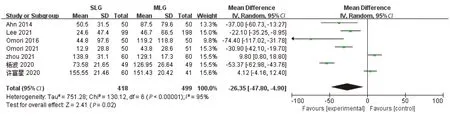
图3 两组术中出血量的Meta分析
2.2.3 腹部切口长度 3项研究[18-20]报道了腹部切口长度,各研究间存在明显异质性(P<0.00001,I2=97%)。采用随机效应模型分析,结果显示,SLG组腹部切口长度短于MLG组(MD=-4.99,95%CI: -6.50~-3.49,P<0.00001),见图4。
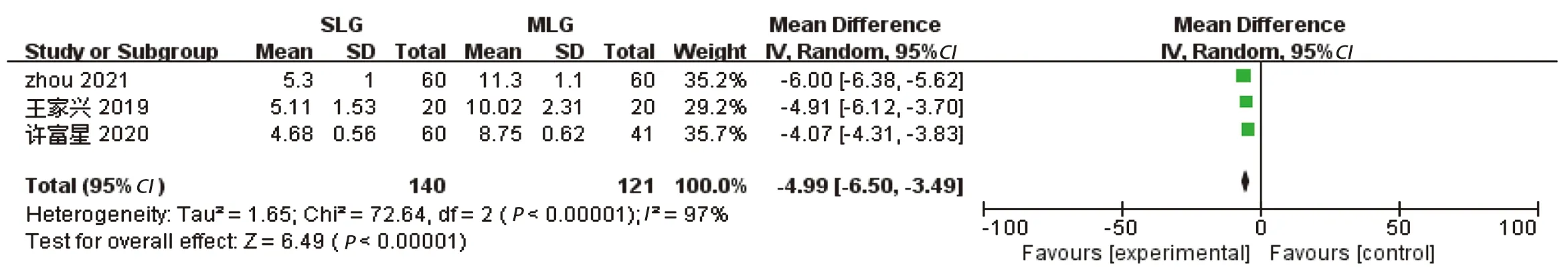
图4 两组腹部切口长度的Meta分析
2.2.4 清扫淋巴结数量 7项研究[14-18,20-21]报道了清扫淋巴结数量,各研究间无明显异质性(P=0.40,I2=4%)。采用固定效应模型分析,结果显示,SLG组清扫淋巴结数量少MLG组(MD=-0.61,95%CI:-1.11~-0.10,P=0.02),见图5。
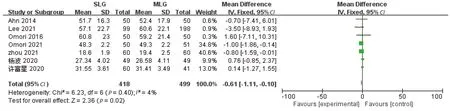
图5 两组清扫淋巴结数量的Meta分析
2.2.5 术中中转率 4项研究[14-17]报道了中转率,各研究间无明显异质性(P=0.34,I2=0)。采用固定效应模型分析,结果显示,两组中转率差异无统计学意义(OR=1.01,95%CI:0.14~7.29,P=0.99),见图6。
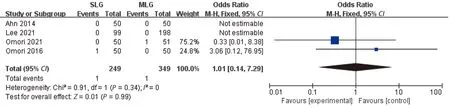
图6 两组术中中转率的Meta分析
2.2.6 术后首次排气时间 8项研究[14-21]均报道了术后首次排气时间,各研究间存在明显异质性(P<0.00001,I2=99%)。采用随机效应模型分析,结果显示,两组首次排气时间差异无统计学意义(MD=-0.35,95%CI:-1.06~0.35,P=0.33),见图7。
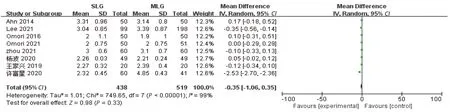
图7 两组术后首次排气时间的Meta分析
2.2.7 疼痛控制次数 4项研究[14-17]报道了术后疼痛控制次数,各研究间存在明显异质性(P=0.002,I2=80%)。采用随机效应模型分析,结果显示,SLG组疼痛控制次数少于MLG组(MD=-1.04,95%CI:-1.89~-0.19,P=0.02),见图8。

图8 两组疼痛控制次数的Meta分析
2.2.8 术后住院时间 6项研究[14-18,21]报道了术后住院时间,各研究间存在明显异质性(P=0.002,I2=73%)。采用随机效应模型分析,结果显示,两组术后住院时间差异无统计学意义(MD=-0.15,95%CI:-0.87~0.57,P=0.68),见图9。
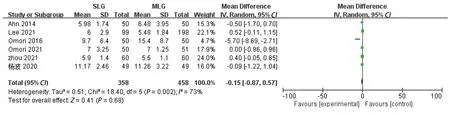
图9 两组术后住院时间的Meta分析
2.2.9 术后并发症发生率 5项研究[14-17,21]报道了术后并发症发生率,各研究间无明显异质性(P=0.63,I2=0)。采用固定效应模型分析,结果显示,两组术后并发症发生率差异无统计学意义(OR=0.67,95%CI:0.45~1.02,P=0.06),见图10。
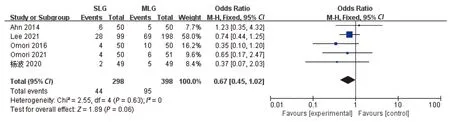
图10 两组术后并发症发生率的Meta分析
2.3 敏感性分析 对异质性较大的结局指标逐项剔除指标中的单篇文献进行敏感性分析。其中手术时间、术后首次排气时间逐项剔除各篇文献后异质性无显著改变,提示结果稳定。腹部切口长度[18]、术后住院时间[16]、疼痛控制次数[15]在分别剔除某篇文献后,数据无明显异质性,改用固定效应模型分析,最终结果未发生改变。术中出血量在进行敏感性分析及按研究类型、淋巴结清扫范围进行亚组分析后异质性无明显改变,但在剔除Omori等[16]后研究结果发生改变(P=0.06)。因该研究与其他研究在纳入与排除标准、手术方式及数据统计方面无明显差异,因此最后纳入该研究并采用随机效应模型分析。
3 讨 论
胃癌在我国发病率较高,但早期症状不明显,难以察觉。随着人们对自身健康的重视,早期胃癌的发现率逐年上升[22],加上患者美容需求的提高,早期胃癌的发现促进了微创技术的发展。为积极响应“微创化、精准化”的胃癌手术理念,最大程度地减少腹腔镜手术创伤,单孔与减孔腹腔镜手术等新型微创技术逐渐涌现[23]。单孔腹腔镜手术切口经过腹白线,几乎无肌肉损伤,极少出现穿刺孔并发症,并可通过脐部自然褶皱隐藏切口瘢痕,已广泛应用于阑尾切除术、结肠癌手术、胆囊切除术等[24-26]。但相较传统的MLG,通过约3 cm长的绕脐切口进行血管周围淋巴结清扫、消化道重建均具有极高的技术难度与复杂性。自2010年江志伟等[27]利用自制单孔装置首次在国内报道经脐单孔腹腔镜远端胃次全切除术以来,SLG在我国胃肠领域已有10余年历史,但仅有少数医疗机构开展。由于技术难度较大,手术安全性、肿瘤学根治效果一直令人担忧,而且腹腔引流管是否常规放置仍存在争议。因此,我们通过对纳入的临床对照试验进行系统评价,以分析SLG的围术期安全性与临床疗效,并与MLG进行对比分析,以期更好地指导临床实践。
本Meta分析共纳入8项研究,客观比较两种术式治疗胃癌的有效性与安全性。结果表明,SLG组与MLG组手术时间差异无统计学意义,但其结果存在异质性。分析原因可能除潜在的选择偏倚外(如患者BMI、肿瘤大小、分期及胃切除方式等),还与术者技术熟练程度、器械规格等相关。Kang等[8]报道,外科医生行单孔腹腔镜下远端胃癌根治术的学习曲线为30例,达到学习曲线后手术时间平均(118±34.5)min,与大多数腹腔镜远端胃切除术的手术时间相当或更快。但这些结果只在少数具有先进腹腔镜技术的外科医生精心挑选患者后才能实现,因为这些术者具备丰富的多孔或减孔手术经验,且经过了漫长的学习曲线。SLG组术中出血量少于MLG组。与传统MLG不同,SLG的器械置入部位集中,一定程度上避免了腹腔镜带来的视觉差异[14]。此外,腹腔镜支架的应用使得手术可以由主刀单独完成,避免了助手与扶镜手的影响,这将有助于主刀术中更精确地移动手术器械,并减少震颤与错误牵拉,从而减少出血[8,28]。
淋巴结清扫数量是决定肿瘤根治性程度与远期预后的关键因素。尽管多项研究表明,SLG与MLG的淋巴结清扫数量差异无统计学意义,但本研究合并分析后显示,SLG组淋巴结清扫数量少于MLG组。与MLG相比,脐部位于胰上区淋巴结的下方、更垂直的位置,在单孔腹腔镜下施行淋巴结清扫极其困难[29-30]。近年,随着软式内镜、可弯曲抓钳、可旋转切割闭合器、吲哚氰绿与纳米炭注射淋巴结示踪技术的出现,将有望改善淋巴结清扫效率[31-33]。《NCCN临床实践指南:胃癌2020.V2》[34]指出,胃癌D2淋巴结清扫目标是至少清扫16枚或以上淋巴结,本研究纳入的文献淋巴结清扫数量均大于16,因此SLG在肿瘤根治方面是切实可行的。纳入的文献中,5项研究进行了术后随访,但随访时间不一致,因此未进行汇总分析。其中Omori等[17]开展的随机对照研究分别对SLG组与MLG组进行了31.7(18.1~43.9)、31.6(18.8~45.7)个月的随访,发现两组无复发生存率相近;4项回顾性对照研究[16,18-19,21]也提示两组术后1年、2年、5年总生存率差异无统计学意义。从目前证据来看,尽管SLG组清扫淋巴结数量较少,但对远期预后并未产生显著影响。本研究结果显示,SLG组术后腹部切口长度、疼痛控制次数明显减少。SLG仅一个绕脐切口,无需额外增加或延长切口,术中可逐层缝合关腹,减少筋膜紧张,从而最大限度地减少手术对腹壁的损伤,利于术后减轻疼痛[17]。
两组术后首次排气时间、术后住院时间差异并无统计学意义。SLG微创化主要体现在腹壁切口少,但腹腔内手术步骤、手术创面及对肠管的牵拉并未明显减少,术后仍需常规禁食2~3 d,对排气时间、住院时间影响较小。本研究对两组术后总并发症也进行了汇总分析,结果显示,两组术后总并发症发生率差异无统计学意义,表明SLG是安全、可行的。本研究中纳入的研究对象均为精心挑选的早期或局部进展期胃癌,多无腹部手术史,且BMI<25 kg/m2,因此两组中转率差异无统计学意义[35]。
同时,本研究亦存在一定不足:(1)研究数量有限,缺乏随机对照试验及对两种术式远期随访结果的评估,结论具有一定的局限性;(2)各项研究肿瘤位置、大小、分期及淋巴结清扫范围不一致,可能导致研究间存在显著异质性;(3)纳入研究[17]是采用Hozo算法估算均数和标准差,可能导致测量偏倚。
综上所述,SLG在缩短腹部切口长度、减轻疼痛、减少出血方面更具优势,但淋巴结清扫数量少于MLG组,远期疗效不明确,尚需大样本、前瞻性、随机对照试验提供更高水平的证据。

