儿童抽动障碍160例回顾性临床特点分析
雷 爽,韩新民,宋宇尘,张永春
(1.江苏省中医院儿科,江苏 南京 210029;2南京中医药大学)
抽动障碍(tic disorder,TD)是一种于儿童和青少年时期起病,具有明显遗传倾向、以运动性抽动和/或发声性抽动为特征的神经精神疾病,可伴有诸多心理行为障碍,如注意缺陷多动障碍、强迫障碍、睡眠障碍和情绪障碍等[1,2]。据病程长短及抽动临床特征,可分为短暂性TD(TTD)、慢性TD(CTD)、Tourette综合征(tourette syndrome,TS)3种类型[1,2]。抽动障碍发病率有增高趋势,严重危害儿童身心健康。但家长、基层临床医师对于本病的认识还不足,易造成误诊、漏诊。本文对资料齐全的160例抽动障碍患儿情况进行回顾性总结,对照相关文献进行分析,进一步探讨本病的临床特点。
1 研究对象与方法
1.1 研究对象
2017-06~2019-07在江苏省中医院儿科门诊初次就诊,且符合DSM-5抽动障碍诊断标准[1,2]的患儿160例。
1.2 方法
1.3 统计学方法
采用SPSS 17.0统计软件包进行分析,正态分布的定量资料以均数±标准差()表示,采用单因素方差分析或成组t检验,偏态分布的定量资料以中位数M和四分位数(Q1,Q3)描述,采用Mann-Whitney U或Kruskal-Wallis H非参数检验。定性资料以[n(%)]表示,采用行×列表或四表格资料χ2检验。检验水准取α=0.05,以P<0.05为差异有统计学意义。
2 结果
2.1 一般资料
按病情分类,160例患儿中短暂性TD 23例(14.37%)、慢性TD 42例(26.25%)、TS 95例(59.38%)。男133例,女27例;男、女发病比率约为4.9∶1;年龄最小2岁,最大18岁,平均年龄(6.6±2.5)岁;病程最长10年,<1年22例,1~2年者67例,2~5年者64例,>5年者7例。经行×列表资料χ2检验及Kruskal-Wallis H检验显示TD常见3种类型短暂性TD、慢性TD、TS的性别及年龄分布差异无统计学意义(见表1、表2),发病年龄高峰段为5~8岁,即学龄期儿童多发。
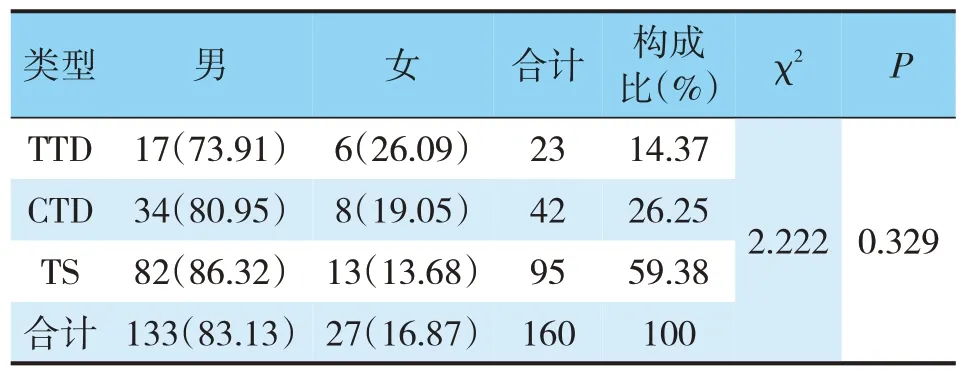
表1 TD类型及性别分布[n(%)]
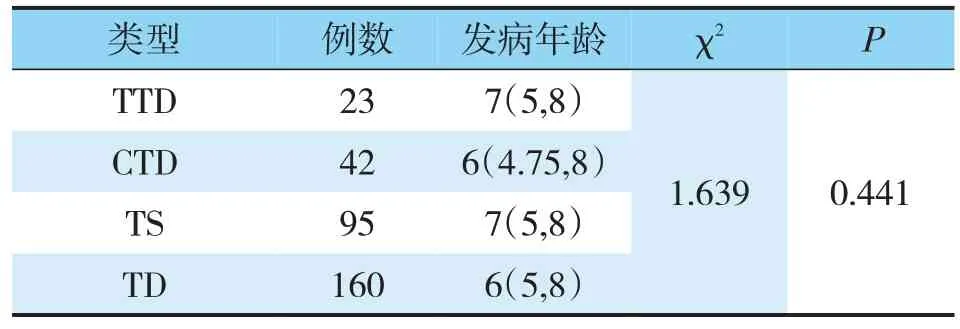
表2 TD及其各类型发病年龄特征[M(Q1,Q3)]
本资料中有52例(32.50%)有出生前后脑损伤史,包括出生低体质量、脐绕颈、出生窒息、黄疸、孕妇妊娠期呕吐较重、先兆流产、发育障碍等;15例患儿是剖宫产;18例(11.25%)患儿伴有家族史,其中有1例是双胞胎。
行×列表资料的 χ2检验显示,χ2=2.222,P>0.05,提示TD3种类型的性别分布差异无统计学意义。
Kruskal-Wallis H检验显示,χ2=1.639,P>0.05,提示TD3种类型的发病年龄差异无统计学意义。
2.2 首发症状
抽动障碍患儿首发症状多以眨眼等头面部运动性抽动为主,较为常见的形式有:眨眼98例(61.30%),耸肩15例(9.40%),吸鼻子12例(7.50%),摇头11例(6.90%),点头7例(4.40%),另外还有口部抽动如张口、噘嘴、咧嘴、扭脖子、皱眉、耸鼻子、鼓肚子、四肢抽动各3例;另有做鬼脸2例,下颌动、吸肚子、舔手、握手、腹肌抽动各1例。部分患儿以简单性喉中发声抽动形式首发共17例(10.60%),其中清嗓子13例,另外首发症状见干咳2例,秽语、重复语言各1例。
2.3 临床表现
抽动障碍抽动形式分为运动性抽动和发声性抽动两种。运动性抽动按照抽动部位不同进行分类,包括面部抽动、头颈部抽动、躯干抽动、四肢抽动。具体分析结果如下:面部抽动150例(93.75%),其中较常见的有眨眼110例(68.75%),吸鼻子33例(20.63%),耸鼻子30例(18.75%),努嘴30例(18.75%),歪 嘴19例(11.88%),张口19例(11.88%),眼上翻17例(10.63%),皱眉16例(10.00%);另外可见口角抽动9例,斜眼8例,扬眉7例,伸舌头6例,咧嘴3例;头颈部抽动有94例(58.75%),其中较常见的有摇头45例(28.13%),耸肩43例(26.88%)、点头21例(13.13%),另有做鬼脸7例,斜颈7例,甩头4例,仰头2例,扭脖子2例,伸脖子1例;躯干抽动有23例(14.38%),其中吸肚子13例,鼓肚子4例,阵发性吸气样动作3例,腹肌抽动2例,扭腰2例,挺胸1例,臀部抽动1例伴阵发性感觉肛门有气上冲;四肢抽动有42例(26.25%),其中常见甩手12例,抖脚11例,搓手、握拳、垫脚、甩胳膊各4例,举臂、手指动、四肢抖动各3例,舔手、拍脸、抖手、踢腿各1例。
由图5可知,随着发酵温度的不断增加,黄精酸奶的发酵酸度呈现不断上升的趋势,从76.9°T增加到96.8°T,较适宜的酸度为发酵温度41℃和42℃;通过感官评分得出,随着发酵温度的增加,黄精酸奶的感官评分表现为先上升后下降的趋势,当发酵温度为42℃时,感官评分最高。
发声性抽动共98例(61.25%),其中简单性发声常见,清嗓子为主占60例,发吭声29例;另外还有怪叫12例,干咳5例,发吼声4例,咂舌声2例,呼噜声2例。复杂性发声常见形式有:秽语7例,重复语言4例,模仿语言3例。
2.4 共病情况(见表3、表4)

表3 TD各类型的共病情况[n(%)]

表4 TD各类型的各共病发生情况[n(%)]
行×列表资料χ2检验显示,χ2=10.868,P<0.05,提示TD3种类型的伴共病情况不全相同,本例κ=3,检验水准α’=0.05/3=0.0167,将3组进行两两四表格的 χ2检验,结果显示:TTD与CTD:χ2=0.366,P>0.0167;TTD与TS:χ2=7.008,P<0.0167;CTD与TS:χ2=6.439,P<0.0167,可以认为TS的伴共病情况明显高于TTD、CTD,而TTD与CTD的共病情况差异无统计学意义。
TTD、CTD、TS较多见的共病为注意缺陷多动障碍(attention deficit hyperactivity disorder,ADHD)、情绪障碍、学习困难、睡眠障碍、破坏行为,经行×列表资料χ2检验显示,伴ADHD:χ2=7.809,P<0.05,提示3种类型伴ADHD的情况不全相同,将3组进行两两四表格的χ2检验,结果显示:TTD与CTD:χ2=1.415,P>0.0167;TTD与TS:χ2=6.420,P<0.0167;CTD与TS:χ2=2.829,P>0.0167,可以认为TS的伴ADHD情况明显高于TTD,而TTD与CTD、CTD与TS的伴ADHD情况差异无统计学意义。
2.5 诱发或加重因素
本组资料中有94例(58.75%)患儿病情受到外界各种因素影响,其中看电视(50%)、情绪紧张(37.20%)、感冒(35.10%)、过度疲劳或兴奋(29.80%)、学习压力大(29.80%)、打游戏(28.70%)、受到批评和指责(26.60%)、吃零食(25.50%),是病情诱发或加重的常见因素。
2.6 实验室检查
本研究共有81例患儿行血常规、尿常规、粪常规及肝肾功检查,结果显示均无异常。共有36例患儿尿多巴胺检查测定,其中正常者2例、异常者34例,数值介于106~306μg/24 h之间。有19例患儿行微量元素测定,其中正常者10例、异常者9例,7例表现为Zn元素低于正常范围,2例表现为Fe元素低于正常范围。有32例患儿行CT/MRI影像学检查,其中正常者29例、异常者2例,其中有1例表现为髓鞘发育不良、1例显示脑沟加深。有50例患儿行普通脑电图检查,3例行长程脑电图监测,其中正常脑电图50例、异常脑电图3例,表现为背景波的异常,或慢波增多。
2.7 耶鲁量表评分情况
耶鲁抽动障碍严重程度量表(yale global tic severity scale,YGTSS)是目前应用较多的反映抽动严重程度的评分量表。该量表基本信息主要来源于患儿或其他知情者如父母或其他监护人,也可将就诊时自己的观察作为依据,以问诊条目为线索,分别予各项以评分,结果见表5。

表5 各类型抽动障碍患儿耶鲁评分情况[M(Q1,Q3)]
Kruskal-Wallis H检 验 显 示 ,χ2=59.227,P<0.05,提示TD3种类型的耶鲁评分不全相同,将3组两两进行Mann-Whitney U检验,结果:TTD与CTD:Z=-0.873,P>0.05;TTD与TS:Z=-5.883,P<0.05;CTD与TS:Z=-6.237,P<0.05,可以认为TS的耶鲁评分显著高于TTD、CTD,而TTD与CTD的耶鲁评分差异无统计学意义,提示TS的抽动严重程度要高于TTD、CTD。
2.8 误诊情况
该组患儿追问病史,发现就诊前误诊共79例。以眨眼为主要症状的患儿有42例被误诊为“结膜炎”或“眼轮匝肌痉挛”。以肢体抽动为主要表现的患儿,有5例被误诊为“癫痫”,12例抽鼻子抽动被误诊为“慢性鼻炎”“急性鼻窦炎”。以清嗓子喉中发声为主要症状者有15例误诊为“咽炎”。干咳为主要表现者4例被误诊为“支气管炎”,1例误诊为“咳嗽变异性哮喘”。误诊率达49.38%,延误了早期诊断和治疗的最佳时机。
2.9 中医辨证分型分布情况
参考国家中医药管理局发布的《中医儿科临床诊疗指南·抽动障碍(修订)》[3]中的分型统计,见表6。

表6 各类型抽动障碍患儿中医辨证分型
3 讨论
抽动障碍的诊断在20世纪80年代初被引入中国,抽动障碍临床就诊率逐年增高,目前TD在中国儿童中是一种常见的神经精神疾病。就发病率而言,2016年国内的抽动障碍流行病学调查分析显示,TD的总患病率已达6.10%,其中TTD(1.70%)是最常见的抽动障碍,其次是CTD(1.20%),最后是TS(0.30%)[4]。在本组160例患儿中,TS是最常见的类型,TTD组23例(14.37%),CTD组42例(26.25%)、TS组95例(59.38%),且随着病情的发展,存在TTD转化为CTD及CTD转化为TS,这可能与大多数患儿就诊前存在疾病误诊或者漏诊有关。从本组资料显示,该病误诊率高达49.38%,以误诊为结膜炎、咽炎、鼻炎多见,究其原因是家长不重视或部分临床医生对本病的认识不够。
抽动障碍的病因尚不明确,发病机制复杂。复杂的神经生物学和遗传学机制,产前和围产期感染,以及环境因素被认为是相互作用的。既往研究表明,TD尤其是TS具有高度的遗传性,遗传率高达77%,但尚未确定TS的致病基因[5,6]。本组资料中52例(32.50%)有出生前后脑损伤史,18例(11.25%)伴有家族史,提示脑损伤及遗传因素在该病起病中有一定的作用。
临床流行病学调查发现抽动障碍男性明显多于女性[7],比例差异的原因尚不明确,本组病人男、女发病比例4.9∶1。抽动症状大多发生在18岁之前,通常在4~8岁之间,平均发病年龄小于7岁[8]。抽动的严重程度一般在10~12岁达到顶峰,然后逐渐减轻,有些在青春期晚期和成年初期有所缓解[9~11]。有报道显示60%~80%的TD患儿症状可持续到16岁以后,其中约23%会遗留为中重度抽动,严重影响患者的社会功能[12]。未治疗或治疗不当的TD的后果可能是严重的,包括重大的精神风险,如抑郁和自杀[13]。本组病例中,就诊年龄多集中在学龄期儿童,最小就诊年龄2岁,最大18岁,发病高峰集中在5~8岁。TS类型的耶鲁评分显著高于TTD、CTD,说明年龄越大、病程越长的患儿病情越严重,共患病也越多,来就诊的患儿有2例不能接受正常的学校教育,辍学在家。
本组患儿以头面部运动性抽动为首发症状居多,病程中临床表现以眨眼、鼻子动作、嘴部动作、肩部抽动较为多见,与文献报道相符[14]。文献指出抽动障碍的症状时轻时重,呈波浪式进展,新的抽动症状可以代替旧的抽动症状,或在原有抽动症状的基础上出现新的抽动症状,也可自然缓解一段时间[15]。有时病程较长、年龄较大的儿童在运动性抽动或发声后,可能会很快出现另一个动作,试图隐藏或掩饰抽动,使临床表现更加复杂和难以识别[16]。本组病例中病程超过5年的7例患儿,均表现为复杂性抽动,复杂性发声性抽动后连接一串动作,药物控制效果不佳。
关于本病的共患病研究显示,80%~90%的TS患者至少有1种共患病,58%的TS共患2种及以上精神障碍[17,18]。其中最常见的共患病是ADHD和强迫 障 碍(obsessive-compulsive disorder,OCD)[19,20]。其次为焦虑障碍、抑郁障碍、破坏性行为障碍等[21,22]。这些共患病会进一步影响患儿的学校和社会功能,降低患儿及家庭的生活质量[23,24]。在任何情况下,对常见共病的仔细评估是TD评估的重要组成部分。其中MINI Kid 5.0(迷你国际儿童和青少年神经精神病学访谈)是针对DSM-Ⅳ和ICD-10儿童和青少年精神疾病的一个简短、结构化的诊断访谈。使用MINI Kid 5.0对患有TD/TS的儿童和青少年进行常规的焦虑和抑郁筛查,已被中文翻译和验证,被中国儿童精神病专家高度推荐用于TD精神病共病的诊断[25,26]。通过使用常用神经精神评估量表对本组患儿分析显示,TS组共患病的发生率明显高于TTD、CTD组,说明TS类型病情最为复杂、严重。最常见的共患病是ADHD(38.10%),其次是情绪障碍(6.90%)、学习困难(6.30%),还有1例初筛疑诊为儿童精神分裂症,转诊至儿童精神专科医院就诊。
关于抽动障碍的诱发或加重因素,文献报道中大多认为在紧张、疲劳、压力、焦虑、兴奋,或发生感染性疾病的时候,抽动症状会加重,而在注意力集中、活动、放松、情绪稳定、睡眠时,抽动的频率会降低或消失[27~29]。本组病例中看电视和上呼吸道感染是诱发和加重的常见因素。所以应尽量避免诱发、加重因素,如避免看电视、打游戏,勿过劳或过于兴奋,健康饮食,给予正确的引导,减轻儿童心理负担,增加体质锻炼,避免感冒感染等。因此,药物治疗的同时,行为和心理治疗需要贯穿治疗过程。
在实验室检查方面,本组病例行血、尿、粪常规,肝肾功能及尿多巴胺检查等均未发现特征性改变。50例患儿行脑电图检查,也未发现特征性改变。关于抽动障碍实验室检查有无特异性指标,各有关文献报道不一致[30],有文献认为ADHD只能依靠临床特征进行诊断[31]。一般来说,原发性TD的诊断不需要脑电图、神经影像学、心理测试和实验室检查。实验室检查的结果可以显示非特异性异常,主要用于辅助诊断共病或排除其他疾病的可能性。目前对TD的诊断采用的是临床描述性诊断方法。
本组病例参考国家中医药管理局发布的《中医儿科临床诊疗指南·抽动障碍(修订)》[3]中的分型标准,发现以实证居多(70%),其中肝亢风动证、气郁化火证、痰火扰神证较为多见,虚实夹杂证(脾虚痰聚证)次之,虚证(阴虚风动证)少见。
在治疗方面,临床上用于临床治疗TD的经典药物有氟哌啶醇和泰必利,新型药物包括阿立哌唑、利培酮等[32]。本组患儿有105例服用西药病史,但大多数诉有不良反应,包括情绪变化、嗜睡、疲乏等,停药后病情反复,症状易反跳,或出现锥体外系副作用,影响了日常生活和学习。故越来越多寻求中医药治疗,中医药具有辨证论治、整体调节的优势,治疗疗效待进一步观察总结。目前抽动障碍中医诊疗指南已发行出版可供临床医生参考[3],尤其是针灸是治疗TD/TS的有效替代疗法[33,34]。后期将对病例中西医结合治疗的疗效情况作进一步研究分析。
总之,抽动障碍是儿童时期一种常见的神经精神疾病,病情反复难治,病程较长,尤其TS病情最复杂。对于患有轻度TD的儿童,可以首先或仅提供医学教育和心理支持,并应适当给予观察等待和定期随访。中重度TD的治疗可先尝试非药物干预,可将行为治疗与药物治疗相结合。然而,在整个治疗过程中都应提供医学教育和心理支持。所以应积极普及抽动障碍的科学知识,尤其是提高眼科、耳鼻喉科、保健科等相关科室临床医师对本病的认识,减少误诊误治,同时做好与家长、学校老师的沟通工作,以全面保障儿童身心健康。

