胰腺囊性病变和囊性综合征的影像诊断
王攀英,吴光耀
(深圳大学总医院放射科,广东 深圳 518071)
胰腺囊性病变和囊性综合征病变诊断较困难,在影像检查中时有发现,其中两者发现率腹部CT约2.8%,MRI 约20%[1]。本文现将胰腺囊性病变和囊性综合征病变的相关CT 和MRI 特征综述如下。
1 胰腺囊性病变
胰腺最常见的非肿瘤性囊性病变为假性囊肿;最常见的囊性肿瘤为浆液性囊腺瘤、含黏蛋白肿瘤[包括导管内黏液性乳头状肿瘤(intraductal papillary mucinous neoplasmas,IPMNs),黏液性囊腺瘤和囊腺癌]及实性假乳头状瘤(solid psudopapillary neoplasm,SPN)[2];其他少见胰腺囊性病变,包括真性上皮性囊肿、囊性胰岛细胞瘤或神经内分泌肿瘤及伴坏死囊变导管腺癌等。浆液性囊腺瘤和假性囊肿多为良性病变;黏液性肿瘤(IPMNs 和黏液性囊腺瘤)多具有恶变潜能;黏液性囊腺癌是明显恶性病变[3]。
影像学检查已广泛应用于胰腺囊性占位性病变的评估,其中MDCT 是其主要的成像方式,包括三维重建后处理技术,能改善其解剖结构、病变细节及特征的显示,还有助于评估囊性病变和胰管之间的关系,如对胰腺侧支型IPMNs 的诊断。MDCT 描述胰腺囊性病变准确率达85%,对其良恶性的鉴别准确率与MRI 相似[1],但其对病变钙化的检测率明显优于MRI;对鉴别小的微浸润癌与原位癌、描述小囊性病变细节及是否与导管交通等征象不如MRI[1],尤其是MRI 结合MRCP 是显示病变与导管是否交通的可靠方法[4];MRI 因无辐射已成为年轻胰腺囊性病变首选检查方法[5]。促胰液素增强MRCP 是通过静脉注射促胰液素刺激胰腺外分泌功能,有利于提高MRCP对导管解剖结构及与胰管交通的显示率,提高对小囊性胰腺病变的诊断价值。
1.1 胰腺假性囊肿 胰腺假性囊肿是胰腺或胰周液体聚集后被纤维组织包裹而成,是最常见的胰腺来源的囊性占位性病变,纤维组织包裹在急性胰腺炎发作4~6 周后形成。患者可有慢性酗酒史,伴腹痛、腹部压性痛肿块等。影像学上,胰腺假性囊肿表现为液体积聚,伴薄的均匀强化壁;壁可较厚且伴钙化,其内可有出血[5](图1)。胰腺假性囊肿应与黏液性囊腺瘤鉴别:两者部分影像特征重叠,患者病史有助于其鉴别诊断;胰腺假性囊肿形态常在短期内有所变化,而黏液性囊腺瘤生长缓慢,短期内变化不明显。胰腺假性囊肿还需与胰腺浆液性囊腺癌、IPMNs、囊性胰岛细胞及囊变的神经内分泌瘤等进行鉴别诊断[6]。
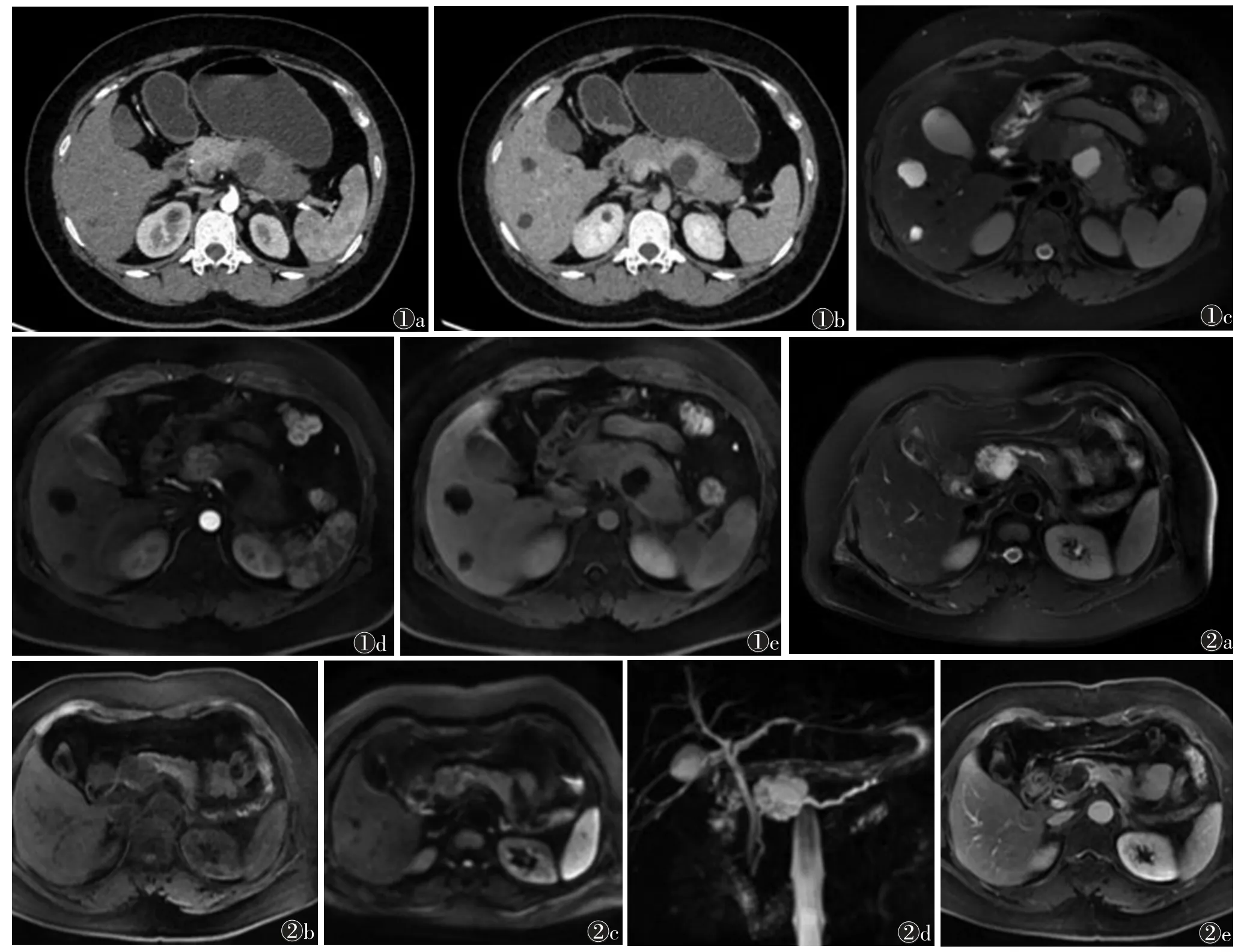
图1 肿块型胰腺炎合并胰腺假性囊肿CT 及MRI 图像。患者,女,41 岁。图1a,1b 分别为CT 增强扫描动脉期和延迟期,示胰腺体尾部延迟强化肿块,内部可见一未强化囊性灶;图1c 为T2WI,示胰腺体尾部病变呈稍高信号;图1d,1e 分别为MRI 增强扫描动脉期和延迟期,病变呈延迟强化,囊性灶未见强化 图2 导管内黏液性乳头状肿瘤(IPMNs)MRI 图像。患者,女,54 岁。图2a,2b 分别为T2WI、T1WI,示胰腺颈部一囊性占位性病变,内部可见分隔,远端胰管可见扩张;图2c 为DWI,示病灶未见弥散受限,图2d 为MRCP,示病变与主胰管相通,图2e 为MRI 增强扫描门脉期,示病变内部分隔轻度强化
1.2 IPMNs IPMNs 是一种来自胰导管上皮并产生黏蛋白的乳头状肿瘤,可为良性病变、小腺瘤或浸润性癌等,占所有胰腺囊性病变的20%~50%[1]。IPMNs以男性多见,常在无症状老年患者中偶然发现[4],常有主胰管阻塞与黏蛋白积聚,可导致胰腺炎反复发作或外分泌及内分泌功能不全[7]。IPMNs 分为3 种类型:①侧支型IPMNs,起源于侧支胰管,有不同程度恶变风险;②主胰管型IPMNs,是以主胰管为中心的囊性占位性病变,具有高度恶性风险;③联合型IPMNs,同时累及主胰管和侧支胰管,恶性风险高。
影像学上侧支型IPMNs 通常显示为囊性、非强化性病变,多位于钩突,主胰管不扩张,可伴钙化;主胰管型表现为主胰管弥漫性或节段性扩张,Vater 壶腹凸向十二指肠乳头,主胰管内可有无定形钙化,周围胰腺可萎缩;联合型IPMNs 包括主胰管和侧支胰管型IPMNs 特征[1]。
IPMNs 大小不等,直径可>3 cm,主胰管特征性扩张,外周壁增厚或强化,壁结节不强化;主胰管近端截断,远端胰腺萎缩和淋巴结肿大。高风险特征包括主胰管扩张≥1 cm 或更粗,实性壁结节强化和胆道梗阻[1]。侧支型IPMNs 与主胰管型IPMNs 在MRCP上显示较好(图2),而结节成分和壁厚的程度在增强扫描图像上显示最好[5]。具有壁结节和胰管扩张超过1 cm 或更大的IPMNs 需手术切除[1]。IPMNs 需与胰腺假性囊肿、黏液性囊腺瘤和囊腺癌,以及浆液性囊腺瘤等进行鉴别诊断。
1.3 胰腺浆液性囊腺瘤 胰腺浆液性囊腺瘤是一种良性肿瘤,内衬腺泡细胞产生富含糖原的浆液;多见于老年女性,男女比例为1∶4[2]。浆液性囊腺瘤常无症状,多为偶然发现;如有症状,可能出现上腹痛、触及肿块或体质量减轻等[3]。较大病变可引起主胰管受压移位等占位效应,并出现胆总管扩张、急性胰腺炎、黄疸和肝功能改变等。
影像上表现为边界清晰的分叶状肿块,由多个大小不等的囊(1~20 mm)组成,呈蜂窝状或海绵状,间隔较薄。与IPMNs 不同,浆液性囊腺瘤不与主胰管交通;可有钙化,钙化多为位于病灶中心,且多位于胰头;若合并Von Hippel Lindau(VHL)综合征,可多发[6](图3)。浆液性囊腺瘤恶性变罕见,常规推荐非手术治疗;建议6~12 个月复查1 次,直至病变大小稳定(2 年)。该病需与胰腺假性囊肿、黏液性囊腺瘤和囊腺癌、IPMNs 和胰腺上皮(真)囊肿进行鉴别诊断。

图3 胰腺浆液型囊腺瘤MRI 图像。患者,男,48 岁。图3a,3b 分别为T2WI、T1WI,示胰腺体部一多囊性占位性病变,内可见多发分隔;图3c 为DWI,示病灶未见弥散受限,图3d,3e 分别为MRI 增强扫描动脉期和延迟期,示病变内部分隔轻度强化 图4 胰腺黏液性囊腺癌合并IPMNs的CT 及MRI 图像。患者,男,44 岁。图4a,4b 分别为CT 平扫及增强扫描门脉期,示胰腺体尾部多发囊性灶,局部胰管可见扩张,增强扫描囊性病变未见强化;图4c~4e 分别为T2WI、MRI 增强延迟期及DWI,示胰腺体尾部多发囊性灶,增强扫描未见强化,DWI 示未见弥散受限
1.4 黏液性囊腺瘤和囊腺癌 黏液性囊腺瘤常为多房性(偶尔为单房),由大小不一、充满黏蛋白并含有卵巢基质的囊构成。黏液性囊腺瘤比IPMNs 和浆液性囊腺瘤少见,多见于中年女性,平均年龄约50 岁,男女比例1∶9[7]。黏液性囊腺瘤常无症状,多为偶然发现;有症状时,表现为腹痛、复发性胰腺炎,并可触及肿块等。黏液囊腺瘤具有恶性变的潜能,被认为是癌前病变。恶性变主要危险因素包括患者年龄大、病灶体积大、出现壁结节、壁增厚、外周钙化、症状加重和肿瘤标志物(如CEA/CA 199)升高等[6]。
黏液性囊腺瘤影像学表现为较大的单房或多房囊性肿块,有增强间隔或厚壁,常见于胰体尾部,可伴外周弧形钙化或内部间隔钙化(图4);病变与主胰管不交通,且常大于浆液性囊腺瘤和IPMNs 等。直径<4.0 cm 的病变多为较低恶性风险肿瘤;但由于其具有恶性潜能,常需手术切除。当切缘为阴性时,提示恶性程度较低;但黏液性囊腺瘤完全切除后也有复发的可能。黏液性囊腺癌是明显恶性病变,表现为厚的不规则壁的囊性肿瘤,可见壁结节,间隔较厚,上游胰管可扩张,胰实质萎缩;病灶直径多>6 cm。黏液性囊腺癌切除后,因复发风险较高,需定期复查,建议6 个月复查1 次[1]。另外,该病需与胰腺假性囊肿、胰腺浆液性囊腺瘤和IPMNs 等鉴别。
2 胰腺囊性综合征
胰腺囊性综合征是多系统疾病,包括胰腺囊性纤维化、VHL 综合征和McCune-Albright 综合征(MAS)等。
2.1 胰腺囊性纤维化 胰腺囊性纤维化是一种多系统疾病,每2 500 例活产婴儿中约1 例患有此病;是白种人最常见的致命性常染色体隐性遗传病[1]。胰腺受累时临床表现为外分泌或内分泌功能不全。影像学表现取决于疾病持续时间和严重程度;主要是受累胰腺脂肪沉积和纤维化,胰腺呈分叶状增大伴胰腺组织不同程度脂肪替代,胰腺可完全纤维化或囊性化,可有钙化灶。囊性纤维化其他表现还包括胰腺囊肿和胰腺导管扩张症等,与主胰管内黏稠性分泌物聚积有关。在CT 上,胰腺被脂肪替代时呈弥漫性低密度,类似腹膜后脂肪密度,有别于胰腺发育不全。在MRI 上,脂肪替代的胰腺T1WI 呈高信号而被纤维化时T1WI/T2WI 呈低信号[6]。胰腺组织被脂肪代替也可见于Shwachman-Diamond 综合征,是罕见的常染色体隐性遗传疾病伴胰腺外分泌功能不全、干骺端软骨发育不全和骨髓发育不全等[2]。囊性纤维化患者可伴胰腺囊肿,直径多<1 cm,较大病灶亦可>1 cm,但较少见。
2.2 VHL 综合征 VHL 综合征是一种罕见的常染色体显性遗传多系统疾病,表现为多种良性和恶性病变综合征,包括视网膜血管瘤、中枢神经系统血管母细胞瘤、肾囊肿和肿瘤、嗜铬细胞瘤、胰腺良性和恶性肿瘤等[3]。VHL 综合征最常见的是胰腺上皮性真性囊肿。其他胰腺外病变还包括多发性肾细胞癌、嗜铬细胞瘤和血管母细胞瘤等。VHL 综合征胰腺发现囊肿包括浆液性囊腺瘤(约占12%)、黏液性囊腺瘤、胰腺神经内分泌肿瘤(占5%~17%)和罕见的导管腺癌等(图5)[3]。与VHL 相关的神经内分泌肿瘤与散发性的神经内分泌肿瘤比较,其恶性潜能较低,但可发生转移[3]。
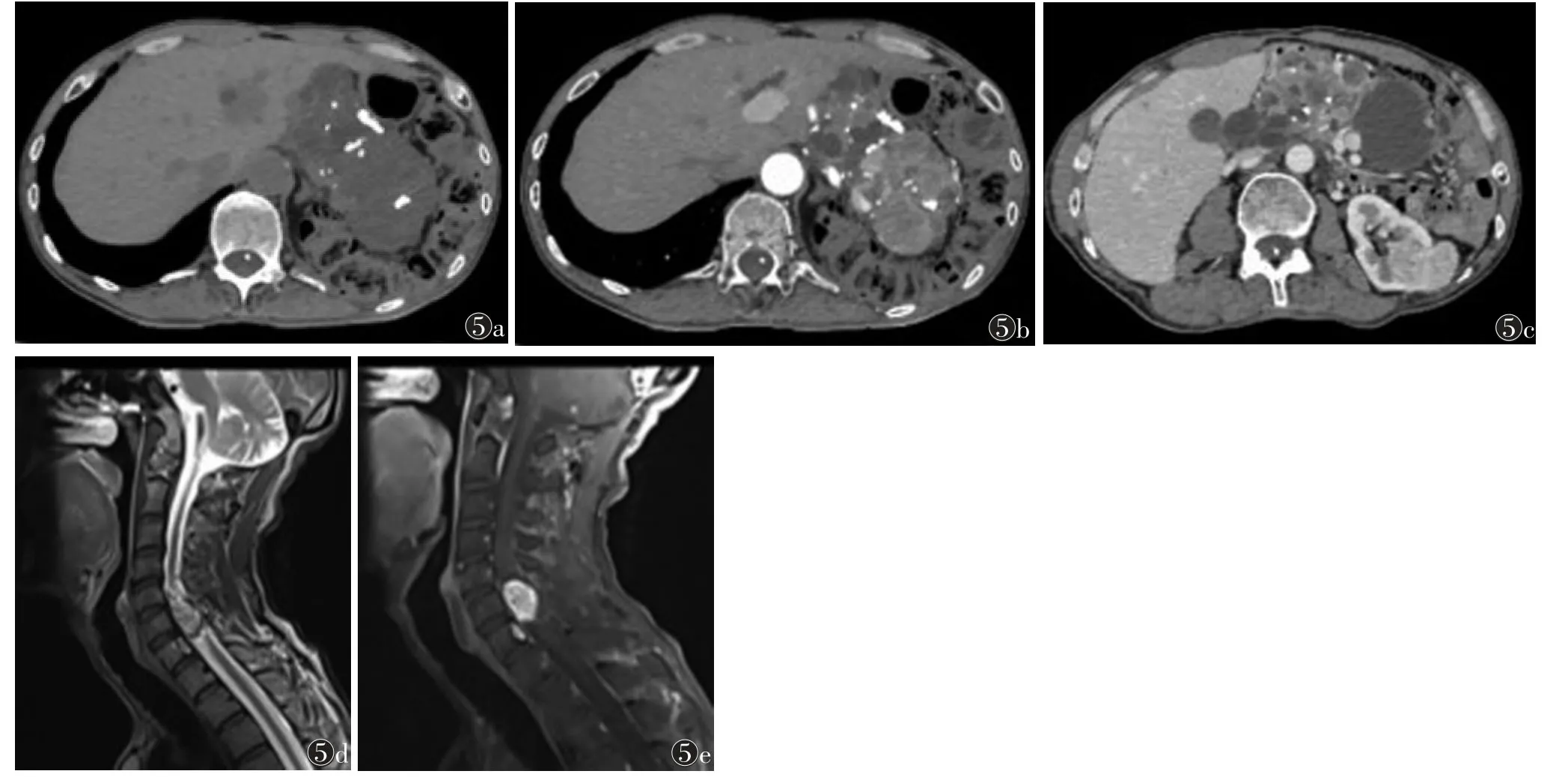
图5 VHL 综合征CT 及MRI 图像。患者,男,56 岁。图5a,5b 分别为CT 平扫及增强扫描动脉期,示胰腺体积明显增大,密度不均,可见散在钙化灶及弥漫低密度灶,增强扫描低密度灶未见强化,穿刺病理证实为浆液性囊腺瘤;图5c 为CT 增强门脉期,示左肾占位性病变,病理证实为透明细胞癌;图5d,5e 分别为颈椎T2WI 及MRI 增强,示颈髓内明显强化病灶,符合血管源性病变
2.3 MAS MAS 是1937 年美国医师McCune 和Albright 分别报告的一种具有多发性骨纤维发育不良、非隆起性皮肤褐色色素沉着斑和性早熟三大特点的疾病,被命名为McCune-Albright Syndrome。MAS是一种遗传性疾病,多发生在女性,其特征表现为多囊纤维发育不良、性早熟和咖啡牛奶斑,其他器官受影响较小,但可累及肝脏、心脏、甲状旁腺和胰腺等。最近有研究也确定MAS 与胰腺肿瘤相关,最常见的是IPMNs,且发病率更高、年龄更小[4]。
总之,掌握胰腺囊性病变及胰腺综合征的影像学特点,能够提高诊断准确性,以便患者能得到及时有效的治疗,减少不必要的活检和其他检查。

